1.はじめに
がん対策の基本は、がんの罹患率・死亡率を減少させることにより、国民の疾病負担を軽減することにあります。この目標に到達するために、予防・診断・治療・緩和ケアなどさまざまな対策がとられています。その中でも、がん検診は適切な実施により確実な効果が得られることから重要な役割を担っています。がん検診では「がん検診アセスメント」「がん検診マネジメント」「受診率対策」が重要であり、これらのうち1つでも欠けると、目標に到達することが難しくなります(図1)。
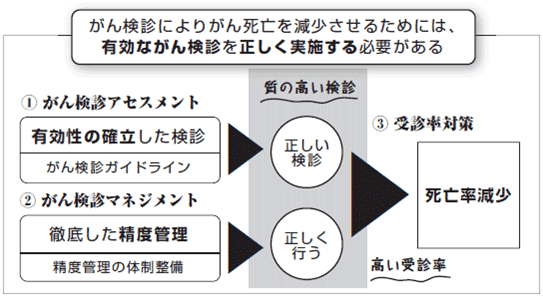
2.がん検診の3本柱
1)がん検診アセスメント
進行の早いがんは早期で見つけることのできる期間が短く、検査で早期発見をするのが困難です。一方、進行の遅いがんはその期間が長いため、早期発見は容易です。極端な場合、数十年もの間早期の期間が続くがんもあり、放置しても死に至らないと考えられるものもあります。精度の高い検査では、がんの発見率が高くなるものもありますが、死亡には至らない前がん病変や早期のがんを見つけている可能性があります。こうした病変を多く見つけることは、がん検診の目的であるがん死亡率の減少にはつながらない可能性があります。
がん検診を行うことで、がん死亡率が確実に減少するか国内外の研究を系統的に検索し、科学的に検討した上で、わが国におけるがん検診としての方法を検証し、対策型検診として実施すべき方法を「推奨」としてまとめたものが、「がん検診ガイドライン」です。
2)がん検診マネジメント
有効性の確立したがん検診であっても、正しく実施しなければ目標に到達することはできません。そのためには、がん検診が正しく行われているかを検証しながら、不備な点を改善する必要があります。また、がん検診について技術的な支援だけではなく、システムとして適切に運用されているか検証しつつ、その結果に基づき改善する必要があります。
3)受診率対策
有効性の確立したがん検診を正しく実施しても、多くの人々が受診しなければがん死亡率の減少は達成できません。ただし、受診者が増えたとしても、有効性が不明な検診や精度管理が不十分な場合、最終的な目標への到達は困難です。
がん死亡率を減少させるという目標に確実に到達するためには、受診者にがん検診の正しい知識を知ってもらうことがその第一歩となります。その上で、医療従事者が受診者に対して適切に後押ししながら、検診の必要性を喚起し、継続して受診できる環境づくりに努める必要があります。さらに、諸外国の事例などを参考にしながら、わが国における受診率対策を確立することが求められています。
3.わが国におけるがん検診
1)対策型検診と任意型検診
わが国におけるがん検診は、市区町村などの住民検診に代表される「対策型検診」と、人間ドックなどの「任意型検診」があります(表1)。対策型検診は、対象集団におけるがん死亡率の減少を目的としています。対象となる人々が公平に利益を受けるためには、有効性の確立したがん検診が推奨されます。一方、任意型検診は、医療機関などが提供し、個人が任意で受診します。多くの検査方法が提供されていますが、がん検診として有効性の確立していない検査方法が含まれる場合があります。
| 検診方法 | 対策型検診 | 任意型検診 |
|---|---|---|
| 目的 | 対象集団全体の死亡率を下げる | 個人の死亡リスクを下げる |
| 概要 | 予防対策として行われる、公共的な医療サービス | 医療機関・検診機関などが 任意で提供する医療サービス |
| 検診対象者 | 構成員の全員 (一定の年齢範囲の住民など) |
定義されない |
| 検診費用 | 公的資金を使用 | 全額自己負担 |
| 利益と不利益 | 限られた資源の中で、利益と不利益のバランスを考慮し、集団にとっての利益を最大化 | 個人のレベルで、利益と不利益のバランスを判断 |
2)対策型検診における受診率の動向
わが国では、昭和58年(1983)から老人保健法施行により対策型検診が全国で開始されました。最初に導入されたのは、胃がん検診・子宮頸がん検診でした。その後、肺がん、乳がん、大腸がん検診が順次導入され、現在は健康増進法によりがん検診が行われています。受診率を計算するための対象者の定義は、おおむね「住民のうち職場で検診を受診する機会のないもの」とされていましたが、対象者数の算定法が市区町村により異なっていたため、正確な比較ができませんでした。2015年度から対象者数を全住民とすることとなったため、この前後の受診率の比較には注意が必要です(図2)。
市区町村だけではなく、職域においてもがん検診や人間ドックなどが行われています。これらのすべてを反映した受診率は、国民生活基礎調査により3年ごとに報告されていますが、2016年度の調査ではいずれのがん検診においても受診率はおおむね40%台となっています。
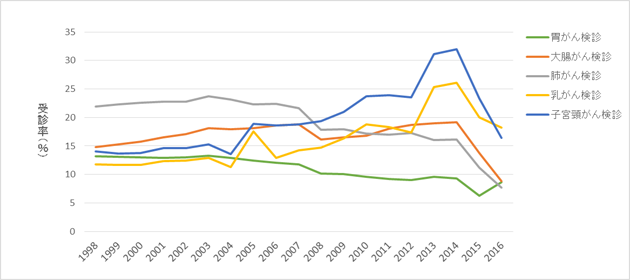
3)がん検診の実績
昭和58年の老人保健法施行以来、市区町村では、胃がんおよび子宮頸がん検診の実施を開始し、続いて、肺がん、乳がん、大腸がん検診が行われています。平成10年度から、がん検診は一般財源化され、検診の実施、検査方法の選択などは市区町村の判断に委ねられています。表2に、対策型のがん検診の実績を示します(平成27年度)。
| がん検診 | 胃がん (40~74歳) |
大腸がん (40~74歳) |
肺がん (40~74歳) |
乳がん (40~74歳) |
子宮頸がん (20~74歳) |
|---|---|---|---|---|---|
| 検査方法 | 胃X線 | 便潜血 | 胸部X線 | 視触診および マンモグラフィ (マンモグラフィ単独含む) |
細胞診 |
| 受診者数 | 3,013,168 | 6,847,472 | 5,719,736 | 3,012,808 | 4,230,282 |
| 発見がん数 (%) |
3,529 (0.12) |
14,968 (0.22) |
2,607 (0.05) |
9,918 (0.33) |
1,628 (0.04) |
| 要精検者数 (%) |
229,421 (7.6) |
475,386 (6.9) |
94,526 (1.7) |
216,541 (7.2) |
87,516 (2.1) |
| 精検受診者数 (%) |
187,498 (81.7) |
333,172 (70.1) |
78,943 (83.5) |
191,112 (88.3) |
65,109 (74.4) |
4.諸外国におけるがん検診
1)受診率の比較
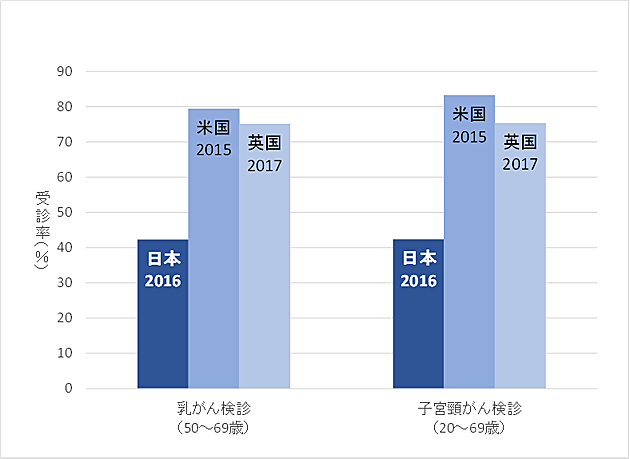
イギリスや北欧などでは、国策として乳がん検診・子宮頸がん検診・大腸がん検診が組織型検診により行われており、高い受診率を維持しています。一方、アメリカでは任意型検診が主体ですが、高い受診率を維持しています。乳がん検診・子宮頸がん検診については、イギリス・アメリカと比較して、わが国の受診率は2分の1程度です。ただし、受診率の国際比較では、受診率の算出方法が各国により相違があることから、その解釈に注意が必要です(図3)。
2)組織型検診
「組織型検診」は、がんの死亡率減少をより確実にするために公共政策として行われる検診です。いわば、対策型検診の理想型であり、その方法は基本的には対策型検診と同一です。より確実な成果をあげるために、有効性の確立したがん検診を正しく実施するだけではなく、多くの人々が受診できるようなシステムが構築されています。
「組織型検診」の第一歩は、科学的根拠が明らかながん検診を行うことです。国際的にも、がん検診として確固たる証拠があるのは、子宮頸がん検診、乳がん検診、そして大腸がん検診です。イギリスや北欧では「組織型検診」が行われ、各がんの死亡率減少に成功しています。
「組織型検診」の基本条件は以下のとおりです。
- 対象集団の明確化
どの地域の、何歳から何歳までをがん検診の対象とするといった基本方針が明確化されています。 - 対象となる個人が特定されている
1の条件にかなった人々が個人単位で把握され、がん検診の対象となる人々の名簿が作成されています。 - 高い受診率を確保できる体制
確実に検診を受けるためのサポートシステムが管理されています。2で作成された名簿に基づき、検診を受ける時期には個人あての案内やリーフレットが送付され、予約などの事務手続きもサポートされます。 - 精度管理体制の整備
質の高い検診を提供するため、到達目標を定めて検診の事業評価を行います。 - 診断・治療体制の整備
検診でがんが疑われた場合には、適切な診断や治療が受けられるような医療の標準化、医療機関へのアクセス確保など医療提供体制が整備されていることも必要です。 - 検診受診者のモニタリング
がん検診でがんが疑われた場合、精密検査などを受けているかどうかを確認します。未受診の場合には、精密検査の必要性を説明し、受診のためのサポートをします。また、その検査結果について情報を収集します。 - 評価体制の確立
実施されたがん検診が対象となるがんの死亡率減少に本当に貢献したかということを、検診データベースとがん登録、死亡登録などと突き合わせながら検証します。
5.がん検診アセスメント
1)有効性評価の考え方
がん検診の有効性を評価するためには、適切な指標を設定する必要があります。がん検診の評価指標は、がんの死亡率です。このため、死亡率減少効果を示すことで、がん検診としての有効性が証明されます。罹患率やQOLも重要な指標ですが、最終結果ではないことから次善の評価指標と位置づけられています。
がん検診の評価方法としてよく用いられるものとして「発見率」や「生存率」があります。これらの方法は算出が容易で、医療従事者になじみやすいものです。しかし、両者ともに検診を評価するためのバイアスがあることから、真にがん検診の有効性を示す指標とはなりません。
有効性評価の方法として、最も信頼性が高いのは無作為化比較対照試験(Randomized Controlled Trial : RCT)です。次善の方法として、コホート研究や症例対照研究がありますが、その信頼性は表3の下段に進むに従い低下します。したがって、がん検診の有効性は専門家の意見だけで判断することはできません。
| 信頼性 | 研究方法 |
| 高い ↓ ↓ ↓ ↓ ↓ ↓ 低い |
無作為化比較対照試験 (Randomized Controlled Trial) |
| コホート研究 | |
| 症例対照研究 | |
| 記述的研究 横断研究 症例報告 |
|
| 専門家の意見 |
2)がん検診の利益と不利益
がん検診による最大の利益は、早期発見によりがん死亡率が減少することです。個人に言い換えれば、がんの死亡リスクが減少するということになります。その他の利益としては、対象となるがんの(浸潤がん)罹患率の減少、QOLの改善、治療負荷の軽減などがあげられます。
がん検診の利益は受診する人すべてが得るわけではありません。一方がん検診は必ず不利益を伴い、この不利益は受診者に広く行き渡ります。対象となるがん種や検査法により、不利益は異なりますが、「偽陰性」「偽陽性」および「過剰診断」はどの場合にも起こる可能性があります。
「偽陰性」とは、がんがあるにもかかわらず、正しく診断されないことです。がんを100%発見できる検査法はないため、がん検診は1回の受診ではなく、推奨される方法で定期的に受けることが必要です。
「偽陽性」とは、がんがないにもかかわらず、がんがあるかもしれないと診断されることです。精密検査には、がんと診断する、または除外する2つの意味があります。精密検査が必要とされた場合でも、真にがんと診断される陽性反応適中度は、胃がん検診ではおよそ1.5%、最も高い乳がん検診でもおよそ4.6%です。すなわち、多くの人々が「がんではなかった」という結果を受け取ることになります。受診者は、精密検査のための身体的・経済的な負担だけでなく、その結果が出るまで精神的な負担も強いられます。
もう1つの重大な不利益に、「過剰診断」があります。がん検診で発見されるがんの中には、生命予後に影響しないものがある場合があります。具体的には、発見時の年齢が高い、進行が遅い、精度が非常に高い検査で発見される前がん病変などの場合に起こります。がんが発見された場合、過剰診断によるものでも、多くの場合通常のがんと同様の検査や治療が行われます。検査や治療は侵襲性が高いものもあり偶発症の危険性が高まるため、経済的・身体的・精神的に大きな負担を伴います。早期発見されたがんの中には、場合によって過剰診断が含まれますが、がん種や検査方法、受診時の年齢などによりその割合は異なります。
3)がん検診ガイドラインの作成方法
平成15年度から、厚生労働省がん研究助成金「がん検診の適切な方法とその評価法の確立に関する研究」班(主任研究者 祖父江友孝)を組織し、わが国独自のがん検診ガイドラインを作成してきました。平成22年度から国立がん研究センターがん研究開発費として、作成を行っています。ガイドラインの作成手順はおおむね図4の手順で作成されます。科学的根拠となる文献を抽出し、系統的総括・メタアナリシス等を行い、死亡率減少効果や浸潤がん減少効果についての証拠のレベルを判定します。不利益は、偽陰性・偽陽性・過剰診断とともに、検査方法ごとの受診者の負担や偶発症について精査し、各検診方法の死亡率減少効果と不利益に関する科学的根拠をエビデンスレポートとして総括します。このエビデンスレポートを基に、ガイドライン作成委員会で推奨グレードを決定します。ガイドラインを作成した時期により、作成方法や評価の仕方、推奨の表現などが異なることがあります。
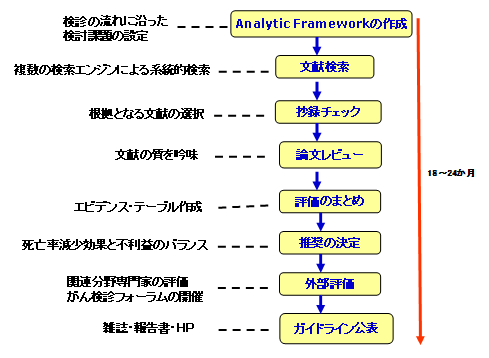
4)がん検診ガイドラインの推奨
標準化された方法に基づき、胃がん検診、大腸がん検診、肺がん検診、乳がん検診、子宮頸がん検診、前立腺がん検診のガイドラインが更新されています。
有効性評価に基づくがん検診ガイドラインについては完全版、簡略版以外にも、市民版、英文版があります。詳細は、国立がん研究センターがん対策研究所検診研究部「科学的根拠に基づくがん検診推進のページ」をご覧ください。
6.がん検診マネジメント
わが国におけるがん検診の精度管理は、必ずしも十分に行われておらず、都道府県格差があります。平成20年3月に、厚生労働省がん検診事業の評価に関する委員会により、わが国における今後の精度管理の在り方が初めて示されました※。
厚生労働省「がん検診のあり方に関する検討会」報告書「がん検診事業のあり方について(令和5年6月)」
精度管理の向上には、1)目標と標準の設定、2)質と達成度のモニタリング・分析、3)改善に向けた取り組みの3段階があります(図5)。わが国におけるがん検診を推進するためには、この3段階における関係者(国、都道府県、市区町村、検診実施機関など)の役割を明確化し、その役割を担う必要があります。
目標と標準の設定については、精度管理のための評価指標として、「技術・体制指標」「プロセス指標」「アウトカム指標」が示されています(表4)。技術・体制指標は、がん検診実施のための構造を整理するため、検診実施機関における設備、医師・技師等の確保などの体制確保や実施手順の確立が求められています。一方、がん検診の最終的な目標であるアウトカム指標はがん死亡率ですが、有効性の確立したがん検診では、最終目標に至るまでの過程から、その改善を図るべきです。その指標としてプロセス指標があり、具体的には、がん検診受診率、要精検率、精検受診率、陽性反応適中度、がん発見率などが該当します。
| 指標 | 具体例 |
|---|---|
| 技術・体制指標 | 検診実施機関の体制確保(設備、医師・技師の資格など) |
| 実施手順の確立(標準的撮影法、二重読影など) | |
| プロセス指標 | がん検診受診率、要精検率、精検受診率、陽性反応適中度、がん発見率 |
| アウトカム指標 | がん死亡率 |
がん検診受診率、要精検率、精検受診率、陽性反応適中度、がん発見率の定義は以下のとおりです。
がん検診受診率
対象集団のうち、スクリーニング検査を受診した者の割合
要精検率
がん検診受診者のうち、精密検査が必要と判断された者の割合
精検受診率
要精検者のうち、精密検査を受けた割合
陽性反応適中度
要精検者のうち、がんが発見された割合
がん発見率
がん検診受診者のうち、がんが発見された割合
厚生労働省「がん検診のあり方に関する検討会」報告書「がん検診事業のあり方について(令和5年6月)」では、全国の標準的な性・年齢階級に基づいた基準値が示されています。(表5)。
| 胃がん検診 (エックス線) |
大腸がん検診 | 肺がん検診 | 乳がん検診 | 子宮頸がん検診 (細胞診) |
|
|---|---|---|---|---|---|
| 対象年齢/性別 | 50-74歳/男女計 | 40-74歳/男女計 | 40-74歳/男女計 | 40-74歳/女 | ①20-74歳/女 ②20-39歳/女 ③40-74歳/女 |
| 精検受診率 | 90.0%以上 | ||||
| 要精検率 | 7.7%以下 | 6.8%以下 | 2.4%以下 | 6.5%以下 | ①2.5%以下 ②4.2%以下 ③1.9%以下 |
| がん発見率 (子宮頸がんはCIN3以上発見率※2) |
0.19%以上 | 0.21%以上 | 0.10%以上 | 0.40%以上 | ①0.15%以上 ②0.18%以上 ③0.14%以上 |
| 陽性反応適中度 (子宮頸がんはCIN3以上の陽性反応適中度※2) |
2.5%以上 | 3.0%以上 | 4.1%以上 | 6.1%以上 | ①5.9%以上 ②4.4%以上 ③7.3%以上 |
またこの報告書では、がん検診の質と達成度のモニタリング・分析のために必要な各種がん検診について「事業評価のためのチェックリスト」や「仕様書に明記すべき必要最低限の精度管理項目」が提示されています。
7.受診率対策
1)受診率の算定
近年、わが国におけるがん検診の受診率が、欧米に比べ低い状況にあることが問題となっています。しかし、わが国におけるがん検診受診率は、必ずしも正確に把握されていません。市区町村の住民検診については、毎年の成果は地域保健・健康増進事業報告(旧地域保健・老人保健事業報告)としてまとめられています。しかし、この報告は住民検診に限定されたものであって、職域で行われるがん検診や人間ドックは含まれていません。このため、平成16年から国民生活基礎調査にがん検診の受診に関する質問が追加され、検診対象者への直接の調査が行われるようになりました。この国民生活基礎調査による受診率には、住民検診以外で受けた検診も含まれていますが、アンケートによる抽出調査のため、回答者が検診と診療を明確に区別していないなどの場合があり、実数調査に比べ正確性に欠ける可能性があります。
表6は地域保健・健康増進事業報告と国民生活基礎調査による受診率を比較したものです。いずれの検診も、地域保健・健康増進事業報告より国民生活基礎調査の受診率は高くなっています。
国民生活基礎調査による都道府県別受診率はがん検診に関する統計データのダウンロードで閲覧できます。
| 調査報告 | 胃がん検診 (40~69歳)
|
大腸がん検診 (40~69歳)
|
肺がん検診 (40~69歳)
|
乳がん検診 (40~69歳)
|
子宮頸がん検診 (20~69歳)
|
|---|---|---|---|---|---|
| 地域保健・健康増進事業報告 | 8.6% | 8.8% | 7.7% | 18.2% | 16.4% |
| 国民生活基礎調査 | 40.9% | 41.4% | 46.2% | 44.9% | 42.3% |
がん情報サービス がん検診に関する統計データのダウンロード がん検診受診率(平成28年 国民生活基礎調査)
2)受診率対策の科学的根拠
がん検診の受診率を向上させるためにはさまざまな方法がありますが、欧州などで行われている組織型検診に準じたがん検診システムを構築することが理想的です。現時点では、検診対象者への介入(アプローチ)について、これまでの検証で有効性が認められた方法を参考に、効果的な受診率向上対策を立てることが可能です。
米国疾病予防管理センター(Centers for Disease Control and Prevention :CDC)では、乳がん検診・子宮頸がん検診・大腸がん検診の受診率向上対策に関する科学的根拠をまとめています。表7はその一部を抜粋したもので、検診対象者へのさまざまな介入方法について、有効性の有無をまとめたものです。これによると、いずれの検診でも手紙や電話などによる勧奨・再勧奨(コール・リコール)、スモールメディア(パンフレットやニュースレターなど)、1対1の教育(医療従事者が行う健康教育や啓発など)による身近な情報提供が受診率向上に効果的なことがわかっています。その他の方法については十分な評価がまだ行われていませんが、複合的アプローチ(さまざまな方法を組み合わせた複合的なアプローチ)はいずれの検診でも、受診率向上に効果的であると判断が下されています。
| 対象者への介入(アプローチ)方法 | 乳がん検診 | 子宮頸がん検診 | 大腸がん検診 |
|---|---|---|---|
| 手紙や電話などによる勧奨・再勧奨 (コール・リコール) |
推奨 | 推奨 | 推奨 |
| スモールメディア (パンフレットやニュースレターなど) |
推奨 | 推奨 | 推奨 |
| 1対1の教育 (医療従事者が行う健康教育や啓発など) |
推奨 | 推奨 | 推奨 |
| 費用以外の障害の軽減 (例 休日夜間の受診、アクセス向上) |
推奨 | 証拠不十分 | 推奨 |
| 自己負担費用の低減 (検診費用の補助など) |
推奨 | 証拠不十分 | 証拠不十分 |
| グループ教育 (講演など) |
推奨 | 証拠不十分 | 証拠不十分 |
| 報奨のみ (少額の現金やクーポン) |
証拠不十分 | 証拠不十分 | 証拠不十分 |
| マスメディア | 証拠不十分 | 証拠不十分 | 証拠不十分 |
| 複合的アプローチ | 推奨 | 推奨 | 推奨 |
これらの方法と並んで、受診率向上に影響を与えるのは、かかりつけ医からの受診勧奨です。かかりつけ医が個々の受診者の健康状態を把握した上で、必要な検診を勧めることは、受診者にとって、正しい知識に基づき受診を決定できることにつながります(Shared Decision Making、医療者と検診受診対象者の共同意思決定)。信頼できるかかりつけ医からの情報を基に、共同で意思決定をすることが、治療だけではなく、検診でも求められています。
かかりつけ医によるがん検診の推奨は、がん検診の動機付けとして重要な役割を果たしています。平成22年3月には厚生労働省がん検診受診向上指導事業として、かかりつけ医が行う受診勧奨について、以下のマニュアルを作成しています。
(平成21年度 厚生労働省がん検診受診向上指導事業、平成22年3月)
