大腸がんが疑われた場合には、まず、直腸指診や注腸造影検査、大腸内視鏡検査を行い、がんかどうかを確定します。検査を行う順番は、症状によって異なります。また、必要に応じて、がんのある正確な部位や広がりを調べるため、CT検査、MRI検査、腹部超音波検査などを行います。
1.直腸指診
医師が指を肛門から挿し込み、直腸内のしこりや異常の有無を指の感触で調べる検査です。
2.注腸造影検査
バリウムと空気を肛門から注入し、X線写真を撮る検査です。この検査でがんの正確な位置や大きさ、形、腸の狭さの程度などが分かります。
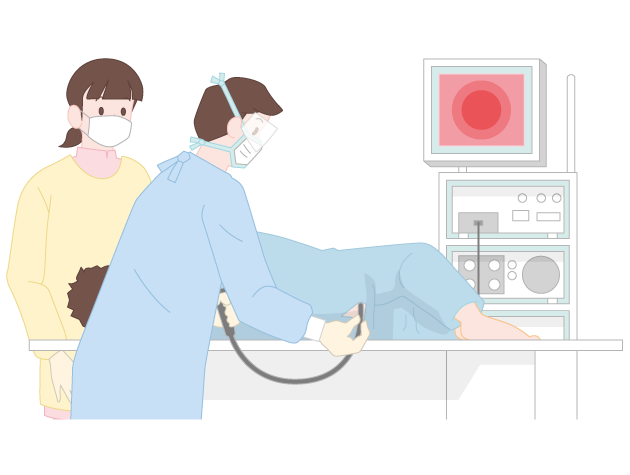
3.大腸内視鏡検査・生検
内視鏡を肛門から挿入して、直腸から盲腸までの大腸全体を詳しく調べる検査です(図3)。ポリープなどの病変が見つかった場合は、その病変全体あるいは一部の組織を採取して、病理診断を行います(生検)。病変部の表面の構造をより詳しく検査するために、粘膜の表面や血管の様子、色などを強調する画像強調観察や拡大観察を行うこともあります。
カプセル内視鏡検査
小型カメラを内蔵したカプセル型の内視鏡で腸の中を撮影し、病変がないかを確認する検査です。長さ3cm、直径1cmほどの大きさのカプセルを飲み込みます。カプセルは数時間後に便と一緒に出てきます。通常の大腸内視鏡検査が難しい場合に行うことがあります。
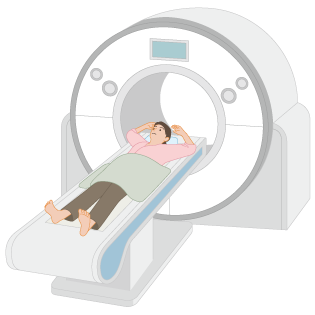
4.CT検査・MRI検査・腹部超音波検査
CT検査はX線を、MRI検査は磁気を、腹部超音波検査は超音波を使用して、体の内部の様子を描き出す検査です(図4、CT検査の様子)。治療前に、周りの臓器へのがんの広がりや転移がないかなどを調べて、治療方針を決めます。
CTコロノグラフィ
大腸の3次元デジタル画像を作成して、病変の有無を確認する検査です。肛門から炭酸ガスを注入して大腸をふくらませ、CTを使って腹部全体を撮影します。
5.PET検査
PET検査は、放射性ブドウ糖液を注射し、細胞に取り込まれた放射性ブドウ糖を撮影することで、全身のがん細胞を検出する検査です。ほかの検査で転移・再発の診断が確定できない場合に行うことがあります。
6.がん遺伝子検査
がん細胞の発生や増殖に関わるがん遺伝子に異常があるかを調べる検査です。医師が必要と判断した場合には保険診療で行われています。大腸がんでは、KRAS遺伝子、BRAF遺伝子、HER2遺伝子について異常がないかを調べます。また、遺伝子に入った傷を修復する機能が働きにくい状態になっていないかを調べる検査(MSI/MMR-IHC検査)も行います。これらの検査で異常があることが分かった場合には、それぞれに応じた薬を使用した薬物療法を検討します。また、これらの遺伝子検査の結果から病状の進行を予測できる可能性があります。
7.腫瘍マーカー検査
腫瘍マーカー検査は、がんの診断の補助や、診断後の経過観察、治療の効果判定などを主な目的として行う検査です。
腫瘍マーカーは、主にがん細胞によって作られるタンパク質などの物質で、がんの種類や臓器ごとに特徴があります。腫瘍マーカーの値は、体の中にあるがんの量を反映する指標として用いられますが、がんかどうかは、腫瘍マーカーの値だけでは診断できません。また、がんの進行や転移などの経過についても、腫瘍マーカーの値の変化だけでは判断できません。このため、がんの診断や、診断後の経過観察、治療の効果の確認を行う場合には、画像検査や病理検査などその他の検査の結果も併せて、医師が総合的に判断します。
大腸がんの腫瘍マーカーには、CEAやCA19-9があり、血液検査で調べます。
| 2025年07月17日 | 「2.注腸造影検査」「3.大腸内視鏡検査・生検」「4.CT検査・MRI検査・腹部超音波検査」を修正しました。 |
| 2025年07月15日 | 「2.注腸造影検査」「3.大腸内視鏡検査・生検」を修正しました。 |
| 2025年07月10日 | 「2.注腸造影検査」「3.大腸内視鏡検査・生検」を修正しました。 |
| 2025年03月24日 | 「大腸癌治療ガイドライン 医師用 2024年版」より内容を更新しました。 |
| 2022年11月10日 | 「大腸癌治療ガイドライン 医師用 2022年版」より、内容を更新しました。 |
| 2020年04月09日 | 「5.カプセル内視鏡検査」を更新しました。 |
| 2020年01月30日 | 一部の文言を変更しました。 |
| 2018年06月12日 | 「大腸癌治療ガイドライン 2016年版」「大腸癌取扱い規約 第8版(2013年)」より、内容の更新をしました。4タブ形式に変更しました。 |
| 2018年02月21日 | 「大腸がん」のタイトルを「大腸がん(結腸がん・直腸がん)」に変更しました。 |
| 2016年01月06日 | 「表1 大腸がんの病期分類」「図6 大腸がんの深達度」を追加しました。「図5 大腸壁の解剖図」を変更しました。 |
| 2012年10月26日 | 更新履歴を追加しました。タブ形式に変更しました。 |
| 2011年11月09日 | 内容を更新しました。 |
| 1997年09月22日 | 掲載しました。 |
