大腸がん(結腸がん・直腸がん)について
1.大腸(結腸・直腸)について
大腸は、食べ物の最後の通り道です。小腸に続いて、右下腹部から始まり、おなかの中をぐるりと大きく回って、肛門につながります。長さは1.5〜2mほどの臓器で、結腸(盲腸、上行結腸、横行結腸、下行結腸、S状結腸)と直腸に分かれます。さらに直腸は、直腸S状部と、腹膜反転部を境に上部直腸と下部直腸に分かれます(図1)。大腸の壁は、内側から順に、粘膜、粘膜下層、固有筋層、漿膜下層、漿膜の5つの層に分かれています(図2)。
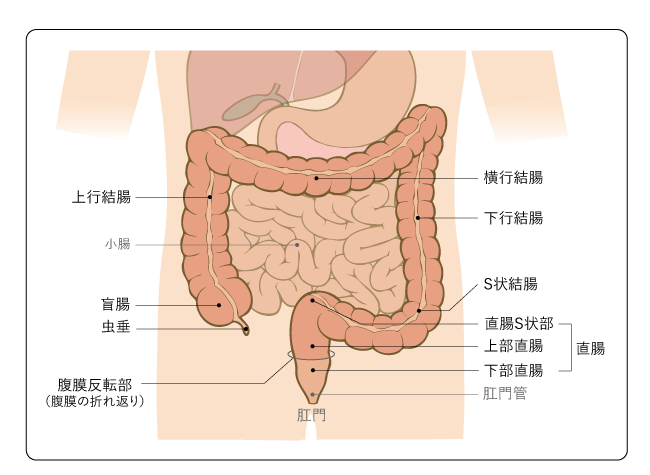
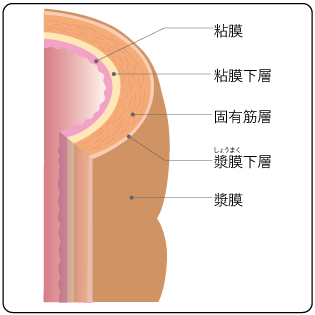
大腸の主な役割は、水分を吸収することです。大腸には栄養素の消化吸収作用はほとんどありません。小腸で消化吸収された食物の残りは、大腸で水分を吸い取られ、肛門に至るまでにだんだんと固形の便になっていきます。大腸での水分の吸収が不十分だと、軟便になったり、下痢を起こしたりします。結腸の最後尾にたまった便が直腸に押し出されると便意が起こり、肛門の周りにある筋肉(肛門括約筋)を緩めて排便を調節します。
2.大腸がん(結腸がん・直腸がん)とは
大腸がんは、大腸(結腸・直腸)に発生するがんで、日本人ではS状結腸と直腸にできやすいといわれています。腺腫という良性の腫瘍ががん化して発生するものと、正常な粘膜から直接発生するものがあります。
大腸がんは大腸の粘膜に発生し、次第に大腸の壁に深く侵入します。がんが進行すると、大腸の壁の外まで広がり、膀胱や子宮、前立腺、腟といった隣接する臓器に入り込んだり、腹腔内に散らばったり(腹膜播種)します。また、大腸の壁の中を流れるリンパ液に乗ってリンパ節に転移したり、血液の流れに乗って肝臓、肺などの臓器に遠隔転移したりすることもあります。このように転移した大腸がんが、肺や肝臓の腫瘤として、大腸がんより先に発見されることもあります。
大腸がんの多くは腺がんです。腺がんは乳頭腺がん、管状腺がん、低分化腺がん、粘液がん、印環細胞がん、髄様がんに分類されます。
3.症状
早期の段階では自覚症状はほとんどありません。進行すると、便に血が混じる(血便や下血)、便の表面に血液が付着するなどの症状があらわれます。また、慢性的に出血することによる貧血の症状(めまいなど)や、腸が狭くなることによる便秘や下痢、便が細くなる、便が残る感じがする、おなかが張るなどの症状があらわれることもあります。さらに進行すると腸閉塞となり、便が出なくなって、腹痛や嘔吐などの症状が起こります。
なかでも頻度が高いのは、便に血が混じる、血が付着するなどの症状です。これらの症状は、痔などの良性の病気でも起こりますが、自己判断せず、症状に気が付いたら早めに消化器科、胃腸科、肛門科などの身近な医療機関を受診しましょう。
4.関連する疾患
大腸や小腸の粘膜に慢性の炎症や潰瘍ができる疾患で、原因が特定できないものを、炎症性腸疾患(inflammatory bowel disease:IBD)といいます。主な炎症性腸疾患には、潰瘍性大腸炎とクローン病があります。潰瘍性大腸炎は、大腸の粘膜にびらんや潰瘍ができる疾患です。主な症状は下痢と腹痛で、血便をともなうこともあります。クローン病は小腸と大腸を好発部位とする疾患で、主に若年者にみられます。症状としては、腹痛や下痢、血便、体重減少などがあります。炎症性腸疾患がある人は、大腸の粘膜の慢性的な炎症を原因とする大腸がんになる可能性が高くなるとされています。
また、家族性大腸腺腫症やリンチ症候群などの遺伝性の疾患がある人は、大腸がんになる可能性が高くなることが報告されています。
| 2025年03月24日 | 「大腸癌治療ガイドライン 医師用 2024年版」より内容を更新しました。 |
| 2022年11月10日 | 「大腸癌治療ガイドライン 医師用 2022年版」より、内容を更新しました。 |
| 2021年07月28日 | 「2.大腸がん(結腸がん・直腸がん)とは」を 一部更新 しました。 |
| 2020年04月09日 | 「大腸がんQ&A」へのリンクを掲載し、「がんの冊子」の「大腸がん」の冊子を更新しました。 |
| 2020年01月30日 | 「6.患者数(がん統計)」を更新しました。 |
| 2018年06月12日 | 「大腸癌治療ガイドライン 2016年版」「大腸癌取扱い規約 第8版(2013年)」より、内容の更新をしました。4タブ形式に変更しました。 |
| 2018年02月21日 | 「大腸がん」のタイトルを「大腸がん(結腸がん・直腸がん)」に変更しました。 |
| 2016年01月06日 | 一部の文言を変更しました。「4.疫学・統計 1)統計」を更新しました。 |
| 2014年05月14日 | 内容を更新しました。 |
| 2012年10月26日 | 更新履歴を追加しました。タブ形式に変更しました。 |
| 2011年11月09日 | 内容を更新しました。 |
| 1997年09月22日 | 掲載しました。 |
大腸がん(結腸がん・直腸がん) 検査
大腸がんが疑われた場合には、まず、直腸指診や注腸造影検査、大腸内視鏡検査を行い、がんかどうかを確定します。検査を行う順番は、症状によって異なります。また、必要に応じて、がんのある正確な部位や広がりを調べるため、CT検査、MRI検査、腹部超音波検査などを行います。
1.直腸指診
医師が指を肛門から挿し込み、直腸内のしこりや異常の有無を指の感触で調べる検査です。
2.注腸造影検査
バリウムと空気を肛門から注入し、X線写真を撮る検査です。この検査でがんの正確な位置や大きさ、形、腸の狭さの程度などが分かります。
3.大腸内視鏡検査・生検
内視鏡を肛門から挿入して、直腸から盲腸までの大腸全体を詳しく調べる検査です(図3)。ポリープなどの病変が見つかった場合は、その病変全体あるいは一部の組織を採取して、病理診断を行います(生検)。病変部の表面の構造をより詳しく検査するために、粘膜の表面や血管の様子、色などを強調する画像強調観察や拡大観察を行うこともあります。
カプセル内視鏡検査
小型カメラを内蔵したカプセル型の内視鏡で腸の中を撮影し、病変がないかを確認する検査です。長さ3cm、直径1cmほどの大きさのカプセルを飲み込みます。カプセルは数時間後に便と一緒に出てきます。通常の大腸内視鏡検査が難しい場合に行うことがあります。
4.CT検査・MRI検査・腹部超音波検査
CT検査はX線を、MRI検査は磁気を、腹部超音波検査は超音波を使用して、体の内部の様子を描き出す検査です(図4、CT検査の様子)。治療前に、周りの臓器へのがんの広がりや転移がないかなどを調べて、治療方針を決めます。
CTコロノグラフィ
大腸の3次元デジタル画像を作成して、病変の有無を確認する検査です。肛門から炭酸ガスを注入して大腸をふくらませ、CTを使って腹部全体を撮影します。
5.PET検査
PET検査は、放射性ブドウ糖液を注射し、細胞に取り込まれた放射性ブドウ糖を撮影することで、全身のがん細胞を検出する検査です。ほかの検査で転移・再発の診断が確定できない場合に行うことがあります。
6.がん遺伝子検査
がん細胞の発生や増殖に関わるがん遺伝子に異常があるかを調べる検査です。医師が必要と判断した場合には保険診療で行われています。大腸がんでは、KRAS遺伝子、BRAF遺伝子、HER2遺伝子について異常がないかを調べます。また、遺伝子に入った傷を修復する機能が働きにくい状態になっていないかを調べる検査(MSI/MMR-IHC検査)も行います。これらの検査で異常があることが分かった場合には、それぞれに応じた薬を使用した薬物療法を検討します。また、これらの遺伝子検査の結果から病状の進行を予測できる可能性があります。
7.腫瘍マーカー検査
腫瘍マーカー検査は、がんの診断の補助や、診断後の経過観察、治療の効果判定などを主な目的として行う検査です。
腫瘍マーカーは、主にがん細胞によって作られるタンパク質などの物質で、がんの種類や臓器ごとに特徴があります。腫瘍マーカーの値は、体の中にあるがんの量を反映する指標として用いられますが、がんかどうかは、腫瘍マーカーの値だけでは診断できません。また、がんの進行や転移などの経過についても、腫瘍マーカーの値の変化だけでは判断できません。このため、がんの診断や、診断後の経過観察、治療の効果の確認を行う場合には、画像検査や病理検査などその他の検査の結果も併せて、医師が総合的に判断します。
大腸がんの腫瘍マーカーには、CEAやCA19-9があり、血液検査で調べます。
| 2025年07月17日 | 「2.注腸造影検査」「3.大腸内視鏡検査・生検」「4.CT検査・MRI検査・腹部超音波検査」を修正しました。 |
| 2025年07月15日 | 「2.注腸造影検査」「3.大腸内視鏡検査・生検」を修正しました。 |
| 2025年07月10日 | 「2.注腸造影検査」「3.大腸内視鏡検査・生検」を修正しました。 |
| 2025年03月24日 | 「大腸癌治療ガイドライン 医師用 2024年版」より内容を更新しました。 |
| 2022年11月10日 | 「大腸癌治療ガイドライン 医師用 2022年版」より、内容を更新しました。 |
| 2020年04月09日 | 「5.カプセル内視鏡検査」を更新しました。 |
| 2020年01月30日 | 一部の文言を変更しました。 |
| 2018年06月12日 | 「大腸癌治療ガイドライン 2016年版」「大腸癌取扱い規約 第8版(2013年)」より、内容の更新をしました。4タブ形式に変更しました。 |
| 2018年02月21日 | 「大腸がん」のタイトルを「大腸がん(結腸がん・直腸がん)」に変更しました。 |
| 2016年01月06日 | 「表1 大腸がんの病期分類」「図6 大腸がんの深達度」を追加しました。「図5 大腸壁の解剖図」を変更しました。 |
| 2012年10月26日 | 更新履歴を追加しました。タブ形式に変更しました。 |
| 2011年11月09日 | 内容を更新しました。 |
| 1997年09月22日 | 掲載しました。 |
大腸がん(結腸がん・直腸がん) 治療
大腸がんの治療には、内視鏡治療、手術(外科治療)、薬物療法、免疫療法、放射線治療などがあります。また、診断されたときから、がんに伴う心と体のつらさなどを和らげるための緩和ケア/支持療法を受けることができますので、遠慮せずに医療者やがん相談支援センターに相談しましょう。
1.ステージと治療の選択
治療は、がんの進行の程度を示すステージ(病期)やがんの性質、体の状態などに基づいて検討します。
1)ステージ(病期)
がんの進行の程度は、「ステージ(病期)」として分類します。病期は、ローマ数字を使って表記することが一般的で、0期(ステージ0)、Ⅰ期(ステージ1)・Ⅱ期(ステージ2)・Ⅲ期(ステージ3)・Ⅳ期(ステージ4)と進むにつれて、より進行したがんであることを示しています。なお、大腸がんではステージのことを進行度ということもあります。
ステージは、次のTNMの3種のカテゴリー(TNM分類)の組み合わせで決まります(図5、表1)。
Tカテゴリー:原発巣※の深達度
Nカテゴリー:領域リンパ節への転移の有無
Mカテゴリー:遠隔転移(がんができた場所から離れた臓器やリンパ節への転移)の有無
※原発巣とは、原発部位(がんがはじめに発生した部位)にあるがんのことです。
深達度
大腸がんの深達度とは、粘膜に発生したがんが大腸の壁のどの深さまで広がっているかを示す言葉です。深達度は、アルファベットの大文字「T」に数字とアルファベットの小文字をつけて表示します。Tis〜T4bに分類され、数字が大きくなるほどがんが深く広がっていることを示します(図5)。
がんの深さが粘膜下層までにとどまるものを「早期がん」、粘膜下層より深いものを「進行がん」といいます。


2)がんの性質(遺伝子変異など)
大腸がんでは、遺伝子の変異などのがんの性質に対応した治療(薬物療法)を検討することがあります。
3)治療の選択
治療は、がんの進行の程度や遺伝子変異などに応じた標準治療を基本として、本人の希望や生活環境、年齢を含めた体の状態などを総合的に検討し、担当医と話し合って決めていきます。
図6は0期~Ⅲ期の、図7はⅣ期の大腸がんの標準治療を示したものです。
なお、担当医から複数の治療法を提案されることもあります。治療を選ぶにあたって分からないことは、まず担当医に確認することが大切です。担当医に確認する前に、治療の生活への影響など不安に思うこと、悩みや困りごとなども含め、がん相談支援センターで相談することもできます。
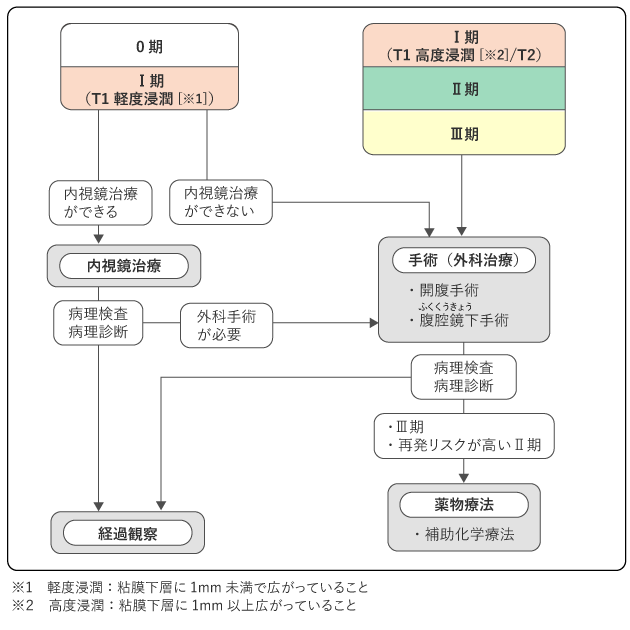
0期〜Ⅲ期では、まずがんを切除できるかどうかを判断し、切除できる場合には内視鏡治療または手術(外科治療)を行います。また、Ⅲ期もしくは再発リスクが高いⅡ期の場合は、手術の後に薬物療法を行うことがあります(図6)。
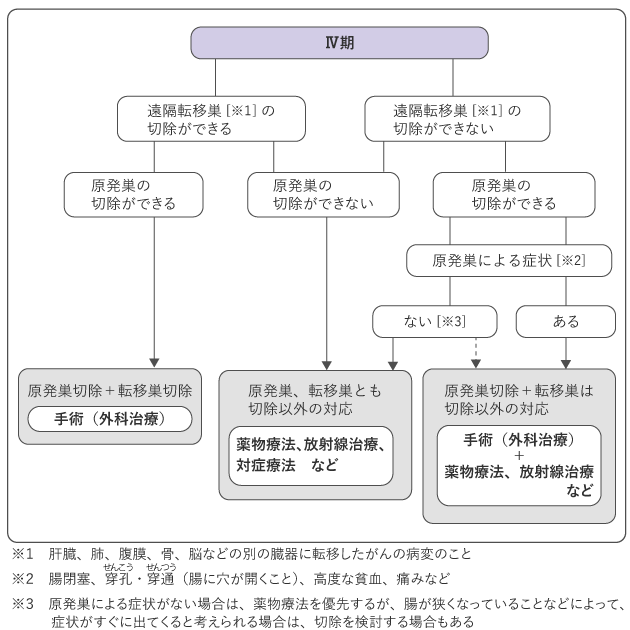
Ⅳ期では、他の臓器に転移したがん(遠隔転移巣)が切除できるかどうかを判断します。遠隔転移巣、原発巣ともに切除可能な場合は、原発巣を切除し、遠隔転移巣の切除を検討します。遠隔転移巣が切除可能であっても原発巣の切除ができない場合は、原則として、薬物療法、放射線治療などの手術以外の治療法を選択します。遠隔転移巣の切除はできないが原発巣の切除は可能な場合で、原発巣による症状があるときなどは、症状や切除の効果を考慮して、原発巣の切除を検討します。
なお、転移しやすい部位は、肝臓や肺、腹膜、卵巣、骨、脳などです。肝転移・肺転移の治療には、手術、薬物療法、放射線治療などがあり、転移した部位が切除可能なときは手術を行うことがあります。また、手術で切除できない場合でも、薬物療法の効果によって切除可能となる場合もあります。骨転移の治療は、主に薬物療法で行います。また、脳転移の治療には、手術と放射線治療があります。
妊孕性の温存について
がんの治療が、妊孕性(子どもをつくる力)に影響することがあります。将来子どもをもつことを希望している場合には、妊孕性を温存することが可能かどうかを、治療開始前に担当医に相談してみましょう。
2.内視鏡治療
内視鏡を使って、大腸の内側からがんを切除する方法です。内視鏡治療の適応は、がんがリンパ節に転移している可能性がほとんどなく、技術的に一度で完全に切除できる大きさと部位にある場合です。がんの深さでいうと粘膜下層への広がりが軽度(1mmまで)にとどまっているがんです。
開腹手術と比べて体に対する負担が少なく、かつ、安全に行える治療ですが、出血や腸管穿孔(腸に穴が開く)が起こる場合もあります。治療のために入院が必要かどうかは、がんの状態や施設によって異なります。
切除した病変は病理検査を行い、組織型(顕微鏡下でのがん組織の見え方によって分類されるがんの種類)やがんの広がりの程度などを確認します。その結果、再発やリンパ節転移の危険性があると分かった場合には、改めて手術による治療が必要になることがあります。
1)切除の方法
切除の方法には、ポリペクトミー(内視鏡的ポリープ切除術)、EMR(内視鏡的粘膜切除術)、ESD(内視鏡的粘膜下層剝離術)があり、病変の大きさや部位、肉眼で見た形(肉眼型)、予測されるがんの広がりの程度などによって治療方法が決まります。
(1)ポリペクトミー(内視鏡的ポリープ切除術)
キノコのような形に盛り上がった、根元に茎やくびれのある病変に対する治療法です。内視鏡の先端からスネアと呼ばれる輪状の細いワイヤを出し、スネアを病変の根元に掛けて切り取る「コールドポリペクトミー」という方法が主に行われています。この方法は、前がん病変と呼ばれる、がんになる前の段階の小さな病変を対象としています。切除が難しい場合には、高周波電流を使用して病変を焼き切ることもあります。
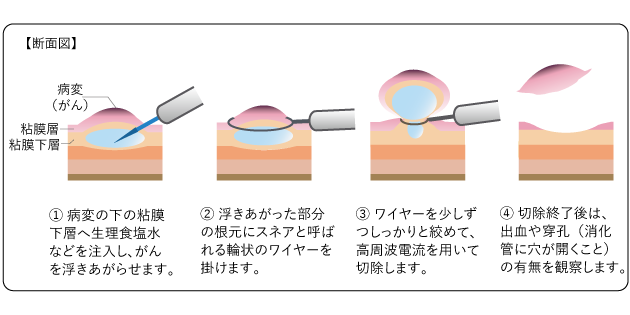
(2)EMR(内視鏡的粘膜切除術)
はっきりした茎やくびれのない病変に対する治療法です。高周波電流を使ってがんを切除します。EMRでは、まず、がんの下の粘膜下層に生理食塩水などを注入してがんを浮き上がらせます。次に、内視鏡の先端からスネアを出し、浮き上がった部分の根元に掛けて、ワイヤを少しずつ絞め、高周波電流を使って焼き切ります。その際、切断した面にがんが残らないように、病変の周囲の正常な粘膜も少し含めて一緒に切除します(図8)。
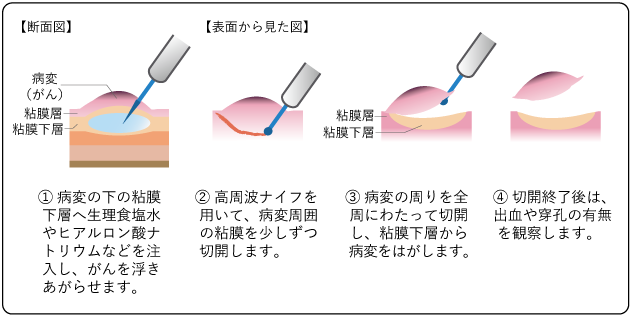
(3)ESD(内視鏡的粘膜下層剝離術)
病変の周りの粘膜下層を切開し、粘膜下層から病変をはがしとる治療法です。ESDでは、まず、がんの下の粘膜下層に生理食塩水やヒアルロン酸ナトリウムなどを注入してがんを浮き上がらせます。次に、がんの周りの粘膜を高周波ナイフで切開し、粘膜下層から病変をはがしとります(図9)。
2)内視鏡治療の合併症
治療後に、出血や大腸に穴が開く穿孔が起こることがあります。治療中の出血は少量であることがほとんどです。
出血が起こると、血便が出ることがあります。穿孔が起こったときには、腹痛や発熱などの症状が出ます。そのほかにも、治療後に何らかの体調の変化を感じたときには、すぐに医師や看護師に伝えましょう。
出血や穿孔などの合併症が起こった場合には、止血や、穴をふさぐ治療を行います。その際、通常は内視鏡で治療しますが、ごくまれに手術が必要になる場合もあります。
3.手術(外科治療)
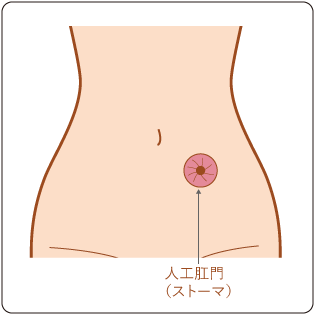
内視鏡治療によるがんの切除が難しい場合は手術を行います。手術では、がんの部分だけでなく、がんが広がっている可能性のある腸管とリンパ節も切除します。がんが周囲の臓器にまで及んでいる場合は、可能であればその臓器も一緒に切除します。腸管を切除したあとに、残った腸管をつなぎ合わせます。腸管をつなぎ合わせることができない場合には、人工肛門(ストーマ:肛門のかわりとなる便の出口)をおなかに造ります(図10)。
1)結腸がんの手術
がんの周囲にあるリンパ節を同時に切除するために、がんのある部位から口側、肛門側にそれぞれ10cmほどの距離をとって腸管を切除します。がんがある部位で切除する腸管の範囲が決まり、部位ごとに回盲部切除術、結腸右半切除術、横行結腸切除術、結腸左半切除術、S状結腸切除術などの方法があります。また、がんを切除できない場合には、便が流れるように迂回路を造る手術(バイパス手術)や人工肛門(ストーマ)を造る手術を行うことがあります。
2)直腸がんの手術
直腸は骨盤内の深く狭いところにあり、出口は肛門につながっています。また、周りには前立腺、膀胱、子宮、卵巣があります。直腸がんの部位や進行の状況により、直腸局所切除術、直腸前方切除術、直腸切断術、括約筋間直腸切除術の中から適切な方法を選びます。
がんがある場所によっては、肛門も切除し、人工肛門(ストーマ)を造る場合があります。また、直腸の周囲には排尿機能や性機能を調節する自律神経があるため、がんが自律神経の近くに及んでいなければ、手術後の機能障害が最小限ですむよう、自律神経を残す手術を行います(自律神経温存術)。
(1)直腸局所切除術
早期のがんなどでは、がんとその近くの部分だけを切除します。がんが肛門のすぐ近くにある場合には、がんを直接または内視鏡で見ながら切除する経肛門的切除を行います。また、うつぶせの状態でお尻側からメスを入れ、仙骨(骨盤の後ろ側の骨)の横からがんを切除する、経仙骨的切除や経括約筋的切除と呼ばれる方法もあります。
(2)直腸前方切除術
おなか側から切開し、がんがある腸管を切除して、縫い合わせる方法です。腸管の切り口を上部直腸(腹膜反転部より上)で縫い合わせるのが高位前方切除術で、下部直腸(腹膜反転部より下)で縫い合わせるのが低位前方切除術です。低位前方切除術では、一時的な人工肛門(ストーマ)を造る場合があります。
(3)直腸切断術
肛門に近い直腸がんでは、直腸と肛門を一緒に切除し、永久的な人工肛門(ストーマ)を造ります。高齢の人では肛門を締める筋肉(肛門括約筋)の力が低下していることが多く、手術後に排便がうまくコントロールできなくなるおそれがあるため、がんが肛門から離れていても、人工肛門の造設を検討することがあります。また、直腸のみ切除して肛門を残し、排便のための人工肛門を造るハルトマン手術を行うこともあります。
(4)括約筋間直腸切除術(ISR)
肛門に近い下部直腸がんでも、がんを切除でき、手術後に肛門の機能を保つことが見込めるときは、肛門括約筋の一部のみを切除して肛門を温存する手術を行う場合があります。ただし、がんの深達度が深くなるにつれ再発率が高くなるという報告や、手術後に排便がうまくコントロールできなくなるおそれもあり、注意が必要です。特に、肛門括約筋を大きく切除する必要がある場合には、便失禁が増加するなど、手術前と同じように排便することが難しくなります。これらのことから、この手術が自分の場合に適切かどうかは、担当医とよく相談して決めることが大切です。
人工肛門(ストーマ)について
人工肛門とは、人工的に造られた肛門(便の出口)のことで、ストーマともいいます。将来手術によって閉じることを想定して造る一時的なもの(一時的人工肛門)と、生涯使用するもの(永久人工肛門)があります。がんとともに肛門を切除した場合には、永久人工肛門を使用します。
ストーマを造る場合には、手術後の生活を安心して送れるように、便を処理する方法やケアの方法など、ストーマの管理方法を看護師とともに練習します。便をためるストーマ袋には防臭加工がされているため、トイレで便を処理するとき以外は臭うことはほとんどありません。扱いに慣れればもれることもなく、外出や軽い運動、入浴なども可能です。また、ストーマは痛みを伝える神経がないため、排泄時や触れた際に痛みを感じることはありません。
3)腹腔鏡下手術・ロボット支援下手術
腹腔鏡下手術は、二酸化炭素でおなかをふくらませ、おなかの中を内視鏡(腹腔鏡)で観察しながら行う手術です。腹腔鏡下手術は、開腹手術と比較して、おなかの創が小さいために手術後の痛みが少なく回復が早い長所がある一方、手術に時間がかかる傾向があります。また、がんの部位や体格、以前に受けた手術などにより、手術の難しさが変わることがあります。腹腔鏡下手術が治療の選択肢となる場合には、これらの点もふまえ、担当医とよく相談してください。
ロボット支援下手術は、腹腔鏡下手術と同じように二酸化炭素でおなかをふくらませたうえで、内視鏡(腹腔鏡)と関節のついたロボットアームを挿入して行う手術です。直腸がんの手術では、排尿機能や性機能への影響が少なくなることが報告されており、結腸がんに対しても実施されることが増えてきました。ただし、長期的な治療成績についてはまだ十分に分かっていないため、ロボット支援下手術が治療の選択肢となる場合には、担当医とよく相談してください。また、大腸がんのロボット支援下手術を行うことができるのは、日本内視鏡外科学会で定めた条件を満たす施設と医師のみです。
4)術後合併症
縫合不全、創感染、腸閉塞などが起こることがあります。合併症が起こった場合には、それぞれの状況に応じた治療を行います。また、より長期的な影響としては、排尿や排便の障害、性機能への影響などがみられることがあります。これらの影響と対処法については、関連情報「大腸がん(結腸がん・直腸がん) 療養 2.日常生活を送る上で」をご確認ください。
(1)縫合不全
腸管を縫い合わせたつなぎ目(吻合部)から、腸の内容物が腹腔内にもれることです。縫合不全になると、周囲に腹膜炎(腹腔の内面や臓器の表面をおおっている膜の炎症)が起こり、発熱や腹痛などの症状が出ます。直腸がんのように肛門に近いところで腸管をつなぐ場合には、ほかの場所に比べて縫合不全が起こりやすくなります。感染や炎症が軽い場合は食事制限や点滴治療で治ることもありますが、腹膜炎の症状がある場合は、再手術をしておなかの中を洗浄し、人工肛門(ストーマ)を造ります。
(2)腸閉塞
腸閉塞は、腸の炎症による部分的な癒着(本来はくっついていないところがくっついてしまうこと)などによって、腸管の通りが悪くなる状態のことをいいます。便やガスが出なくなり、おなかの痛みや吐き気、嘔吐などの症状が出ます。多くの場合、食事や水分を取らずに点滴をしたり、胃や腸に鼻からチューブを入れて胃液や腸液を出したりして腸管の安静を保つことにより回復しますが、再手術が必要になることもあります。
4.薬物療法
大腸がんに対する薬物療法には、手術によりがんが取り切れた場合に、手術後の再発を防ぐ目的で行う「補助化学療法」と、手術によりがんを取り切ることが難しい場合に、症状を緩和する目的で行う「切除不能進行・再発大腸がんに対する薬物療法」があります。
大腸がんの薬物療法で用いる薬
大腸がんの薬物療法で使う薬は、作用の仕方によって、細胞障害性抗がん薬、分子標的薬、免疫チェックポイント阻害薬という種類に大きく分けられます。
細胞障害性抗がん薬は、細胞が増殖する仕組みを阻害することで、がん細胞を攻撃する薬です。分子標的薬は、がんの発生や増殖に関わるタンパク質などのさまざまな分子を標的にして、その機能を抑えることでがんを攻撃する薬です。免疫チェックポイント阻害薬は、人の体がもつ免疫ががん細胞を攻撃する力を保つように働く(がん細胞が免疫にブレーキをかけるのを防ぐ)薬です。
治療は、これらの種類に属する薬を単独または組み合わせて、点滴もしくは内服で行います。薬の組み合わせは複数あります。
治療を行うかどうかや、どの種類のどの薬を使うかは、がんの性質や状態を基本とし、期待できる治療の効果と想定される副作用、生活への影響(点滴や入院の必要性や通院頻度など)、本人の状態(年齢やほかに持病がないかなど)も考慮しながら、本人と担当医が話し合って決めていきます。薬に関する詳しい情報は、治療の担当医や薬剤師などの医療者に確認しましょう。
1)補助化学療法
手術によりがんが取り切れた場合に、手術後の再発を防ぐ目的で行います。Ⅲ期で、体の状態がよい場合に行うことが推奨されています(術後合併症から回復している、パフォーマンスステータスが0または1である、主な臓器の機能が保たれている、感染症や縫合不全などの重篤な術後合併症がないなど)。また、Ⅱ期で再発のリスクが高い場合にも行うことを検討します。
補助化学療法では、細胞障害性抗がん薬を用います。内服と点滴を併用する場合もあります。治療期間は6カ月が一般的ですが、がんの状態や用いる薬の種類によっては3カ月のこともあります。補助化学療法の前にバイオマーカー検査を行って、治療効果を予測することが推奨されています。
2)切除不能進行・再発大腸がんに対する薬物療法
手術によりがんを取り切ることが難しい場合に検討します。がんの進行を抑え、症状を軽減することが目的で、薬物療法を行うことにより生存期間が延長し、クオリティ・オブ・ライフ(QOL:生活の質)も向上することが分かっています。また、薬物療法でがんが小さくなった場合は、手術で切除できるようになることもあります。
大腸がんの薬物療法には、複数のレジメン(薬剤の用量や用法、治療期間を明記した治療計画のこと)があります。まず一次治療から開始し、治療の効果が低下した場合や、副作用が強く治療を続けることが難しい場合には二次、三次、と順に異なるレジメンを続けていきます。どの段階まで治療を行うかは、その人の状況などによって異なります。
この薬物療法を受けることができるかどうかは、「適応となる」「問題がある」「適応とならない」の3段階で判断します(図11)。判断にあたっては、自分で歩いて身の回りのことを行う体力がある、肝臓や腎臓などの主な臓器の機能が保たれている、ほかに重い病気がない、という基準を参考にします。
「適応となる」:基準を満たしており、一次治療で細胞障害性抗がん薬や分子標的薬を併用できる場合
「問題がある」:満たしていない基準があり、体力や臓器の状態などに合わせた薬物療法がより適切と考えられる場合
「適応とならない」:体の状態がよくない、または肝臓や腎臓などの機能に問題がある、ほかに重い病気があるなどの理由から、症状を和らげるなどの対症療法がより適切と考えられる場合
「適応となる」「問題がある」の場合には、一次治療を始める前に、がんの組織の遺伝子を調べる検査(RAS遺伝子検査、BRAFV600E遺伝子検査、MSI/MMR-IHC検査)を行い、結果に応じた治療を検討します。治療は、MSI/MMR-IHC検査の結果がMSI-High/dMMR(遺伝子に入った傷を修復する機能が働きにくい状態)の場合と、そうでない場合とで異なります(図11)。
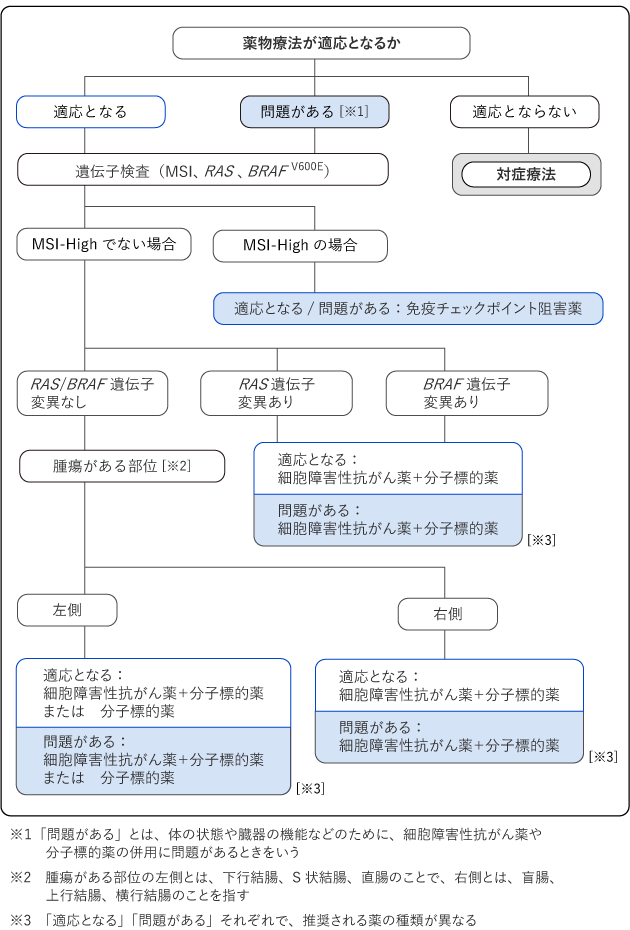
MSI-High/dMMRではない場合の一次治療では、通常、RAS遺伝子検査、BRAF V600E遺伝子検査の結果を確認し、細胞障害性抗がん薬と分子標的薬を併用する複数のレジメンの中から選択します。
二次治療以降については、治療の効果を確認しながら、状況にあったレジメンを検討していきます。その際、遺伝子検査の結果も考慮します。例えば、BRAFV600E遺伝子検査で遺伝子変異が認められた場合には、その結果に合わせて二次治療の薬を選択します。
MSI-High/dMMRの場合の一次治療では、通常、免疫チェックポイント阻害薬を使用します。治療の効果を確認しながら、二次治療、三次治療と、状況にあったレジメンを検討していきます。
大腸がんのがん遺伝子パネル検査について
手術で取り切ることが難しい大腸がんで、薬物療法の適応があり、標準的な治療が終了する場合には、がん遺伝子パネル検査を検討することがあります。がん遺伝子パネル検査では、多数の遺伝子について異常がないかを同時に調べ、治療方針を検討します。
がん遺伝子パネル検査を検討する場合は、自分が条件に当てはまるか、担当医に確認してみましょう。条件に当てはまる場合には、担当医から提案があることもあります。がん遺伝子パネル検査についての詳しい情報は、関連情報「がんゲノム医療 もっと詳しく」をご確認ください。
3)薬物療法の副作用について
細胞障害性抗がん薬は、がん細胞だけでなく正常な細胞にも影響を与えるため、副作用が起こります。副作用には、だるさ、吐き気・嘔吐、食欲不振、便秘、下痢、口内炎、しびれ(末梢神経障害)、手や足の一部が赤く腫れたりしびれたりする(手足症候群)などの自分で気付くことのできるものと、白血球の減少、血小板の減少、貧血、肝機能や腎機能の悪化などの検査で分かるものがあります。また、分子標的薬や免疫チェックポイント阻害薬は、薬ごとにさまざまな副作用があらわれます。
副作用は、使用する薬によって異なり、その程度も個人差があります。最近では副作用を予防する薬なども開発され、特に吐き気や嘔吐については、以前と比べて予防(コントロール)することができるようになってきました。
しかし、副作用の種類や程度によっては、治療が継続できなくなることもあります。自分が受ける薬物療法について、いつどんな副作用が起こりやすいか、どう対応したらよいか、特に気を付けるべき症状は何かなど、治療が始まる前に担当医によく確認しておきましょう。また、副作用と思われる症状がみられたときには、迷わずに担当医に伝えましょう。
5.免疫療法
免疫療法は、免疫の力を利用してがんを攻撃する治療法です。2025年3月現在、大腸がんの治療に効果があると証明されている免疫療法は、MSI-High/dMMR(遺伝子に入った傷を修復する機能が働きにくい状態)の場合と、腫瘍遺伝子変異量高スコア(TMB-High:がん細胞中の遺伝子変異の量が多い状態)の場合に免疫チェックポイント阻害薬を使用する方法のみです。免疫チェックポイント阻害薬を使用する免疫療法は、薬物療法の1つでもあります。詳しくは、関連情報「大腸がん(結腸がん・直腸がん) 治療 4.薬物療法」をご覧ください。
なお、現時点では、その他の免疫療法で、大腸がんに対して効果が証明されたものはありません。
6.放射線治療
大腸がんの放射線治療には、主に、直腸がんの骨盤内の再発を抑える目的で行う「補助放射線治療」と、痛みや吐き気、嘔吐、めまいなどのがんによる症状を和らげる目的で行う「緩和的放射線治療」があります。
1)補助放射線治療
切除が可能な直腸がんが対象で、主に、骨盤内の再発を抑えることを目的として、手術前に行うことがあります(術前照射)。術前照射は、多くの場合、薬物療法と一緒に行います。また、場合により、手術中や手術の後に放射線治療を行うこともあります。
2)緩和的放射線治療
がんによるさまざまな症状を改善する目的で、症状のある部位などに放射線を照射します。対象となる症状や状況には、直腸がんなどの骨盤内の腫瘍による痛みや出血、便通障害、肝臓への転移、肺への転移による出血や気管支狭窄、脳への転移による吐き気、嘔吐、めまいなどの神経症状があります。これらの症状は、多くの場合、放射線治療により改善します。
脳への転移に対する放射線治療には、転移の個数や大きさによって、脳全体に放射線を当てる全脳照射と、転移した場所に放射線を集中させてあてる定位放射線照射があります。また、骨への転移によって起こる痛みや骨折を予防するために放射線治療を行うこともあります。
3)放射線治療の副作用
放射線治療の副作用には、治療期間中に起こるもの(早期合併症)と、治療が終了して数カ月から数年後に起こるもの(晩期合併症)があります。
治療期間中に起こる主な副作用には、だるさ、吐き気、嘔吐、食欲低下、白血球減少、腸炎、皮膚炎(日焼けに似たもの)、膀胱炎などがあります。照射する部位によって出やすい副作用は異なり、例えば頭部への照射では頭痛、吐き気、嘔吐、脱毛が、腹部や骨盤への照射では下痢、腹痛などの症状がみられることがあります。
治療終了後しばらくしてから起こる副作用には、腸管や膀胱などからの出血、潰瘍、穿孔(腸などに穴が開くこと)、瘻孔(隣接する臓器とつながる穴ができること)、頻回の排便、腸閉塞などがあります。
7.緩和ケア/支持療法
がんになると、体や治療のことだけではなく、仕事のことや、将来への不安などのつらさも経験するといわれています。
緩和ケア/支持療法は、がんに伴う心と体、社会的なつらさを和らげたり、がんそのものによる症状やがんの治療に伴う副作用、合併症、後遺症を軽くしたりするために行われる予防、治療およびケアのことです。決して終末期だけのものではなく、がんと診断されたときから始まります。
緩和ケア/支持療法は、つらさを感じるときには、がんの治療とともに、いつでも受けることができます。我慢せずに、医療者やがん相談支援センターなどに相談することが大切です。
なお、大腸がんによって腸がふさがった場合、状況により、ステントと呼ばれるチューブのような器具を入れて腸を広げ、腸を通す処置を行うこともあります。具体的には、薬物療法などの治療の適応とならない場合に、症状を和らげるために行うことや、手術を予定している場合に、手術前に腸を通すために行うことがあります。
また、がんやがんの治療によって外見が変化することがあります。支持療法の中でも、外見の変化によって起こるさまざまな苦痛を軽減するための支援として行われているのが、「アピアランス(外見)ケア」です。外見が変化することによる悩みや心配についても、医療者やがん相談支援センターに相談してください。
8.リハビリテーション
リハビリテーションは、がんやがんの治療の体への影響に対する回復力を高め、今ある体の能力を維持、向上させるために行います。また、緩和ケアの一環として、心や体のさまざまなつらさを和らげる目的でも行います。
一般的に、治療中や治療後は体を動かす機会が減り、身体機能が低下します。そこで、医師の指示の下、筋力トレーニングや有酸素運動、日常の身体活動などをリハビリテーションとして行うことが大切だと考えられています。日常生活の中でできるトレーニングについて、医師や看護師などの医療者に確認しましょう。
9.再発した場合の治療
再発とは、治療によって、見かけ上なくなったことが確認されたがんが、再びあらわれることです。原発巣のあった場所やその近くにがんが再びあらわれることだけでなく、別の臓器で「転移」として見つかることも含めて再発といいます。大腸がんが再発しやすい部位は、肝臓、肺、局所(がんがあったところの周辺)、腹膜、リンパ節で、吻合部(手術で腸管を縫い合わせたつなぎ目)に再発することもあります。
初発のがんが早期であればあるほど再発率は低くなります。粘膜内にとどまるがん(0期のがん)は、がんを完全に切除すれば、再発することはほとんどありません。再発率は、初発のがんがⅠ期の場合は約5%、Ⅱ期の場合は約15%、Ⅲ期の場合は約30%です。再発する人の85%以上は手術後3年以内に、95%以上は5年以内に見つかっています。
再発した場合の治療は、手術、薬物療法、放射線治療が中心です。手術は、再発が1つの臓器のみに限定されていて、完全に切除できる場合に検討します。再発した臓器が2つ以上でも、それぞれが切除できる場合は手術を検討することがあります。切除できない場合には、全身の状態や再発した部位により、薬物療法や放射線治療、または対症療法を検討します。なお、吻合部での再発や局所再発の場合は、手術によって治癒する可能性もあります。
| 2025年03月24日 | 「大腸癌治療ガイドライン 医師用 2024年版」より内容を更新しました。 |
| 2022年11月10日 | 「大腸癌治療ガイドライン 医師用 2022年版」より、内容を更新しました。 |
| 2020年10月27日 | 「3.手術(外科治療) 4)術後合併症 (3)腸閉塞」を更新しました。 |
| 2020年04月09日 | 「図8 大腸がんの治療の選択」を更新しました。 |
| 2020年01月30日 | 「大腸がん治療ガイドライン2019年版」より、内容の更新をしました。「5.薬物療法」「図8 大腸がんの治療の選択」を更新しました。「図12 腹腔鏡下手術」を追加しました。 |
| 2018年06月12日 | 「大腸癌治療ガイドライン 2016年版」「大腸癌取扱い規約 第8版(2013年)」より、内容の更新をしました。4タブ形式に変更しました。 |
| 2018年02月21日 | 「大腸がん」のタイトルを「大腸がん(結腸がん・直腸がん)」に変更しました。 |
| 2016年01月06日 | 「大腸癌治療ガイドライン2014年版」「患者さんのための大腸癌治療ガイドライン2014年版」より、内容の更新をしました。「表3 手術による治癒が難しい進行・再発がんに対する化学療法」を追加し、「図9 拡大内視鏡写真」と「図13 ESDの施術の模様」を変更しました。 |
| 2013年03月26日 | 内容を更新しました。 |
| 2013年02月14日 | 「1.内視鏡治療」の図を更新しました。 |
| 2013年01月24日 | 「1.内視鏡治療」を更新しました。 |
| 2012年10月26日 | 更新履歴を追加しました。タブ形式に変更しました。 |
| 2011年11月09日 | 内容を更新しました。 |
| 1997年09月22日 | 掲載しました。 |
大腸がん(結腸がん・直腸がん) 療養
1.経過観察
治療後は、定期的に通院して検査を受けます。検査を受ける頻度は、がんのステージ(病期)や治療法によって異なります。
内視鏡治療を行ったあとは、主に大腸内視鏡を用いた定期検査を受けます。一方、手術を行ったあとは、治療後3年目までは、3カ月ごとの血液検査や6カ月ごとの画像検査(CT検査)を受けます。また、大腸内視鏡検査も定期的に受けます。治療後4年目以降は、6カ月ごとに血液検査と画像検査を受けます。画像検査の間隔は、切除した大腸がんのステージ(病期)によって異なり、6~12カ月ごとです。定期検査が必要な期間の目安は5年間です。
2.日常生活を送る上で
規則正しい生活を送ることで、体調の維持や回復を図ることができます。禁煙すること、飲酒をひかえること、バランスのよい食事をとること、適度に運動することなどを日常的に心がけることが大切です。
症状や治療の状況により、日常生活の注意点は異なりますので、体調をみながら、担当医とよく相談して無理のない範囲で過ごしましょう。
また、患者会や患者サロンなどでは、同じ病気や障害、症状がある、同じ治療を受けたなど、共通の体験をもつ人から、生活などについて情報を聞くことができます。患者会や患者サロンなどの情報は、がん相談支援センターで入手することもできます。
1)内視鏡治療後の日常生活
内視鏡治療は大腸の機能を大きく損なうことがないため、治療後は1週間程度で治療前と同じような生活を送れるようになります。
2)手術(外科治療)後の日常生活
手術後も、ほとんどの場合、治療前と同じような生活を送れるようになります。しかし、そこまで回復するのにかかる時間は、年齢や体力、手術の方法、その他のさまざまな状況により異なります。手術の影響により、排尿や排便などのトラブルが起こることもあります。数カ月たつとある程度は改善するといわれていますので、できる工夫を取り入れていきましょう。
(1)排尿障害について
手術の内容によっては、排尿を調節している自律神経が影響を受けることがあり、尿意を感じない、排尿してもスッキリしない、などの症状があらわれることがあります。また、尿が出せなくなることもあります。時間の経過や薬で改善することが多いですが、導尿(カテーテルという細い管を尿道から膀胱に挿入して尿を採る処置)が必要になることもあります。症状が重い場合や続く場合などには、担当医と相談して、必要に応じて泌尿器科の医師の診察を受けるとよいでしょう。
(2)排便障害について
手術後には、腸を切除した影響や癒着により、排便が不規則になる、下痢や便秘になる、ガスが出にくくなりおなかが張るといった症状がみられることがあります。また、直腸がんの手術後には、1日に何度も便意を感じることがあります。一度排便に行くと数回続く場合や、毎食後に便意をもよおす場合もあります。多くの場合、手術から時間が経つにつれて少しずつ改善してきますが、どの程度まで改善するかには個人差があります。
下痢の症状がある場合は、脱水症状を避けるため、水分を多めにとりましょう。必要に応じて担当医から整腸剤を処方されることもあります。また、ガスが出にくくなりおなかが張ったり、便秘になったりした場合には、おなかを温めたり、マッサージをしたり、水分を十分に摂取したりすることが大切です。必要に応じて担当医から緩下剤(便を軟らかくする薬)を処方されることもあります。排便や排ガスが全くない場合は、腸閉塞の前触れの可能性があります。すぐに担当医に相談しましょう。
(3)運動・外出について
手術後は、1〜3カ月程度で手術前の日常生活が送れるように、ウォーキングやストレッチなどの軽い運動から始めて、こまめに体を動かすようにしましょう。ただし、腹筋を使う激しい運動は数カ月間控えましょう。自分の体力に合わせて少しずつ行動範囲を広げていくことが大切です。
手術後の排便コントロールが難しい時期に外出する場合には、トイレの場所をあらかじめ確認しておくようにすると、便意を感じたときにあわてずにすみます。下着の中に小さなパッドを敷いておいたり、替えの下着を用意しておいたりすると安心です。
人工肛門(ストーマ)のある人の外出
公共機関やショッピングセンターの施設構内などには多機能トイレがあります。多機能トイレの多くはオストメイト(ストーマをもっている人のこと)に対応しており、シャワーやサニタリーボックス(汚物入れ)、着替え台などが設置されています。オストメイト対応のトイレには、図12のようなマークがあります。外出する際には、事前にオストメイト対応トイレのある施設を探しておくとよいでしょう。

永久的な人工肛門(ストーマ)を造設した場合には、身体障害者の認定の対象となります。認定されると身体障害者手帳が交付され、ストーマ装具費用の給付や公共交通機関の割引、税金の減免などの助成が受けられます。また、条件により障害年金(障害基礎年金、障害厚生年金)を受給できる場合もあります。
申請できる条件や手続きの方法などの詳しい情報は、お住まいの市区町村の福祉関係の窓口でご確認ください。自分が対象者に該当するか、どのように申請したらよいかなどの具体的な疑問について、がん相談支援センターやソーシャルワーカー、市区町村の福祉関係の窓口などに確認することもできます。
(4)手術後の食事について
通常は、退院後に食事の制限はありません。食事はゆっくりよくかんで、そして食べすぎないように腹7〜8分目を心がけましょう。食物繊維の多い食物(わかめ・のりなどの海藻類、ゴボウ・タケノコなどの煮くずれしない野菜など)や消化しにくいもの(揚げ物や中華料理など油の多い食事)は、手術後しばらくは避けましょう。なお、大腸を切除しても、栄養吸収への影響や体重の減少はほとんどないとされています。
3)薬物療法中の日常生活
近年では、新しい薬の登場や支持療法の進歩などにより、通院で薬物療法を行うことが増えています。通院による薬物療法には、自宅での生活を続けながら治療を受けられるメリットがあります。しかし、仕事や家事、育児、介護などを治療前と同じように担うことが難しくなることもあります。予想される副作用やその時期、対処法については、医師や薬剤師、看護師からの事前の説明をよく聞いて確認しておき、特に体調の悪いときには周囲にサポートを求めるなど、自分にできる工夫を探してみましょう。
通院は、疑問や不安に思うことを医療者に伝えるよい機会です。気付いたこと、気になることを日ごろからメモをしておくと役立ちます。また、病院に連絡して受診が必要か確認したほうがよいのはどんなときか、あらかじめ医療者に確認しておきましょう。
4)性生活について
性生活によって、がんの進行に悪影響を与えることはありません。また、性交渉そのものがパートナーに悪い影響を与えることもありません。しかし、がんやがんの治療は、性機能そのものや、性に関わる気持ちに影響を与えることがあります。がんやがんの治療による性生活への影響や相談先などに関する情報は、関連情報「がんやがんの治療による性生活への影響」をご覧ください。
骨盤内には性機能に関係する神経があるため、男性では、直腸がんの手術後に勃起不全や射精障害などの性機能障害が起こることがあります。女性では、腟の湿潤度などに影響することがあります。
なお、薬物療法中やそのあとは、腟分泌物や精液に薬の成分が含まれることがあるため、パートナーが薬の影響を受けないように、コンドームを使いましょう。また、薬は胎児に影響を及ぼすため、治療中や治療終了後一定期間は避妊しましょう。経口避妊薬などの特殊なホルモン剤を飲むときは、担当医と相談してください。
家族やパートナーとの関係に加え、治療中の夫婦関係のことなど、男性として、女性としてのつらい気持ちや悩み、心配事が重なることは少なくありません。今の自分の気持ちを落ち着いて整理する、担当医や看護師などの医療者に伝える、自分と似た経験をした人の話を患者会などで聞くといったことが役立つかもしれません。パートナーや家族と一緒に話し合ってみるのもよいでしょう。前向きな気持ちになれない日々が続くのも自然なことと捉えて、あまり否定的になりすぎないことも大切です。
以下の関連情報では、療養中に役立つ制度やサービスの情報を掲載しています。
| 2025年03月24日 | 「大腸癌治療ガイドライン 医師用 2024年版」より内容を更新しました。 |
| 2022年11月10日 | 「大腸癌治療ガイドライン 医師用 2022年版」より、内容を更新しました。 |
| 2020年01月30日 | 「大腸がん治療ガイドライン2019年版」より、内容の更新をしました。 |
| 2018年06月12日 | 「大腸癌治療ガイドライン 2016年版」「大腸癌取扱い規約 第8版(2013年)」より、内容の更新をしました。4タブ形式に変更しました。 |
| 2018年02月21日 | 「大腸がん」のタイトルを「大腸がん(結腸がん・直腸がん)」に変更しました。 |
| 2016年01月06日 | 各項目の内容を治療の種類別に変更しました。 |
| 2013年03月26日 | 内容を更新しました。 |
| 2012年10月26日 | 更新履歴を追加しました。タブ形式に変更しました。 |
| 2011年11月10日 | 内容を更新しました。 |
| 1997年09月22日 | 掲載しました。 |
大腸がん(結腸がん・直腸がん) 臨床試験
より良い標準治療の確立を目指して、臨床試験による研究段階の医療が行われています。
現在行われている標準治療は、より多くの人により良い治療を提供できるように、研究段階の医療による研究・開発の積み重ねでつくり上げられてきました。
大腸がんの臨床試験を探す
国内で行われている大腸がんの臨床試験が検索できます。
がんの臨床試験を探す チャットで検索
※入力ボックスに「大腸がん」と入れて検索を始めてください。チャット形式で検索することができます。
がんの臨床試験を探す カテゴリで検索 大腸がん
※国内で行われている大腸がんの臨床試験の一覧が出ます。
臨床試験への参加を検討する際は、以下の点にご留意ください
- 臨床試験への参加を検討したい場合には、担当医にご相談ください。
- がんの種類や状態によっては、臨床試験が見つからないこともあります。また、見つかったとしても、必ず参加できるとは限りません。
大腸がん(結腸がん・直腸がん) 患者数(がん統計)
1.患者数
年に日本全国で大腸がんと診断されたのは例(人)です。
2.生存率
がんの治療成績を示す指標の1つに、生存率があります。生存率とは、診断からある一定の期間経過した時点で生存している割合のことで、通常はパーセンテージ(%)で示します。がんの治療成績を表す指標としては、がんの診断から5年後の数値である5年生存率がよく使われます。
以下のページに、国立がん研究センターがん対策研究所がん登録センターが公表している院内がん登録から算出された大腸がんの生存率を示します。
※生存率は、過去のある期間にがんと診断された人のデータから算出しています。治療法の進歩などにより、近年の状況やこれから治療を受ける人には当てはまらない可能性があります。
※生存率の示し方にはいくつかあります。1つは「実測生存率」といい、死因に関係なくすべての死亡を計算に含めた生存率です。これに対して、がん以外の死因の与える影響ができるだけ少なくなるように補正したのが「相対生存率」です。相対生存率は、複数のがん種や集団間で比較することができるため、がんの治療成績を示す指標として主に使われてきました。また、近年では、より正確にがん以外の死因を除いて計算できる「純生存率(Net Survival;ネット・サバイバル)」が国際的にも採用されるようになってきています。
大腸がん(結腸がん・直腸がん) 予防・検診
1.発生要因
大腸がんの発生は、生活習慣と関わりがあるとされています。喫煙、飲酒、肥満、高身長により大腸がんが発生する危険性が高まります。女性では、加工肉や赤肉の摂取により大腸がんが発生する危険性が高くなる可能性があるといわれています。
そのほか、炎症性腸疾患があると、大腸がんが発生する危険性が高くなるとされています。また、大腸がんの発生には、家族の病歴との関わりもあるとされています。特に家族性大腸腺腫症やリンチ症候群の家系では、近親者に大腸がんの発生が多くみられます。
※危険因子については、がん情報サービスの発生要因の記載方針に従って、主なものを記載することを原則としています。記載方針については関連情報をご覧ください。
2.予防とがん検診
1)予防
日本人を対象とした研究では、がん全般の予防には禁煙すること、飲酒をひかえること、バランスのよい食事をとること、活発に身体を動かすこと、適正な体形を維持すること、感染を予防することが有効であることが分かっています。
運動は大腸がんの予防に効果的であることがほぼ確実であるといわれています。食物繊維やカルシウムの摂取も大腸がんの予防に効果的である可能性があるとされています。
2)がん検診
がん検診の目的は、がんを早期発見し、適切な治療を行うことで、がんによる死亡を減少させることです。わが国では、厚生労働省の「がん予防重点健康教育及びがん検診実施のための指針(令和6年一部改正)」でがん検診の方法が定められています。
大腸がんのがん検診の対象者は、男女ともに、40歳以上の人で、検診の間隔は1年に1回です。ほとんどの市区町村では、がん検診の費用の多くを公費で負担しており、一部の自己負担で受けることができます。
大腸がん検診の内容は、問診と便潜血検査です。便潜血検査では、大腸がんやポリープなどによる出血が便に混じっていないかを調べます。通常、便潜血は微量で目には見えません。また、がんからの出血は間欠的である(出血するときもあればしないときもある)ため、2日分の便を採取します。
検査の結果が「要精密検査」となった場合は、必ず精密検査を受けましょう。精密検査では、通常、大腸内視鏡検査を行います。大腸内視鏡検査が難しい場合は他の検査を行うこともあります。
がんは1回の検診で見つからないこともありますので、毎年定期的に受診してください。また、検診と検診の間に発生して、急速に進行するがんもわずかながらあります。便に血が混じる、便に血が付着する、腹痛、便の性状や回数の変化など、気になる症状が続く場合は、次のがん検診を待たずに医療機関を受診してください。
なお、がん検診は、症状がない健康な人を対象に行われるものです。症状をもとに受診して行われる検査や、治療後の経過観察で行われる定期検査は、ここでいうがん検診とは異なります。
| 2025年03月24日 | 内容を更新しました。 |
| 2022年11月10日 | 「がん予防重点健康教育及びがん検診実施のための指針(令和3年10月1日一部改正)」を確認し、更新しました。 |
| 2020年04月09日 | 「大腸がんQ&A」へのリンクを掲載し、「がんの冊子」の「大腸がん」の冊子を更新しました。 |
| 2020年01月30日 | 「6.患者数(がん統計)」を更新しました。 |
| 2018年06月12日 | 「大腸癌治療ガイドライン 2016年版」「大腸癌取扱い規約 第8版(2013年)」より、内容の更新をしました。4タブ形式に変更しました。 |
| 2018年02月21日 | 「大腸がん」のタイトルを「大腸がん(結腸がん・直腸がん)」に変更しました。 |
| 2016年01月06日 | 一部の文言を変更しました。「4.疫学・統計 1)統計」を更新しました。 |
| 2014年05月14日 | 内容を更新しました。 |
| 2012年10月26日 | 更新履歴を追加しました。タブ形式に変更しました。 |
| 2011年11月09日 | 内容を更新しました。 |
| 1997年09月22日 | 掲載しました。 |
大腸がん(結腸がん・直腸がん) 関連リンク・参考資料
1.大腸がんの相談先・病院を探す
がん診療連携拠点病院・地域がん診療病院とは、専門的で質の高いがん医療を提供する病院として国が指定した病院です。これらの病院では、がんに関する相談窓口「がん相談支援センター」を設置しており、病院の探し方についても相談できます。
以下の「相談先・病院を探す」では、大腸がんの診療を行うがん診療連携拠点病院などの病院やがん相談支援センターを探すことができます。また、診断や治療の実施状況や病院の種類などで絞り込んで検索することや、院内がん登録の件数などを確認することもできます。
2.関連リンク
3.参考資料
- 大腸癌研究会編.大腸癌治療ガイドライン 医師用 2024年版.2024年,金原出版.
- 大腸癌研究会編.遺伝性大腸癌診療ガイドライン 2024年版.2024年,金原出版.
- 大腸癌研究会編.患者さんのための大腸癌治療ガイドライン 2022年版.2022年,金原出版.
- 大腸癌研究会編.大腸癌取扱い規約 第9版.2018年,金原出版.
| 2025年03月24日 | 「大腸癌治療ガイドライン 医師用 2024年版」より内容を更新しました。 |
| 2022年11月10日 | 「2.関連リンク」に「大腸癌研究会 市民の皆様へ」を追加しました。また、「3.参考資料」を更新しました。 |
| 2021年07月01日 | 「1.大腸がんの相談先・病院を探す」を追加しました。 |
| 2020年04月09日 | 「大腸がんQ&A」へのリンクを掲載し、「がんの冊子」の「大腸がん」の冊子を更新しました。 |
| 2020年01月30日 | 「6.患者数(がん統計)」を更新しました。 |
| 2018年06月12日 | 「大腸癌治療ガイドライン 2016年版」「大腸癌取扱い規約 第8版(2013年)」より、内容の更新をしました。4タブ形式に変更しました。 |
| 2018年02月21日 | 「大腸がん」のタイトルを「大腸がん(結腸がん・直腸がん)」に変更しました。 |
| 2016年01月06日 | 一部の文言を変更しました。「4.疫学・統計 1)統計」を更新しました。 |
| 2014年05月14日 | 内容を更新しました。 |
| 2012年10月26日 | 更新履歴を追加しました。タブ形式に変更しました。 |
| 2011年11月09日 | 内容を更新しました。 |
| 1997年09月22日 | 掲載しました。 |
