1.便秘について
便秘とは、便が腸内に滞って排便回数が減ったり、便を快適に出せなくなったりする状態です。便秘によって、おなかが痛くなったり張って苦しくなったり、吐き気や食欲低下につながったりすることがあります。がんの治療に伴う便秘は、生活習慣を改善するだけでは治りにくく、慢性化することが多いため、予防と早めの対処が大切です。
2.原因
がんの治療中に起こる便秘は、多くの場合、生活環境や生活リズムの変化などに影響を受けながら、以下のようなさまざまな原因が重なって起こることが多いとされています。
- 食事や水分が十分にとれない、運動量が減る、気分が落ち込む
- がんの治療に用いる薬(細胞障害性抗がん剤や分子標的薬など)や痛み止め(医療用麻薬)の副作用
- がんによる大腸の圧迫や閉塞
- 加齢、糖尿病、甲状腺機能低下症など
3.便秘が予想されるとき、起こったときには
便秘を予防するためには、できる範囲での運動や、水分・食物繊維の摂取など、生活習慣を改善することが基本です。便秘を起こしやすい薬(医療用麻薬やがんの治療に用いる薬など)を使い始めるときに、便秘を予防するための薬(下剤)もあわせて始めることがあります。
便秘の治療では、1日の排便回数が何回になるかということよりも、心地よい排便ができるようになることが大切です。
多くの場合、下剤を使います。それでも便秘が改善されないときには、便秘を起こしやすい薬(医療用麻薬など)を減らす、下剤の量を調整するなどを検討します。
便秘および便秘の予防に用いる薬には、のみ薬、坐薬、浣腸があります。
薬の種類として、便に水分を含ませ軟らかくする薬(酸化マグネシウムなど)、腸を刺激し大腸の動きを促進する薬(センナなど)、腸液の分泌を促し便を軟らかくする薬(ルビプロストンなど)、医療用麻薬による便秘を予防し改善する薬(ナルデメジン)などを用いることがあります。
薬の種類や量は、症状の強さや効果の具合によって担当医や薬剤師、看護師と相談しながら調整していきます。
4.本人や周りの人ができる工夫
便秘の原因によっては、本人や周りの人が工夫できることもあります。
1)できる範囲で体を動かす
無理のない範囲で体を動かすことは、便秘の予防につながります。歩けない場合には、ベッドの上でおなかを動かしたり、ベッドからいすに移る運動をしたりするだけでも、腸を刺激して排便を促す効果があります。おなかをやさしくマッサージしたり、腰やおなかを温めたりするのもよいでしょう。
2)水分を摂取する
水分を十分にとって脱水にならないようにすることは便秘の予防に効果的です。摂取する水分量の目安は、個人により異なりますが、一般的には1日に1.5~2L程度です。
3)食物繊維をとるなど食事を工夫する
食物繊維を多く含んだものを食べることも、便秘を予防するために大切です。食物繊維は、豆類、きのこ、海藻、果物などに多く含まれます。ただし、体の状態によってはとりすぎるとよくない場合もあるため、担当医などとよく相談しましょう。また、ヨーグルトのような乳酸菌などの生きた微生物を含む食品は、適正な量をとると便秘を和らげる効果があるといわれています。
病気の状態によっては食事や水分の制限もありますので、担当医や看護師、栄養士と相談しながら、食べられるものを、バランスよく食べることが大切です。
4)落ち着いて排便できる環境を整える
落ち着いて排便ができるトイレの環境を整えることや、便意を感じたらすぐトイレに行き、我慢しないようにすることが大切です。我慢しすぎると腸の活動が悪くなり、便意を感じにくくなります。また、便意がなくても毎日決まった時間にトイレに行く習慣をつけることもよいといわれています。
排便するときには、前かがみの姿勢をとりましょう(図1)。かかとを上げたり足元に台を置いたりすると、よりおなかに力を入れやすくなります。

5)生活リズムを整える
排便のリズムを整えるためにも、生活リズムを整え、十分に睡眠をとり、ストレスをためないようにすることが大切です。
5.こんなときは相談しましょう
およそ3日以上排便がないとき、下剤を使って1~2日たっても便が出ないときには担当医や看護師に相談しましょう。
また、おならが出ない、腹痛がある、嘔吐する、おなかがひどく張ると感じる(腹部膨満感がある)場合には、腸閉塞の可能性もあるためすぐに担当医や看護師に伝えましょう。
下剤は、自分の判断で始めたりやめたりせず、まずは担当医や薬剤師に相談してからにしましょう。
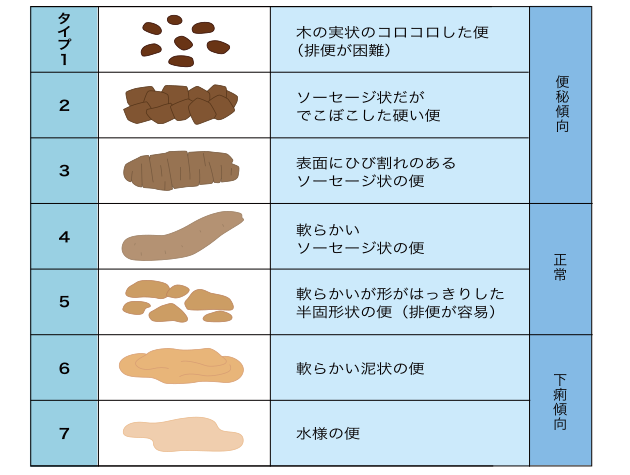
毎日排便があるかどうか、便の硬さ(表1)や量がどのようであるかを記録しておくと、担当医に伝える際に役立ちます。
6.関連情報
7.参考資料
- 日本消化管学会編.便通異常症診療ガイドライン2023―慢性便秘症.2023年,南江堂
- American Cancer Societyウェブサイト.https://www.cancer.org/,Constipation;2024(閲覧日:2025年9月15日)
- National Cancer Instituteウェブサイト.https://www.cancer.gov/,Gastrointestinal Complications (PDQ®)–Health Professional Version;2025(閲覧日:2025年9月15日)
- National Cancer Instituteウェブサイト.https://www.cancer.gov/,Constipation and Cancer Treatment;2025(閲覧日:2025年9月15日)
- 森田達也ほか監.緩和ケアレジデントマニュアル 第2版.2022年,医学書院
- 日本緩和医療学会編.専門家をめざす人のための緩和医療学(改訂第3版).2024年,南江堂
- 佐々木常雄監.がん薬物療法看護ベスト・プラクティス 第3版.2020年,照林社
- Larkin PJ, et al.; ESMO Guidelines Committee. Diagnosis, assessment and management of constipation in advanced cancer: ESMO Clinical Practice Guidelines. Ann Oncol. 2018; 29(Suppl 4): iv111-iv125.
- George F, et al. Functional Bowel Disorders. Gastroenterology. 2006; 130(5): 1480-1491.
※本ページの情報は、「『がん情報サービス』編集方針」に従って作成しています。十分な科学的根拠に基づく参考資料がない場合でも、有用性が高く、身体への悪影響がないと考えられる情報は、専門家やがん情報サービス編集委員会が評価を行ったうえで記載しています。
作成協力
