外陰がんについて
1.外陰部について
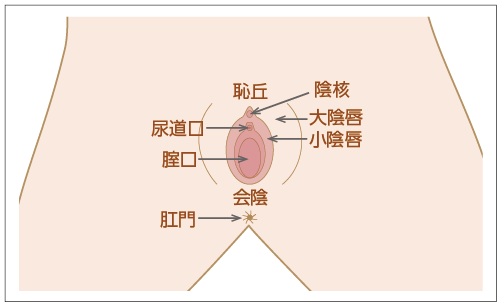
外陰部は、上部にある丸みを帯びた恥丘、外郭に位置するふくらみのある表皮である大陰唇、その内側の左右一対の小陰唇などで構成されます。小陰唇の上方には陰核があります。会陰は腟口から肛門までを指します。
生殖器は発生学的由来により内生殖器と外生殖器に分けられます。外陰部は体表の皮膚が変化して生じた外生殖器で、外からの刺激に対して生殖器を守る役割があります。
2.外陰がんとは
多くは大陰唇に発生しますが、小陰唇や陰核などにも発生することがあります。
進行すると、太もものつけ根あたりにある鼠径リンパ節への転移が生じやすくなります。
3.症状
早期の段階では自覚症状がない場合があります。症状としては、外陰部の腫瘤、かゆみ、熱感、痛み、出血、色素沈着、皮膚の色が部分的に白くなる白斑などがあります。
4.組織型分類(がんの組織の状態による分類)
外陰部に発生するがんのほとんどは扁平上皮がんです。その中で、外陰部の皮膚の表面をおおう上皮内でとどまっているものを外陰上皮内腫瘍(VIN:vulvar intraepithelial neoplasia)といいます。また、その他の外陰がんとして、扁平上皮がん以外の悪性疾患もまれにあります。
1)外陰上皮内腫瘍(VIN)
VINはヒトパピローマウイルス(HPV:human papillomavirus)感染に関連するものと関連しないものとで区別されています。
(1)HPV感染に関連するVIN
比較的若年者に発症します。軽度扁平上皮内病変に分類されるものは自然に消えることが多いため、経過を観察します。一方で、高度扁平上皮内病変に分類されるものについてはがんになる可能性があるため、患者さんの状況に応じて治療が行われます。
(2)HPV感染に関連しないVIN
高齢者に多く、白斑がみられることが多いです。分化型外陰上皮内腫瘍に分類され、悪性度が高い傾向にあるため、治療が行われます。
2)その他の外陰がん
扁平上皮がん以外の悪性疾患で、パジェット病やメラノーマ(悪性黒色腫)もまれにあります。その場合は、皮膚科領域ならびに婦人科領域の腫瘍専門医のそろった病院で治療を受けることをお勧めします。
外陰がん 検査
1.外陰がんの検査
視診と触診に加え、コルポスコープ診と組織型などを調べるための生検、腫瘍の広がりや他の部位への転移の有無を確認するための画像検査(X線検査、CT検査、MRI検査など)を行います。
2.検査の種類
1)コルポスコープ診
コルポスコープという拡大鏡で、病変部を拡大して細かい部分を観察します。子宮頸部や腟、肛門周囲に病変が及んでいないかどうかも精密検査します。
2)生検
病変部の皮膚および皮下を局所麻酔して、組織の一部を採取し、顕微鏡で詳しく調べます。
3)X線検査、CT検査(胸部・腹部)、MRI検査(骨盤部)
腫瘍の広がりや、周辺臓器への浸潤、リンパ節や肺などへの転移がないかどうかを調べるために、必要に応じてX線検査、CT検査、MRI検査などの画像検査を行います。
4)腫瘍マーカー検査
腫瘍マーカーとは、体のどこかにがんが潜んでいると異常高値を示す血液検査の項目で、がんの種類に応じて多くの種類があります。
外陰がんでは、治療後の経過観察の検査の1つとして行うことがあります。
外陰がん 治療
1.病期と治療の選択
治療方法は、がんの進行の程度や体の状態などから検討されます。
がんの進行の程度は、「病期(ステージ)」として分類されます。
1)病期
外陰がんは通常手術が行われることが多く、病理組織学的評価が可能であること、また鼠径リンパ節転移の有無が予後に大きく影響することから、手術後の病理検査の結果を基にした分類を用いることが、正確に予後を反映すると考えられています。そのため、日本産科婦人科学会では、病期として「FIGO2008手術進行期分類」が用いられています。
| Ⅰ期:外陰に限局した腫瘍 | |
|---|---|
| ⅠA期 | 外陰または会陰に限局した最大径2cm以下の腫瘍で、間質浸潤の深さが1mm以下のもの※1。リンパ節転移はない |
| ⅠB期 | 外陰または会陰に限局した腫瘍で、最大径2cmを超えるかまたは間質浸潤の深さが1mmを超えるもの※1。外陰、会陰部に限局しておりリンパ節転移はない |
| Ⅱ期:隣接した会陰部組織への浸潤が、尿道下部1/3、腟下部1/3、肛門までにとどまるもの。リンパ節転移はない。腫瘍の大きさは問わない | |
| Ⅲ期:隣接した会陰部組織への浸潤はないか、あっても尿道下部1/3、腟下部1/3、肛門までにとどまるもので、鼠径リンパ節(浅鼠径、深鼠径)※2に転移のあるもの。腫瘍の大きさは問わない | |
| ⅢA期 | (ⅰ)5mm以上のサイズのリンパ節転移が1個あるもの (ⅱ)5mm未満のサイズのリンパ節転移が1~2個あるもの |
| ⅢB期 | (ⅰ)5mm以上のサイズのリンパ節転移が2個以上あるもの (ⅱ)5mm未満のサイズのリンパ節転移が3個以上あるもの |
| ⅢC期 | 被膜外浸潤を有するリンパ節転移 |
| Ⅳ期:腫瘍が会陰部組織(尿道上部2/3、腟上部2/3)まで浸潤するか、遠隔転移のあるもの | |
| ⅣA期 | 腫瘍が次のいずれかに浸潤するもの (ⅰ)上部尿道および/または腟粘膜、膀胱粘膜、直腸粘膜、骨盤骨固着浸潤のあるもの (ⅱ)固着あるいは潰瘍を伴う鼠径リンパ節 |
| ⅣB期 | 遠隔臓器に転移のあるもの(骨盤リンパ節を含む) |
2)治療の選択
がんの浸潤や大きさなどの所見から治療が選択されます。
根治的治療は手術(外科治療)であり、外陰部の病巣と所属リンパ節である鼠径リンパ節の切除が第一選択となります。しかし、手術に伴う合併症が生じる可能性が高いことから、進行期に応じて、また生活の質、年齢など個別の状況を考慮して、放射線治療や薬物療法も含め、治療計画が立てられます。
妊娠や出産について
がんの治療が、妊娠や出産に影響することがあります。将来子どもをもつことを希望している場合には、妊孕性温存治療(妊娠のしやすさを保つ治療)が可能か、治療開始前に担当医に相談してみましょう。
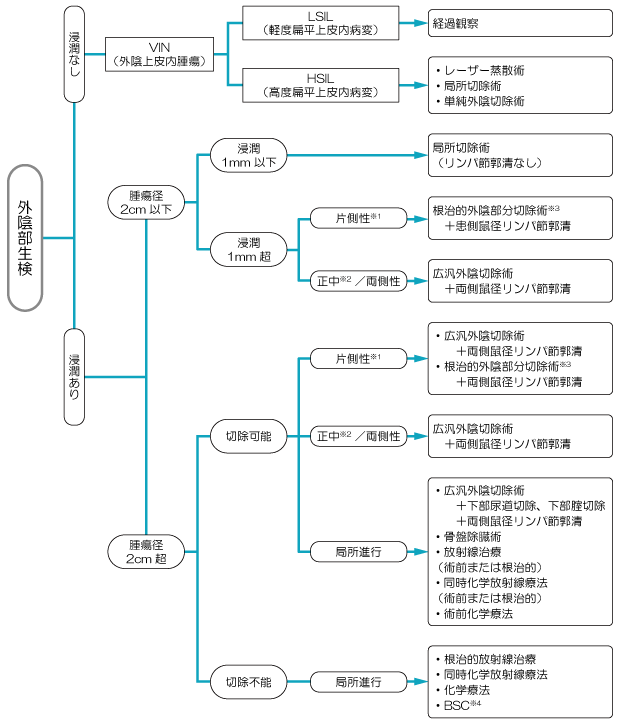
図2は、外陰がんに対する治療方法を示したものです。担当医と治療方針について話し合うときの参考にしてください。
2.手術(外科治療)
治療の第一選択は手術です。手術方法は、がんの広がり(病変の深さや、病変が外陰にとどまっているか、または他の場所に広がっているかどうかなど)、組織型、患者さんの年齢、全身状態などにより選択されます。
1)レーザー蒸散術
腫瘍のまわりの正常組織を十分含めた範囲で、レーザー照射により細胞内の水分を気化させて除去します。
2)局所切除術
腫瘍のまわりの正常組織を十分含めた範囲で、表皮と皮下組織の間にある真皮までを切除します。
3)単純外陰切除術
外陰全体の皮膚を切除します。浸潤がんが疑われる場合を除き、深い皮下組織の切除は必須としていません。
4)根治的外陰部分切除術
腫瘍の辺縁部から2cm以上離れた皮膚や腟壁を切除し、腫瘍を含めた深部の皮下組織までを摘出します。鼠径リンパ節郭清を行う場合には、別に鼠径部の皮膚を切開します。
5)広汎外陰切除術および鼠径リンパ節郭清
腫瘍のまわりの正常組織を十分含め、外側は外陰周囲を輪状に切開し、内側は外尿道口、腟入り口部に沿って切開し、脂肪組織を含めた皮下組織までを腫瘍と共に切除します。尿道下部、腟下部に浸潤がある場合は、合わせて切除することがあります。
鼠径リンパ節郭清には、次の2つの方法があります。
(1)分割切開法
外陰を切除する切開線とは別に、両側の鼠径部を切開します。鼠径リンパ節転移が疑われる場合には、転移リンパ節直上の皮膚も一緒に切除します。
(2)一括切開法
外陰を切除する切開線を両側の鼠径部まで延長して皮膚切開を行います。外陰部から鼠径部のリンパ組織を含む脂肪組織に至るまでを摘出します。リンパ節転移が疑われる場合は、分割切開法と同様に直上の皮膚も切除します。
6)骨盤除臓術
外陰がんの浸潤が骨盤内の周辺臓器に及んでいる場合には、腟、子宮、膀胱、直腸、肛門を含めた摘出手術を行います。人口尿路や人工肛門(ストーマ)の造設および外陰部の皮膚欠損部分の再建術が必要となる場合があります。
7)再建術
外陰部の欠損が大きい場合には、創部の感染や縫い目が開くなどの術後合併症の軽減やクオリティ・オブ・ライフ(QOL:生活の質)の向上、外見の改善のため、形成外科的再建術が積極的に取り入れられています。再建術の方法については、切除範囲や個別の状況によってさまざまです。
8)手術の合併症について
手術の方法や切除範囲によって、QOLに影響する合併症が起こることもあります。
(1)創部の感染や離開(縫い目が開くこと)
術後合併症として最も多いのが創部の感染や縫い目が開くことです。
(2)リンパ浮腫
リンパ節郭清によって、手術後に下肢のリンパ浮腫が生じる場合があります。特に、放射線治療を追加した場合には、リンパ浮腫が生じる割合が高くなります。
(3)尿失禁、便失禁
がんの浸潤により尿道を切除する場合には、手術後に尿失禁が生じることがあります。一般に、外尿道口から1cm以上切除する場合に発生率が高くなるとされています。また、腫瘍が肛門に近い場合で肛門括約筋を損傷したり、切除を行ったりすると、便失禁が生じることがあります。
(4)尿線異常
がんの浸潤により尿道を切除した場合に、真っすぐに排尿できず、思わぬ方向に尿が排出される場合があります。
(5)性機能障害
がんが浸潤していなければ、基本的に腟は残りますので、手術後、性交渉を行うことが可能です。創部が落ち着き、体力が戻ったら、パートナー(配偶者・恋人)の協力を得て開始できるとよいでしょう。外陰がんの手術では、身体的な変化に伴い、心理的な変化も生じやすくなります。性交時の痛みや性欲の減退が生じる場合もあります。パートナーと一緒に担当医に相談することをお勧めします。
3.放射線治療
高エネルギーのX線を体の内外から照射してがん細胞を死滅させる治療です。
外陰がんの場合、外部照射(体の外から放射線を照射する方法)のみで治療することが多いのですが、腫瘍の大きさや広がりに応じて組織内照射(がん組織やその周辺組織内に放射線を出す物質を直接挿入する方法)を組み合わせることもあります。
主な役割は、術後補助療法です。鼠径リンパ節などへの転移がある場合、手術後に鼠径部や骨盤への放射線治療を行うことが有効です。
鼠径リンパ節転移が2個以上ある場合、または被膜外浸潤(転移巣がリンパ節の被膜を越えて広がった状態)がある場合は、鼠径部および骨盤への術後照射が勧められます。
一方、被膜外浸潤がなく、鼠径リンパ節転移が1個の場合は、術後照射を省くことも考慮されます。
その他には、局所進行外陰がんに対する化学療法を併用した術前照射も試みられています。
高齢者に多い外陰がんでは、持病などのために手術が困難な場合もあり、根治を目指した放射線治療が適応になることもあります。
1)放射線治療の副作用について
放射線が照射された部位に起こる皮膚炎はほぼ全例に発生します。さらに、放射線治療に化学療法を併用した場合(化学放射線療法)に起こる副作用としては、だるさ、吐き気・嘔吐、食欲低下、白血球減少などがあります。また、放射線治療が終了して数カ月から数年たってから起こる症状(晩期合併症)もあります。患者さんによって、副作用の程度は異なります。
(1)放射線皮膚炎
放射線を体の外から照射する「外照射」の場合、放射線は皮膚を通過して病巣に達するため、照射された部位の皮膚に日焼けのような症状が起こります。清潔と安静を保つため、摩擦や排泄物など皮膚への刺激を避けることが大切です。近年は、一方向からの照射ではなく、放射線量を分散した照射ができる場合もあり、皮膚障害のリスクを低くすることができます。
(2)晩期放射線合併症
晩期合併症としては、外陰部皮膚の潰瘍が代表的です。また、腟粘膜、膀胱粘膜、直腸粘膜の潰瘍や、深部静脈塞栓症、下肢のリンパ浮腫、尿道と腟の間に穴が開く尿道腟瘻、尿道や腟の通りが狭くなる、小腸がつまる、大腸の通りが狭くなるなどが生じることがあります。
4.薬物療法
化学療法とは、細胞障害性抗がん剤(以下、抗がん剤)を用いて、がん細胞を破壊する治療法です。
外陰がんは罹患数が少ないため、標準治療としての化学療法のレジメン(使用する薬剤の種類や量、期間などの治療計画のこと)は確立していません。現在、局所進行した外陰がんを対象に、術前に放射線治療を併用した化学療法(化学放射線療法)を行って病巣の縮小を図り、根治手術を目指す試みがなされています。また、遠隔転移のある進行外陰がんや再発した場合に、化学療法が考慮される場合があります。
薬剤としては、シスプラチン、フルオロウラシル、マイトマイシンC、ブレオマイシンなどが用いられています。
1)薬物療法の副作用について
抗がん剤は、がん細胞だけでなく正常な細胞にも影響を及ぼします。特に毛根(髪の毛)、口や消化管などの粘膜、骨髄など新陳代謝の盛んな細胞が影響を受けやすく、脱毛、口内炎、下痢が起こったり、白血球や血小板の数が少なくなったりすることがあります。その他にも、肺や腎臓に障害が出ることもあります。外陰がんは、高齢者に多いという特徴から、内科的な持病などの影響もあり、副作用が増強されることがあります。
5.リハビリテーション
がんそのものや治療に伴う後遺症や副作用などから、患者さんが受けるさまざまな身体的・心理的な障害の緩和や、能力の回復・維持を目的に行われます。
1)尿失禁に対するリハビリテーション
尿失禁を改善するためには、骨盤底筋体操が効果的といわれています。骨盤底筋体操は治療後だけでなく、特に手術を予定している人は、手術を行うと決めたときから実施することが推奨されています。骨盤底筋体操は、意識して肛門をキュッと締め、5つ数えて緩めるという動作を繰り返します。1セット10~20回程度で1日4回を目安に行います。これ以外にも、排尿を途中で止めたりする訓練も行っていきます。また、積極的に散歩などの活動をすることで、骨盤底筋の強化につながります。
2)リンパ浮腫に対するリハビリテーション
治療法としては、スキンケア、リンパドレナージ、圧迫療法、圧迫下での運動を組み合わせた「複合的治療」が推奨されています。必要があれば、リンパ浮腫の専門的な知識や技術を持つ医師の助言を得ながら、症状に合った治療を行いますので、むくみに気付いたときには担当医に相談しましょう。
3)身体機能低下に対するリハビリテーション
治療の途中や終了後は、体を動かす機会が減り、身体機能が低下します。そこで、医師の指示のもと、筋力トレーニングや有酸素運動、日常の身体活動などを、リハビリテーションとして行うことが大切だと考えられています。日常生活の中でできるトレーニングについて、医師に確認しましょう。
6.緩和ケア
緩和ケアとは、がんと診断されたときから、QOLを維持するために、がんに伴う体と心のさまざまな苦痛に対する症状を和らげ、自分らしく過ごせるようにする治療法です。緩和ケアは、がんが進行してからだけではなく、がんと診断されたときから必要に応じて行われるものです。患者さんのニーズに応じて幅広い対応をします。
7.転移・再発
転移とは、がん細胞がリンパ液や血液の流れなどに乗って別の臓器に移動し、そこで成長することをいいます。また、再発とは、治療の効果によりがんがなくなったあと、再びがんが出現することをいいます。
外陰がんの場合、再発は、初回手術から2年以内に発生することが多い傾向にありますが、5年以降に再発する場合もありますので、長期で経過観察する必要があります。
初回治療時に、鼠径リンパ節転移が認められた場合には、鼠径部や骨盤リンパ節での再発、遠隔転移をすることがあります。その一方で、初回治療時に鼠径リンパ節転移が認められなかった場合には再発率も低く、再発した場合でも局所にとどまることが多い傾向にあります。
局所再発のみの場合は、局所切除術によって根治を目指すことができます。また、切除が困難で、周辺の臓器に浸潤している場合には、これまで放射線治療を行っていないのであれば、放射線治療または放射線治療を併用した化学療法(化学放射線療法)も考慮されます。さらに、他の臓器に転移が生じた場合には、化学療法が選択されることもあります。
外陰がんの再発、転移においては、年齢、持病の内科的疾患、全身状態から総合的に考えて、症状の緩和と、生活の質の維持や向上を第一優先することも大切です。
外陰がん 療養
1.日常生活を送る上で
病状や、術式、治療の状況により、日常生活の注意点は異なります。自分の体調をみながら、担当医と注意点などをよく相談して無理のない範囲で過ごしましょう。
1)治療別の日常生活の注意点について
(1)手術(外科治療)後の日常生活
手術後の活動の範囲や運動については、担当医からよく説明を受けましょう。創部が落ち着き、体力の回復状況に合わせて、まずは散歩などの軽い運動から始め、あせらず、少しずつ運動量を増やしていきましょう。運動を始めるのは、家事などの日常生活が元通りにできるようになってからです。創部の痛みや違和感、熱感など気になることがありましたら、遠慮なく担当医に相談しましょう。
(2)放射線治療後の日常生活
放射線皮膚炎の予防的ケアが大切です。照射された部位は刺激を与えないように、擦ったり、かいたりしないようにしましょう。放射線皮膚炎は、放射線治療特有の症状であり、治療には放射線に関する専門的知識が必要です。症状があらわれてしまった場合には、放射線腫瘍医の指示を受けましょう。また、放射線治療が終了して数カ月から数年たってから起こる症状(晩期合併症)もありますので、気になる症状があれば担当医に報告しましょう。
(3)薬物療法後の日常生活
近年、抗がん剤や支持療法の進歩に伴い、通院によって抗がん剤治療を行う外来化学療法が増えています。仕事や家事、育児、介護など今までの日常生活を続けながら治療ができる一方で、いつも医療者がそばにいるわけではないという不安があるかもしれません。医療スタッフへ予想される副作用や出現時期、その対処法について事前に確認し、外来時には疑問点や不安点などを相談しながら治療を進めるとよいでしょう。
2)家族や親しい人の理解を得る
治療後は、体力の回復が第一です。家事などもすべてを急に始めるのではなく、家族に協力してもらいながら徐々に体を慣らしていきましょう。
性生活については、女性器の手術を受けた方の多くが不安を感じます。不安を軽減するため、まずは、性交渉にこだわらず、「抱きしめてもらう」「手をつないで眠る」といったことをパートナーと相談してみましょう。また、治療にもよりますが、性交痛がつらい、など悩んだりしたときは、ひとりで抱えこまずにパートナーに話してください。パートナーと一緒に担当医に相談することも大切です。がん相談支援センターの相談員に話を聞いてもらうといったことなども役に立つかもしれません。
2.経過観察
再発の早期発見と、治療に伴う合併症に対処するために、定期的な外来通院と検査を行います。
経過観察は、治療後1~2年目は1~3カ月ごと、3~5年目は6カ月ごと、6年目以降は1年ごと、を目安としています。
問診、視診、触診、細胞診や生検、胸部X線検査、腫瘍マーカー検査、CT検査などを行い、再発だけでなく合併症の有無についても確認します。
以下の関連情報では、療養中に役立つ制度やサービスの情報を掲載しています。
外陰がん 臨床試験
よりよい標準治療の確立を目指して、臨床試験による研究段階の医療が行われています。
現在行われている標準治療は、より多くの患者さんによりよい治療を提供できるように、研究段階の医療による研究・開発の積み重ねでつくり上げられてきました。
外陰がんの臨床試験を探す
国内で行われている外陰がんの臨床試験が検索できます。
がんの臨床試験を探す チャットで検索
※入力ボックスに「外陰がん」と入れて検索を始めてください。チャット形式で検索することができます。
- 臨床試験への参加を検討したい場合には、今おかかりの担当医にご相談ください。
- がんの種類によっては、臨床試験が見つからないこともあります。また、見つかったとしても、必ず参加できるとは限りません。
外陰がん 患者数(がん統計)
1.患者数
外陰がんと新たに診断される人数は、1年間に腟がんと合わせて100万人あたり約5~10人です。
2.生存率
がんの治療成績を示す指標の1つとして、生存率があります。
生存率については、全国がん(成人病)センター協議会(全がん協)で、院内がん登録から算出された5年相対生存率のデータが公開されていますが、現在のところ、外陰がんの生存率は公開されていません。
外陰がん 予防・検診
1.発生要因
十分に解明はされていませんが、組織型によってはHPV感染が関与しているとされています。若い女性に多くみられるVINはHPV感染によるものが多いです。HPVワクチン投与による子宮頸がん発症予防を調べた臨床試験では、HPVワクチンの投与は子宮頸部上皮内腫瘍(前がん病変)だけでなく、VINも予防できることが示されています。また、HPV以外のがん発生要因としては、喫煙も指摘されています。
2.予防と検診
日本人を対象とした研究結果から定められた、科学的根拠に基づいた「日本人のためのがん予防法」では、禁煙すること、飲酒をひかえること、バランスの良い食事をとること、活発に身体を動かすこと、適正な体形を維持すること、感染を予防することががんの予防に効果的といわれています。
がん検診の目的は、がんを早期発見し、適切な治療を行うことで、がんによる死亡を減少させることです。わが国では、厚生労働省の「がん予防重点健康教育及びがん検診実施のための指針(令和6年一部改正)」で検診方法が定められています。
しかし、外陰がんについては、現在、指針として定められている検診はありません。気になる症状がある場合には、医療機関を早期に受診することが勧められます。
なお、検診は、症状がない健康な人を対象に行われるものです。がんの診断や治療が終わった後の検査は、ここで言う検診とは異なります。
| 2025年04月09日 | 内容を確認し、一部更新しました。 |
| 2020年10月27日 | ルビの表現を修正し、でんし冊子ファイルを更新しました。 |
| 2019年07月24日 | 用語集へのリンクを追加しました。 |
| 2018年07月31日 | 「4.組織型分類」から「4.組織型分類(がんの組織の状態による分類)」へタイトルを変更しました。 |
| 2017年06月29日 | 「外陰がん・腟がん治療ガイドライン2015年版」より、内容の更新をしました。4タブ形式に変更し、印刷用抜粋版PDFを追加しました。 |
| 2006年10月01日 | 更新しました。 |
| 1996年10月16日 | 掲載しました。 |
外陰がん 関連リンク・参考資料
1.外陰がんの相談先・病院を探す
2.参考資料
- 国立がん研究センターがん対策情報センター.厚生労働省委託事業「希少がん対策推進事業」希少がん対策ワークショップ報告書.2014年3月
- Tamaki T., Dong Y., Ohno Y., et al. The burden of rare cancer in Japan: application of the RARECARE definition. Cancer Epidemiol. 2014; 38(5): 490-495
- 日本婦人科腫瘍学会編.外陰がん・腟がん治療ガイドライン2015年版,金原出版
| 2021年07月01日 | 「1.外陰がんの相談先・病院を探す」を追加しました。 |
| 2020年10月27日 | ルビの表現を修正し、でんし冊子ファイルを更新しました。 |
| 2019年07月24日 | 用語集へのリンクを追加しました。 |
| 2018年07月31日 | 「4.組織型分類」から「4.組織型分類(がんの組織の状態による分類)」へタイトルを変更しました。 |
| 2017年06月29日 | 「外陰がん・腟がん治療ガイドライン2015年版」より、内容の更新をしました。4タブ形式に変更し、印刷用抜粋版PDFを追加しました。 |
| 2006年10月01日 | 更新しました。 |
| 1996年10月16日 | 掲載しました。 |