喉頭がんについて
1.喉頭について
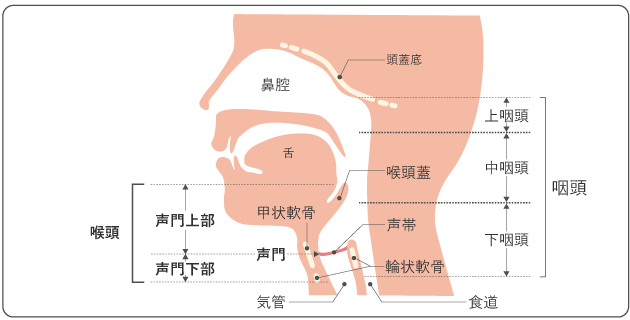
喉頭は、いわゆる「のどぼとけ」のところにある器官で、気管と咽頭をつなぐ部分です(図1)。喉頭は咽頭から気管への空気の通り道ですが、飲食物が入ってきた時には、喉頭蓋と呼ばれる部分がフタのように閉じることにより、飲食物が間違えて気管に入ること(誤嚥)を防いでいます。
喉頭には左右一対の声帯があり、声帯が振動することで声が出ます。左右の声帯とそれらに囲まれた空間を声門といいます。また、声門より上を声門上部、下を声門下部と呼びます。
なお、頭頸部とは、脳、目、首の骨(頸椎)を除いた頭と頸部(首)のことで、鼻や口、あご、のど、耳、またそれらの周囲の臓器を指します。
2.喉頭がんとは
喉頭がんは、喉頭に発生するがんで、頭頸部がんの1つです。発生するがんの種類(組織型)はほとんどが扁平上皮がんです。がんができる場所によって、「声門がん」「声門上部がん」「声門下部がん」の3つに分けられています。この中で最も多いのは声門がんで全体の約70%を占め、次いで声門上部がんが25%、声門下部がんが5%となります。
喉頭がんの中でも声門がんは頭頸部の他の部位のがんと比べて、転移することが少ないです。一方で、声門上部がんと声門下部がんは周辺のリンパ液の流れが豊富なため、リンパ節に転移しやすいという特徴があります。
3.症状
喉頭がんは、がんができる場所によって最初にあらわれる症状が異なります。
1)声門がん
声を出すために必要な声帯にがんができるため、早い時期から声の異常である嗄声(声のかすれ)があらわれます。嗄声には、低いがらがら声、雑音が入ったざらざらした声、息がもれるような声などがあります。がんが大きくなると、嗄声もひどくなり、声門が狭くなると息苦しくなります。また、がんから出血することにより、痰に血液が混じることもあります。声門がんは、これらの症状が早いうちからあらわれるため、早く発見されやすいがんです。
2)声門上部がん
のどに、いがらっぽさ、異物感や飲食物を飲み込んだときの痛みがあらわれます。がんが声帯にまで広がると嗄声が起こり、さらに進行すると息苦しくなります。初めのうちは、のどのいがらっぽさなど風邪による症状と似ているため気付きにくく、発見が遅くなることがあります。
3)声門下部がん
がんが進行するまで症状がないことが多く、進行すると嗄声や息苦しさといった症状があらわれます。そのため、進行するまで気づきにくく、受診しないことが多いので、発見が遅くなることがあります。
これらのような気になる症状がある場合は、早めに耳鼻咽喉科を受診し、早期発見につなげましょう。
4.関連する疾患
喉頭がんと同時、または異なる時期に、喉頭以外の頭頸部、食道、胃、肺などの臓器にがんが見つかることがあります。喉頭がんの原因である喫煙や過度の飲酒は、これらのがんの発生要因でもあると考えられているためです。このように、異なる臓器に発生するがんのことを重複がんといいます。喉頭がんは重複がんが多いという特徴があります。
| 2023年09月06日 | 「頭頸部癌診療ガイドライン 2022年版」「頭頸部癌取扱い規約 第6版補訂版」「日本頭頸部癌学会 全国登録2019年初診症例の報告書」より、内容を更新しました。 |
| 2018年06月26日 | 「頭頸部癌診療ガイドライン2018年版」「頭頸部癌取扱い規約 第6版(2018年)」より、内容の更新をするとともに、4タブ形式に変更しました。 |
| 2013年01月06日 | 図2を更新しました。 |
| 2012年12月21日 | 内容を更新しました。タブ形式に変更しました。 |
| 2006年11月29日 | 内容を更新しました。 |
| 1996年11月25日 | 掲載しました。 |
喉頭がん 検査
内視鏡検査で喉頭を観察し、がんが疑われる場合は、組織を採取して詳しく調べる生検が行われます。また、がんの大きさやリンパ節、他の臓器への転移などを確認するために、CT検査やMRI検査、超音波(エコー)検査、PET-CT検査などが行われます。
1.内視鏡検査
鼻や口から内視鏡を挿入して行う検査で、痛みはほとんどありません。腫瘍の大きさなどを確認するとともに、声帯がどの程度動くか、気道狭窄(空気の通り道が細く狭くなった状態)が起こっていないかについて調べます。
また、喉頭がんでは、胃や食道に重複がんができることがあります。そのため、上部消化管内視鏡検査(胃カメラ)で重複がんがないかを調べることが勧められています。
2.生検
喉頭を内視鏡などで確認しながら病変の一部を採取して、顕微鏡を使って詳しく観察し、がんであるかどうか、がんの種類(組織型)などを診断する検査です。可能であれば局所麻酔で病変を採取しますが、がんが小さい、または、咽頭反射(のどの刺激による吐き気)が強い場合は、全身麻酔で行うこともあります。
3.CT検査
体の周囲からX線をあてて撮影することで、体の断面を画像として見ることができる検査です。CTは、がんの深さや広がり、リンパ節や離れた臓器への転移(遠隔転移)を調べるために行います。造影剤を注射して撮影すると、がんの広がりや、がんが周りの臓器に浸潤しているかなどをより詳しく確認することができます。
4.MRI検査
強力な磁石と電波を使用して撮影することで、体の断面を画像として見ることができる検査です。CT検査よりも、がん組織と正常組織の区別がより分かりやすくなります。CT検査とは異なる情報から、がんの深さや広がり、リンパ節への転移を調べることができます。
5.超音波(エコー)検査
首の表面から超音波をあて、そのはね返りをモニターで見ながら観察する検査です。主に頸部リンパ節への転移の有無を調べるときに用います。
6.PET-CT検査
PET検査とCT検査の画像を重ねた検査を、PET-CT検査といいます。
PET検査とは、放射性フッ素を付加したブドウ糖液を注射し、がん細胞にエネルギー源として取り込まれるブドウ糖の分布を撮影することで、全身のがん細胞を検出します。
PET-CT検査では、CT検査やMRI検査とは異なる情報から、がんの広がり、リンパ節や他の臓器への転移の有無を調べることができます。
7.腫瘍マーカー検査
腫瘍マーカー検査は、がんの診断の補助や、診断後の経過や治療の効果をみることを目的に行う検査です。腫瘍マーカーとは、がんの種類によって特徴的に作られるタンパク質などの物質です。がん細胞やがん細胞に反応した細胞によって作られます。しかし、腫瘍マーカーの値の変化だけでは、がんの有無やがんが進行しているかどうかは確定できません。また、がんがあっても腫瘍マーカーの値が高くならないこともあります。
喉頭がんでは、現在のところ、診断や治療効果の判定に使用できるような、特定の腫瘍マーカーはありません。
喉頭がん 治療
喉頭がんの治療には、放射線治療、化学放射線療法、手術(外科治療)、薬物療法などがあります。また、診断されたときから、がんに伴う心と体のつらさなどを和らげるための緩和ケア/支持療法を受けることができますので、必要なときは担当医に相談しましょう。
1.ステージと治療の選択
治療方法は、がんの進行の程度を示すステージ(病期)やがんの種類(組織型)、体の状態などから検討します。
1)ステージ(病期)
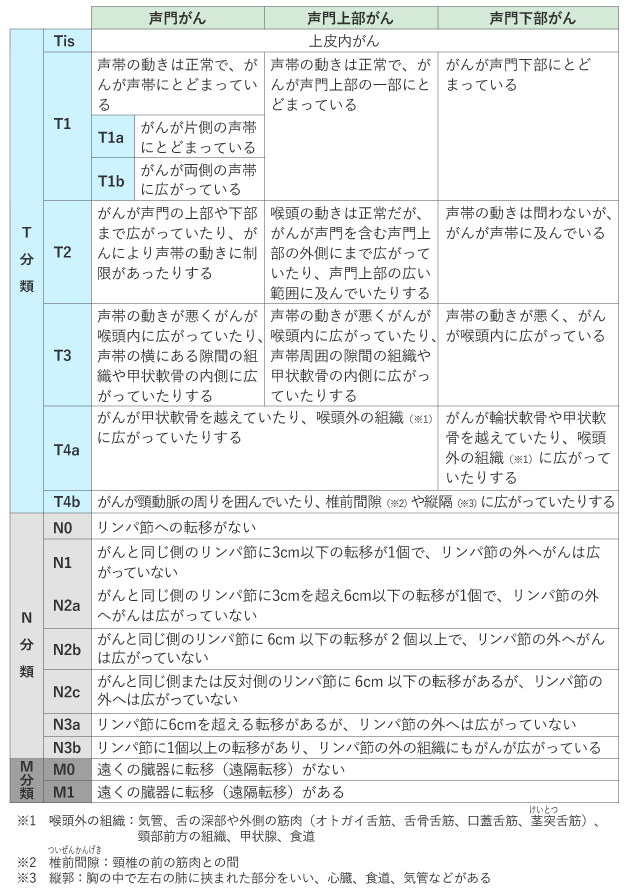
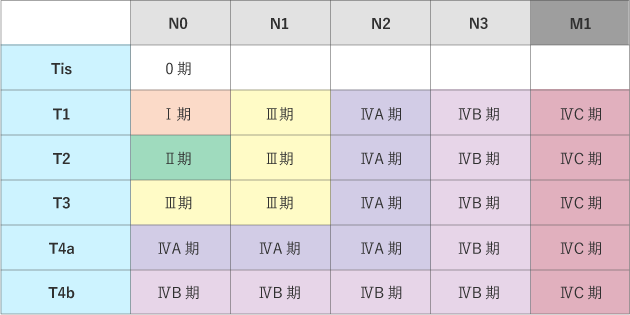
がんの進行の程度は、「ステージ(病期)」として分類します。ステージは、ローマ数字を使って表記することが一般的で、Ⅰ期(ステージ1)・Ⅱ期(ステージ2)・Ⅲ期(ステージ3)・Ⅳ期(ステージ4)と進むにつれて、より進行したがんであることを示しています。喉頭がんでは0期〜ⅣC期まであります。なお、ステージのことを進行度ということもあります。
ステージは、次のTNMの3種のカテゴリー(TNM分類)の組み合わせで決まります。
Tカテゴリー:原発腫瘍*の広がり
Nカテゴリー:頸部のリンパ節に転移したがんの大きさと個数
Mカテゴリー:がんができた場所から離れた臓器への転移の有無
*原発腫瘍とは、原発部位(がんが初めに発生した部位)にあるがんのことで、原発巣ともいわれます。
2)治療の選択
治療は、がんの進行の程度や種類(組織型)に応じた標準治療を基本として、本人の希望や生活環境、年齢を含めた体の状態などを総合的に検討し、担当医と話し合って決めていきます。
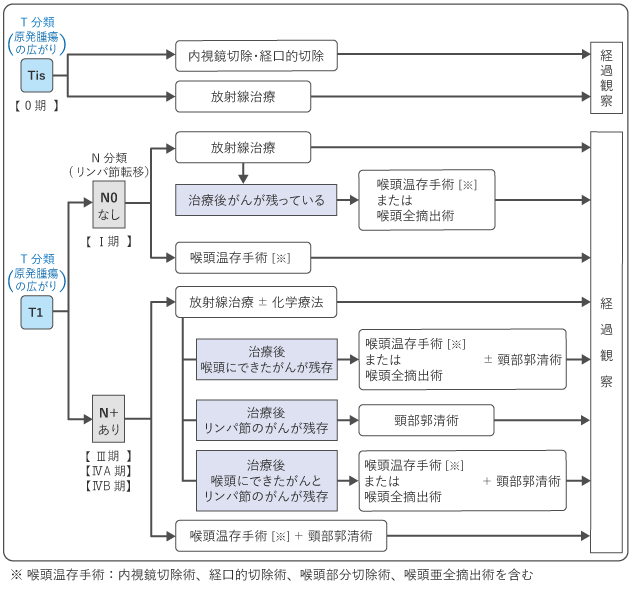
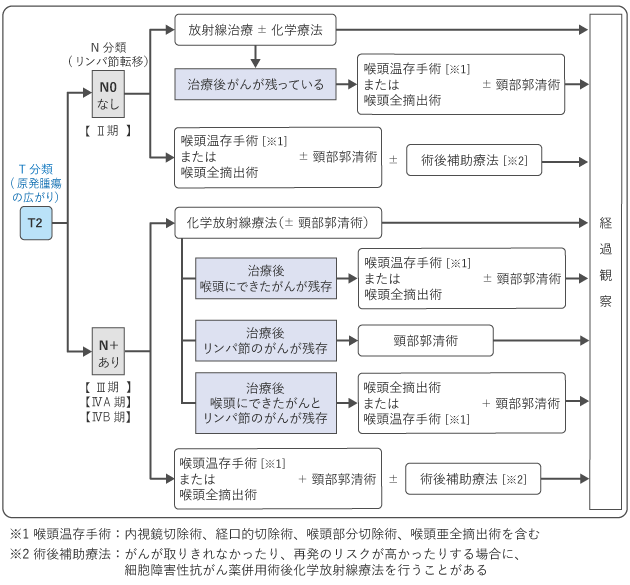
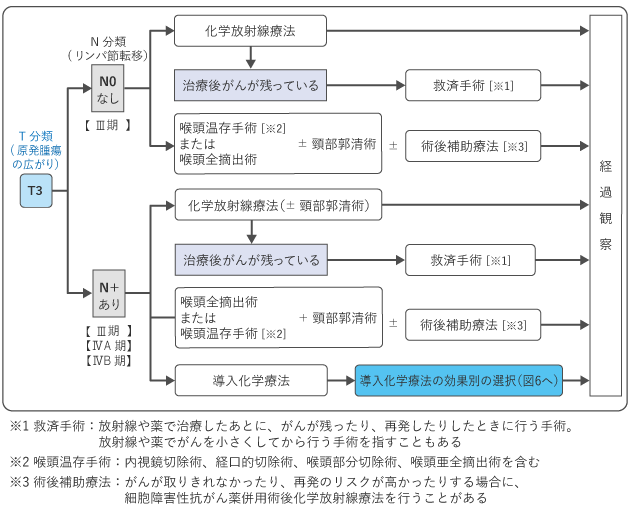
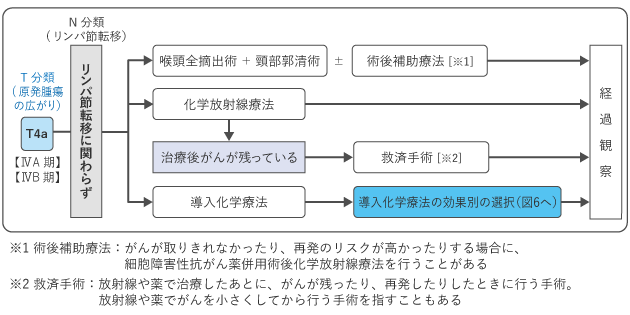
喉頭がんの治療は、がんの進行度(T分類やN分類)や喉頭の機能の温存についての希望などにより、手術(外科治療)や放射線治療、薬物療法などを用いて行います。0~Ⅱ期までの場合は、放射線治療や喉頭を温存する手術のいずれかの治療で、喉頭を残すことが推奨されています。Ⅲ期以上の進行がんの場合は、喉頭の機能を残すことを目指す治療(化学放射線治療)か、喉頭をすべて取り除く手術(喉頭全摘術)かを決めていきます。なお、遠くの臓器に転移があるⅣC期の場合は、薬物療法を行うかどうかを検討します。
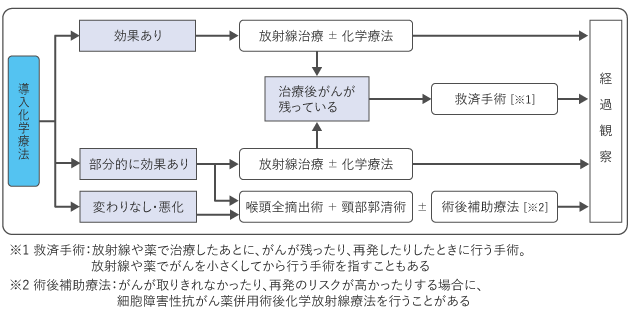
図2~6は、喉頭がんの0期~ⅣB期・導入化学療法における標準治療を示したものです。担当医と治療方針について話し合うときの参考にしてください。
妊娠や出産について
がんの治療が、妊娠や出産に影響することがあります。将来子どもを持つことを希望している場合で、特に薬物療法を受ける可能性が高いときには、妊孕性を温存すること(妊娠するための力を保つこと)が可能かどうかを、治療開始前に担当医に相談しましょう。
2.放射線治療
放射線治療では、放射線をあててがん細胞を破壊し、がんを消滅させたり小さくしたりします。手術(喉頭全摘)で喉頭を切除しないため、声を出すなどの喉頭の機能を残すことが期待できる治療です。
喉頭がんでは、がんの進行度により、放射線治療のみ行う場合と、放射線治療と薬物療法とを併用する化学放射線療法を行う場合があります。化学放射線療法に関する情報は、関連情報をご確認ください。
1)放射線治療について
喉頭がんでは、Ⅰ期では30~33回、Ⅱ期以上では35回(1日1回の治療を6~7週間)の治療を受けます。リンパ節を治療の範囲に含むかどうかは、がんの部位よって異なります。
Ⅰ期Ⅱ期の早期の声門がんの場合は、1回の照射量を増やし、回数を減らした治療(加速照射法)が行われることがあります。
また、強度変調放射線治療(IMRT)という方法での治療も行われます。IMRTは、正常な細胞への照射を最小限にできるため、放射線をあてる範囲が広い場合でも副作用の軽減が期待できます。
なお、正確に放射線をあてるため、治療中は体が動かないようにする固定具(シェル)を使用します(図7)。
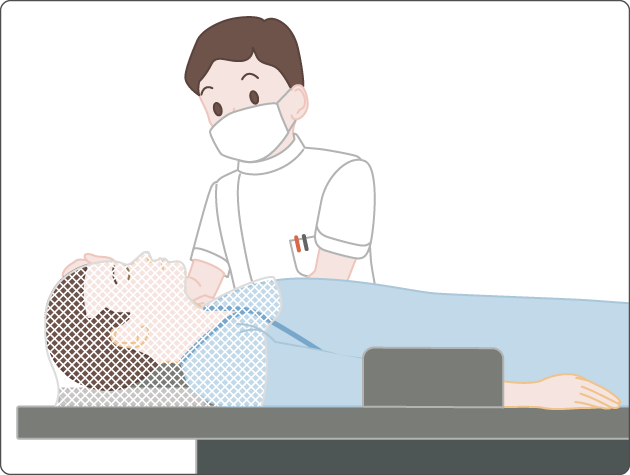
2)放射線治療の副作用
放射線治療の副作用は、倦怠感や食欲不振など全身にあらわれるものと、治療する部位(皮膚や粘膜)に起こる局所的なものがあります。また、副作用が起こる時期によって、治療中や治療後すぐにあらわれるもの(急性期)と、治療終了後数カ月から数年たってあらわれる晩期合併症と呼ばれるものがあります。
(1)治療中や治療後すぐにあらわれる副作用
放射線治療を始めてから3~4週目からは嗄声(声のかすれ)、口の中の乾燥、粘膜の炎症、皮膚炎が起こり始め、5~6週目ころには最も症状が強くなります。
皮膚炎や粘膜炎は治療が終了してから1~2カ月くらいで改善することが多いですが、粘膜炎による口の中の乾燥や、声がかれる、味が分からない、唾液が出にくくなるという症状は、改善に時間がかかるため、しばらく続く可能性があります。
放射線治療では、決められた治療回数を照射することが目標です。副作用が原因で治療が続けられなくなるという事態を避けるため、皮膚科医、看護師、歯科医、歯科衛生士、言語聴覚士、栄養士、心理士などの医療スタッフが連携して、副作用を最小限にするための治療やケアが行われます。
口内炎/粘膜炎への対応
口の中の乾燥や粘膜炎による痛みから、水分や食べ物が飲み込みにくくなり、食事をとることが難しくなります。そのため、柔らかく煮るなど、のどへの刺激にならないような形状の食事をとる、食事の前に痛み止めを使うなどの工夫をします。
また、放射線治療によって唾液が減少すると、口の中に普段から存在する細菌から粘膜や歯を守ることができず、口内炎や、むし歯などができることがあります。そのため、粘膜に刺激のないやさしいブラッシング、うがい、こまめに水分をとるなどを心がけて、口の中を清潔で潤った環境に保つことが大切です。また、定期的に歯科医師の診察も受けましょう。
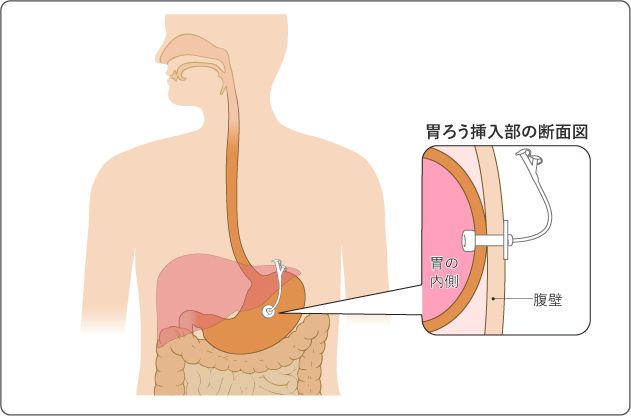
胃ろうの造設
口腔や咽頭の粘膜炎などによって食事を十分に食べられず体力が落ちたり、薬剤を内服できなかったりすることが原因で、治療が続けられなくなることがあります。これを防ぐため、放射線治療の前に胃ろう(おなかの皮膚から胃へ管を通す穴)をつくっておくこともあります(図8)。治療の副作用で口から食事や薬をとることができない場合、胃ろうから直接栄養や薬剤をとることができます。なお、胃ろうの造設は多くの場合、内視鏡やX線を使って、おなかの中を確認しながらつくります。
皮膚炎への対応
皮膚炎が起こった場合は、外用薬(塗り薬)を用いて皮膚の組織を保湿・保護します。皮膚炎は治療終了後1~2カ月程度でよくなることが多いです。
(2)治療終了後半年から数年たってあらわれる副作用
中耳炎、嚥下・開口障害(口が開きにくくなること)、唾液が出にくいことによる味覚の低下やむし歯の増加、歯が抜ける、下顎骨壊死(下あごの骨の組織が局所的に壊死すること)や下顎骨骨髄炎(普段から口の中にいる細菌による感染が下あごの骨に及んだ状態)によるあごの痛みや腫れなどの症状があらわれることがあります。治療終了後も口の中をきれいに保つように気をつけることが大切です。
3.化学放射線療法
化学放射線療法とは、放射線治療と薬物療法を併用することで治癒を目指す治療方法です。病気の進み具合によっては、放射線治療のみで治療する方法と比較して、がんの進行を抑える効果があること、喉頭を残せる可能性が高いこと、予後が向上することなどが報告されています。
一方で、放射線と薬物の両方の副作用により、嗄声、粘膜炎による嚥下障害、皮膚炎、骨髄抑制などの副作用が強く出ることがあります。そのため、化学放射線療法を行うかどうかは、がんや体の状態をふまえて、医師と相談しながら決めていきます。
化学放射線療法における薬物療法では、細胞障害性抗がん薬や、分子標的薬を使います。細胞障害性抗がん薬は、細胞が増殖する仕組みの一部を邪魔することで、がん細胞を攻撃する薬です。分子標的薬は、がん細胞の増殖に関わるタンパク質などを標的にして、がんを攻撃する薬です。
薬に関する詳しい情報は、治療の担当医や薬剤師などの医療者にご確認ください。
4.手術(外科治療)
手術には、「喉頭温存手術」と「喉頭全摘出術」があります。喉頭温存手術は、喉頭をすべて、または部分的に残します。喉頭全摘出術では、喉頭をすべて取り除きます。声を出す機能を残すため、できる限り喉頭温存手術を行いますが、喉頭温存手術では取り切れないほどがんが進行しているなどの場合は、喉頭全摘出術を行います。
1)手術の種類
(1)喉頭温存手術
喉頭の一部を取り除く方法で、がんの大きさや場所によりますが、手術後もある程度声を出すことができます。手術の方法は、経口的切除術、喉頭部分切除術、喉頭亜全摘出術があります。
経口的切除術・内視鏡切除
声帯や声門上部のがんで表面のみにとどまる場合は、口からのどへ手術器具を挿入して切除する経口的切除術が可能な場合があります。顕微鏡や内視鏡を用いた切除の方法があります。
喉頭部分切除術・喉頭亜全摘術
より進行している場合や、がんの部位によっては、頸部を切開し、喉頭を一部残してがんを取り除きます。喉頭を残す範囲によって、喉頭部分切除術と喉頭亜全摘術に分けられます。
(2)喉頭全摘出術
喉頭を完全に取り除く方法で、手術後は手術前と同様の声を出すことができなくなります。喉頭を取り除くと、喉頭とつながっていた咽頭が開いた状態になるため、この部分を閉じる処置を行います。ただし、この処置により気管が鼻や口とつながらなくなってしまうため、呼吸をするための穴(永久気管孔)を首に開ける必要があります。
(3)頸部郭清術
リンパ節への転移がある場合に、手術で転移のあるリンパ節を周囲の組織ごと取り除く方法です。がんの状態によって、取り除く範囲は異なります。リンパ節への転移がない場合にも頸部郭清術を行うことがあります(予防的郭清)。周辺の血管や神経をできるだけ残しながら手術しますが、がんの状態によってはそれらを残すことができないこともあります。
2)手術の合併症
手術の方法や頸部郭清術の範囲によって異なります。
(1)喉頭温存手術後の後遺症
早期の場合は、切り取る範囲が少ないため声への影響はわずかですが、広い範囲を切り取る場合やがんの部位によっては、声が出にくくなることもあります。また、喉頭を部分的に切除したことにより、喉頭の大きさが小さくなり、動きが悪くなることなどにより、飲食物が食道ではなく気管に入ってしまう誤嚥を起こしやすくなります。そのため、手術の前後に、専門知識を持った言語聴覚士や看護師などの指導のもと、早期に飲み込みのためのリハビリテーションを行うことが勧められています。
(2)喉頭全摘出術の後遺症
喉頭をすべて取り除くため、手術直後はまったく声を出すことができなくなります。そのため、発声法(食道発声、シャント発声など)の習得や電気式人工喉頭(発声を補助する器具)を使用した代用音声のリハビリテーションを行います。
また、食道と気管が完全に分かれるため、誤嚥の心配はありません。ただし、小腸の一部を利用して食道を再建する「遊離空腸移植」をした場合は、移植部分で食べたものが停滞したり、つなぎ合わせた部分が狭窄(細く狭くなること)したりして、飲み込みにくい、食べたものが逆流するといった症状があらわれることがあります。その場合は狭窄した部分を広げる手術を行ったり、食事の内容や食べ方を工夫したりします。
(3)頸部郭清術の後遺症
手術の範囲によりますが、腕をあげにくい、首や肩の締めつけ感や痛みといった症状があらわれることがあります。また、取り除いたリンパ節の近くに神経がある場合、首や肩の麻痺があらわれることがあります。そのまま動かないでいると、痛みや肩が動かしにくい状態が続くこともあるため、このような症状を軽減するためリハビリテーションを行うこともあります。詳しくは担当の医師に確認しましょう。
5.薬物療法
喉頭がんの薬物療法には、治癒や機能の温存を目的とした集学的治療として行われる薬物療法と、再発・転移した場合に行われる症状の緩和やクオリティ・オブ・ライフ(QOL:生活の質)の維持・向上などを目的とした薬物療法があります。
治癒や機能の温存を目指した薬物療法では、放射線治療と同時に行われる化学放射線療法の他、根治を目指した治療の前に行われる導入化学療法、根治を目指した手術のあとに行われる術後化学放射線療法があります。
導入化学療法は、放射線治療や手術の前に行う薬物療法のことです。喉頭がんの導入化学療法では、最初に薬物療法を行い効果を確認することで、その後の治療(喉頭の機能を温存する放射線治療か、手術が必要か)を検討する目的で行われることがあります(図6)。また、薬物療法によって腫瘍の量を減らし、治療効果を高めることを目的に行われることがあります。治療は、複数の細胞障害性抗がん薬を組み合わせ、分子標的薬を併用することもあります。なお、根治を目指した治療の前に行われる導入化学療法のうち、手術の前に行われるものを術前化学療法ということがあります。
術後化学放射線療法は、手術のあと、がんが取り切れなかった場合や、再発の可能性が高い場合に行う治療のことです。細胞障害性抗がん薬が用いられ、放射線治療を併用することが勧められています。
再発や遠隔転移に対する薬物療法では、細胞障害性抗がん薬や分子標的薬、免疫チェックポイント阻害薬が使われます。
薬に関する詳しい情報は、治療の担当医や薬剤師などの医療者にご確認ください。また、関連情報もご覧ください。
6.緩和ケア/支持療法
がんになると、体や治療のことだけではなく、将来への不安などさまざまなつらさも経験するといわれています。
緩和ケア/支持療法は、がんに伴う心と体、社会的なつらさを和らげたり、がんそのものによる症状やがんの治療に伴う副作用・合併症・後遺症を軽くしたりするために行われる予防、治療およびケアのことです。決して終末期だけのものではなく、がんと診断されたときから始まります。つらさを感じるときには、がんの治療とともに、いつでも受けることができます。がんやがん治療に伴うつらさや、それ以外の悩みについても、医療者やがん相談支援センターなどに相談することも大切です。
なお、がんやがんの治療によって外見が変化することがあります。支持療法の中でも、外見の変化によっておこるさまざまな苦痛を軽減するための支援として行われているのが、「アピアランス(外見)ケア」です。外見が変化することによる悩みや心配についても、医療者やがん相談支援センターに相談してください。
7.リハビリテーション
リハビリテーションは、がんやがんの治療による体への影響に対する回復力を高め、残っている体の能力を維持・向上させるために行われます。また、緩和ケアの一環として、心と体のさまざまなつらさに対処する目的でも行われます。
一般的に、治療中や治療終了後は体を動かす機会が減り、身体機能が低下します。そこで、がんと診断された直後から治療中、治療終了後などすべての経過を通して、医師の指示の下、筋力トレーニングや有酸素運動、日常の身体活動などをリハビリテーションとして行うことが大切だと考えられています。日常生活の中でできるトレーニングについて、医師に確認しましょう。
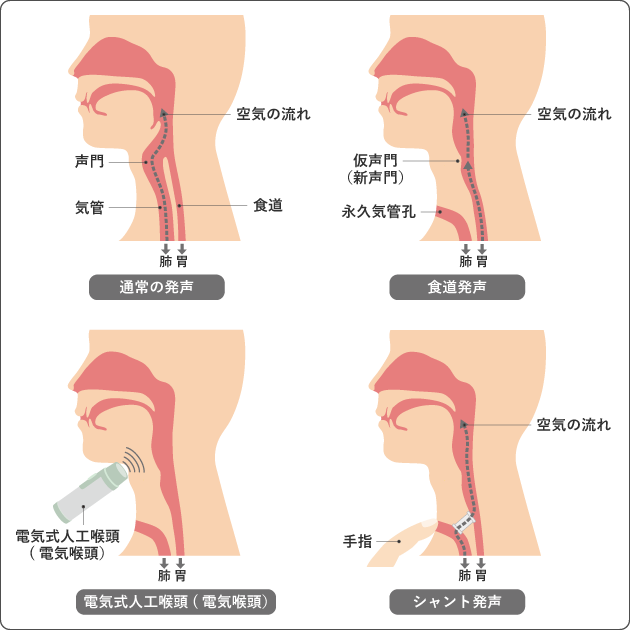
1)発声のリハビリテーション
喉頭全摘出術により声を出せなくなった場合は、食道発声、電気式人工喉頭(電気喉頭)、シャント発声などの代用音声を獲得する方法があります(図9)。
(1)食道発声
食道に吸い込んだ空気を吐き出すときに食道を振動させて発声する方法です。器具を必要としないので両手を使えるのが利点です。習得に時間がかかるため、電気式人工喉頭と併用して練習する方法もあります。食道発声の練習を開始してよい時期については、担当医に相談しましょう。食道発声法は習得者の話が役に立つことがあります。患者会などで経験者にコツを聞くとよいでしょう。
(2)電気式人工喉頭
電気式人工喉頭(電気喉頭)という電気で振動する器械をのどにあてて音を出し、口、舌などの形を調節して発声する方法です。機械的な音声で、片手がふさがってしまいますが、習得は簡単です。器械が入手できれば、入院中から練習を始められます。
(3)シャント発声
気管と食道をつなぐ道をつくり、肺から食道へ空気を送り発声する方法です。つくった道に器具を入れて誤嚥を防ぐ方法もあります。この場合は器具のメンテナンスが必要ですが、食道発声より簡単で10日ほどで習得できます。
それぞれ習得の難しさ、声の聞きやすさ、機械や器具の管理のしやすさなど、メリット、デメリットがあります。一人ひとりの状態や生活、使いやすさなどにより、本人にあった方法を選びます。
気になることがあれば、担当医や看護師、言語聴覚士などに聞いてみましょう。発声の指導をする発声教室もあります。
2)飲み込みのリハビリテーション
喉頭がんの治療後は、喉頭の動きが悪くなる、飲食物を食道へ振り分ける働きが低下するなどさまざまな原因で、誤嚥による肺炎になる恐れがあります。これを防ぐために、治療の前から言語聴覚士や看護師などと共に、安全に食事をとるリハビリテーションを行うことが勧められています。リハビリテーションの内容は、舌やのどの筋力強化の訓練や実際に食事をするなどがあります。
また、喉頭温存手術を受けた場合は、飲み込みのリハビリテーションで、その段階に合った食べ物を選ぶことが重要です。食べることそのものがリハビリテーションになるため、担当医と相談しながらいろいろな食事を試してみましょう。
放射線治療を受けた場合は、治療中から唾液が少なくなる、粘膜炎などにより食べ物を飲み込みにくくなるなどで、誤嚥による肺炎につながることがあります。そのため、放射線治療中から治療後にかけて、嚥下(飲み込み)のリハビリテーションを行うことが勧められています。
3)頸部郭清術によって起こる症状へのリハビリテーション
頸部郭清術を行った場合、手術後の顔のむくみ、頸部の変形・こわばり、肩の運動障害などが起こることがあります。症状を悪化させないために、肩に負担がかからないよう、生活の注意点について医師や理学療法士などから指導を受けたり、肩や首を動かす訓練、筋肉を強化する訓練などを行うことが勧められています。
8.再発した場合の治療
再発とは、治療によって見かけ上なくなったことが確認されたがんが、再びあらわれることです。原発巣やその近くにがんが再びあらわれることだけでなく、別の臓器で「転移」として見つかることも含めて再発といいます。
転移のしやすさは、がんのできる場所により異なります。声門がんは進行するまで転移しにくいことが知られています。声門上部がんや声門下部がんはリンパ節に転移しやすく、遠くの臓器に転移(遠隔転移)することもあります。最も多いのは、肺への遠隔転移です。
1)局所再発した場合の放射線治療・手術
放射線は、原則として同じ場所に繰り返し照射することができないため、放射線治療を行ったあとに再発した場合は、手術を行います。放射線治療後に再発した場合の手術は、創部が感染しやすくなる、治りにくくなるなどの術後合併症が起こる割合が高くなり、手術からの回復に時間がかかる可能性があります。
一方で、初めの治療で放射線治療を行っていない場合は、放射線治療を含めて治療法を検討します。
2)再発・転移した場合の薬物療法
初回の治療後に再発し、手術や放射線治療ができない場合や、遠隔転移が起こった場合には、がんを小さくすることによる症状の緩和、QOLの維持・向上などを目的として、薬物療法を行うことがあります。
再発後の薬物療法では、細胞障害性抗がん剤や分子標的薬、免疫チェックポイント阻害薬を使います。体や病気の状態に合わせて、いくつかの薬を併用したり、1つの薬で治療をしたりします。
細胞障害性抗がん薬は、細胞が増殖する仕組みの一部を邪魔することで、がん細胞を攻撃する薬です。分子標的薬は、がん細胞の増殖に関わるタンパク質などを標的にして、がんを攻撃する薬です。免疫チェックポイント阻害薬は、免疫細胞ががん細胞を攻撃する力を保つ(がん細胞が免疫にブレーキをかけるのを防ぐ)薬です。
いずれの薬物療法でも副作用への対応が重要です。予想される副作用とその対応については担当医とよく相談をしましょう。特に免疫チェックポイント阻害薬を用いた治療では、いつ、どんな副作用が起こるか予測がつかず、治療が終了してから数週間から数カ月後に起こる副作用もあるため注意が必要です。起こるかもしれない副作用の症状を事前に知り、自分の体調の変化に気を配って、治療中や治療後にいつもと違う症状を感じたら、医師や薬剤師、看護師などの医療スタッフにすぐに相談しましょう。
なお、2023年9月現在、喉頭がんの治療に効果があると証明されている免疫療法は、免疫チェックポイント阻害薬を使用する治療法のみです。その他の免疫療法で、喉頭がんに対して効果が証明されたものはありません。
| 2023年09月06日 | 「頭頸部癌診療ガイドライン 2022年版」「頭頸部癌取扱い規約 第6版補訂版」より、内容を更新しました。 |
| 2020年02月27日 | 「4.薬物療法」以降の項目の順序を変更し、「8.生存率」の参照先を「がん診療連携拠点病院等院内がん登録生存率集計」としました。 |
| 2018年06月26日 | 「頭頸部癌診療ガイドライン2018年版」「頭頸部癌取扱い規約 第6版(2018年)」より、内容の更新をするとともに、4タブ形式に変更しました。 |
| 2016年02月10日 | 5年相対生存率データを更新しました。 |
| 2014年10月03日 | 5年相対生存率データを更新しました。 |
| 2013年02月14日 | 内視鏡治療の図を更新しました。 |
| 2012年12月21日 | 内容を更新しました。タブ形式に変更しました。 |
| 2006年11月29日 | 内容を更新しました。 |
| 1996年11月25日 | 掲載しました。 |
喉頭がん 療養
1.経過観察
治療後は、定期的に通院して検査を受けます。検査を受ける頻度は、がんの進行度や治療法によって異なります。
喉頭がんは、再発する場合は、治療後3年以内であることが多いとされています。喉頭がんの組織型で最も多い扁平上皮がん以外では3年以上経過したあとで遠隔転移をすることもあり、長い経過観察が必要とされる場合もあります。
受診の間隔は状態によって異なりますが、治療後2年以内は3カ月に1回程度、継続的な受診が必要であり、少なくとも5年間は経過観察をする必要があります。通院の際には、首の触診を含む診察や内視鏡検査、場合によってはCTなどの画像検査が行われます。受診の間隔や検査の内容は一人ひとりの状態によって異なるため、担当医と相談しながらきちんと通院しましょう。
2.日常生活を送る上で
規則正しい生活を送ることで、体調の維持や回復を図ることができます。禁煙すること、飲酒をひかえること、バランスの良い食事をとること、適度に運動することなどを日常的に心がけることが大切です。
症状や治療の状況により、日常生活の注意点は異なりますので、体調をみながら、担当医とよく相談して無理のない範囲で過ごしましょう。
治療後の安静が必要な期間を過ぎてからは、積極的に、機能を回復するための練習が必要です。話すこと、飲み込むこと、食べることは、多くの筋肉や神経の複雑な働きによって可能になります。身ぶりや手ぶり、メモによる筆談などを組み合わせながら、なるべくのどを使うように心がけてみましょう。話すことが、飲み込みやすさを助けることもあります。
術後の日常生活
喉頭温存手術を受けた場合は、飲み込みのリハビリテーションで、その段階に合った食べ物を選ぶことが重要です。食べることそのものがリハビリテーションになるため、担当医と相談しながらいろいろな食事に挑戦しましょう。
喉頭全摘出術を受けた場合は、呼吸をするために首に開けた穴(永久気管孔)を清潔に保ち、乾燥させないケアが必要です。毎日ぬれたタオルで気管孔を拭く、ガーゼをかぶせて乾燥しないようにする、吸入や吸痰といった管理を行います。また、入浴の際には気管孔にお湯が入らないように注意が必要です。発声法の練習も無理のない範囲で取り組みましょう。
また、喉頭全摘出術を受けた人は身体障害者3級に該当するため、認定のための手続きを行うと、自治体から援助を受けられるようになります。援助の内容は、市区町村によって異なりますが、電気式人工喉頭・ファクシミリ・吸入吸痰器などの「日常生活用具」の給付または貸与と、交通機関の運賃割引や税金の軽減、控除などの「割引・助成」などがあります。
申請後、認定までに2~4カ月程度かかりますが、手術当日から申請手続きができるので、入院前に市区町村の窓口で書類を取り寄せるなどの準備をしておくとよいでしょう。詳しい情報は、お住まいの市区町村に問い合わせてください。分からないことや心配なことについては、がん相談支援センターにも相談できます。
また、患者会や患者サロンなどでは、同じ病気や障害、症状などの共通の体験を持つ人から、生活などについて情報共有を聞くことができます。患者会や患者サロンなどの情報は、がん相談支援セターにもお問い合わせください。
性生活について
性生活ががんの進行に悪影響を与えることはありません。また、性交渉によってパートナーに悪い影響を与えることもありません。
しかし、がんやがんの治療は、性機能そのものや、性に関わる気持ちに影響を与えることがあります。がんやがんの治療による性生活への影響や相談先などに関する情報は、「がんやがんの治療による性生活への影響」をご覧ください。
なお、薬物療法中やそのあとは、腟分泌物や精液に薬の成分が含まれることがあるため、パートナーが薬の影響を受けないように、コンドームを使いましょう。また、薬は胎児に影響を及ぼすため、治療中や治療終了後一定期間は避妊しましょう。経口避妊薬などの特殊なホルモン薬を飲むときは、担当医と相談してください。
以下の関連情報では、療養中に役立つ制度やサービスの情報を掲載しています。
喉頭がん 臨床試験
よりよい標準治療の確立を目指して、臨床試験による研究段階の医療が行われています。
現在行われている標準治療は、より多くの患者さんによりよい治療を提供できるように、研究段階の医療による研究・開発の積み重ねでつくり上げられてきました。
喉頭がんの臨床試験を探す
国内で行われている喉頭がんの臨床試験が検索できます。
がんの臨床試験を探す チャットで検索
※入力ボックスに「喉頭がん」と入れて検索を始めてください。チャット形式で検索することができます。
- 臨床試験への参加を検討したい場合には、担当医にご相談ください。
- がんの種類や状態によっては、臨床試験が見つからないこともあります。また、見つかったとしても、必ず参加できるとは限りません。
喉頭がん 患者数(がん統計)
1.患者数
年に日本全国で喉頭がんと診断されたのは例(人)です。
2.生存率
がんの治療成績を示す指標の1つとして、生存率があります。
生存率とは、がんと診断されてからある一定の期間経過した時点で生存している割合のことで、通常はパーセンテージ(%)で示されます。がんの治療成績を表す指標としては、診断から5年後の数値である5年生存率がよく使われます。
なお、生存率には大きく2つの示し方があります。1つは「実測生存率」といい、死因に関係なくすべての死亡を計算に含めた生存率です。他方を「相対生存率」といい、がん以外の死因を除いて、がんのみによる死亡を計算した生存率です。
以下のページに、国立がん研究センターがん対策研究所がん登録センターが公表している院内がん登録から算出された生存率を示します。
※データは平均的、かつ確率として推測されるものであるため、すべての患者さんに当てはまる値ではありません。
喉頭がん 予防・検診
1.発生要因
喉頭がんが発生する主な要因は、喫煙と飲酒です。特に、解剖学的な特徴から、喉頭がんは喫煙の影響が他のがんより強いとされています。
2.予防と検診
1)予防
日本人を対象とした研究では、がん全般の予防には禁煙すること、飲酒をひかえること、バランスのよい食事をとること、活発に身体を動かすこと、適正な体形を維持すること、感染を予防することが有効であることが分かっています。
2)がん検診
がん検診の目的は、がんを早期発見し、適切な治療を行うことで、がんによる死亡を減少させることです。わが国では、厚生労働省の「がん予防重点健康教育及びがん検診実施のための指針(令和6年一部改正)」でがん検診の方法が定められています。
しかし、喉頭がんについては、現在、指針として定められているがん検診はありません。気になる症状がある場合には、医療機関を早期に受診することが勧められます。
なお、がん検診は、症状がない健康な人を対象に行われるものです。がんの診断や治療が終わったあとの検査は、ここでいうがん検診とは異なります。
| 2025年04月01日 | 内容を確認し、一部更新しました。 |
| 2023年09月06日 | がん予防重点健康教育及びがん検診実施のための指針(令和3年10月1日一部改正)」を確認し、更新しました。 |
| 2018年06月26日 | 「頭頸部癌診療ガイドライン2018年版」「頭頸部癌取扱い規約 第6版(2018年)」より、内容の更新をするとともに、4タブ形式に変更しました。 |
| 2013年01月06日 | 図2を更新しました。 |
| 2012年12月21日 | 内容を更新しました。タブ形式に変更しました。 |
| 2006年11月29日 | 内容を更新しました。 |
| 1996年11月25日 | 掲載しました。 |
喉頭がん 関連リンク・参考資料
1.喉頭がんの相談先・病院を探す
がん診療連携拠点病院・地域がん診療病院とは、専門的で質の高いがん医療を提供する病院として国が指定した病院です。これらの病院では、がんに関する相談窓口「がん相談支援センター」を設置しており、病院の探し方についても相談できます。
2.参考資料
- 日本頭頸部癌学会編.頭頸部癌診療ガイドライン2022年版. 2022年, 金原出版
- 日本頭頸部癌学会編.頭頸部癌取扱い規約 第6版補訂版. 2019年,金原出版
作成協力
