卵巣がん・卵管がんについて
1.卵巣・卵管について
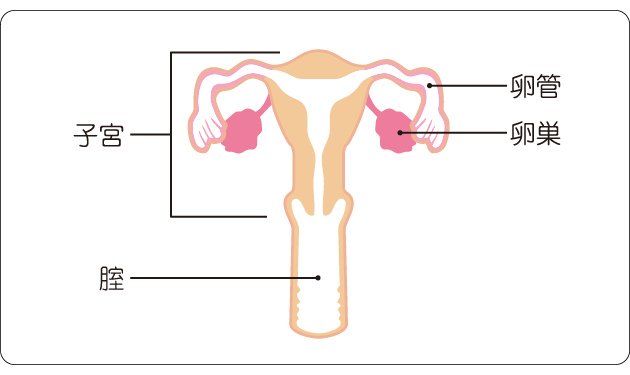
卵巣は、子宮の両脇に1つずつある親指大の楕円形の臓器で(図1)、骨盤内の深いところにあります(図2)。卵巣は、卵巣の表面をおおっている上皮(表層上皮)、卵子のもとになる胚細胞、性ホルモンをつくる性索細胞、間質細胞などからできています。卵管は子宮から左右に伸びた一対の管状の器官で、先端は卵巣の近くで漏斗のように広がっています。
卵巣は、女性ホルモンであるエストロゲンとプロゲステロンを分泌します。また、初経から閉経までのあいだ、成熟した卵子をおよそ28日ごとに放出(排卵)します。放出された卵子は卵管を通って子宮体部に送られます。
2.卵巣がん・卵管がんとは
卵巣がんは卵巣に、卵管がんは卵管に発生する悪性腫瘍です。
卵巣や卵管に発生する腫瘍(卵巣腫瘍・卵管腫瘍)には、「悪性腫瘍」であるがんのほかに、「良性腫瘍」や、悪性と良性の中間的な性質をもつ「境界悪性腫瘍」があります。
卵巣腫瘍は、発生の起源となる組織によって、大きく「上皮性腫瘍」、「胚細胞腫瘍」、「性索間質性腫瘍」の3つに分けることができ、このうち上皮性腫瘍が最も多くなっています。さらに、卵巣がんに限ると、上皮性腫瘍は約90%と非常に高い割合を占めています。また、卵管がんもそのほとんどが上皮性です。
※このページでは、最も頻度の高い上皮性の卵巣がん・卵管がんについて説明しています。ほかの種類の卵巣腫瘍・卵管腫瘍については、担当医に聞いてみましょう。
※卵巣がんや卵管がんと同じように扱われるようになってきているがんに「腹膜がん」があります。腹膜がんの大部分は、漿液性がんという組織型のがんです。漿液性がんは、最近では、その多くが卵管から発生しているものと考えられています。
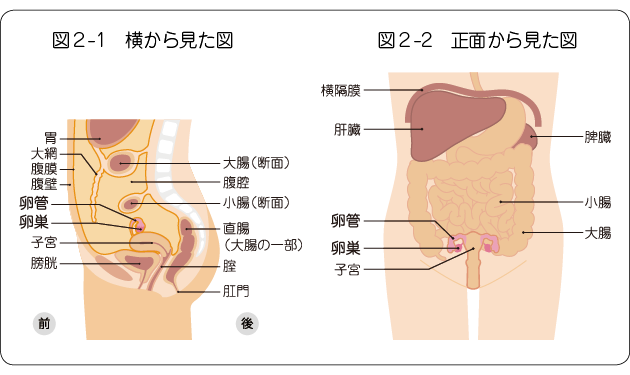
卵巣がん・卵管がんが進行すると、腹部の臓器や腹壁の内側などをおおっている腹膜や、胃から垂れ下がって大腸と小腸をおおっている大網にがんが広がる腹膜播種が生じます(図2-1)。播種した病変は、大腸、小腸、横隔膜、脾臓などに浸潤することがあります(図2-2)。このほか、腹部の大血管の周りにある後腹膜リンパ節に転移することや、肺や肝臓、脳や骨などの遠くの臓器に転移(遠隔転移)することもあります。
3.症状
がんが初期の段階ではほとんど自覚症状がありません。服のウエストがきつくなる、下腹部にしこりが触れる、食欲がなくなったなどの症状をきっかけに受診し、卵巣がん・卵管がんであることがわかる場合もあります。また、がんが大きくなると、膀胱や直腸を圧迫することにより、頻尿や便秘が起きたり、脚がむくんだりすることもあります。進行して腹水がたまると、おなかが大きく前に突き出てくることもあります。
卵巣がん・卵管がんは初期の段階には症状が出にくいため、見つかったときには進行していることが多いがんです。このような症状に気付いた場合には、早めに婦人科を受診しましょう。
| 2021年11月04日 | 「卵巣がん・卵管癌・腹膜癌治療ガイドライン2020年版(2020年)」より内容を全面的に更新し、タイトルを「卵巣がん・卵管がん」に変更しました。 |
| 2018年07月31日 | 「4.組織型分類」から「4.組織型分類(がんの組織の状態による分類)」へタイトルを変更しました。 |
| 2017年09月21日 | 「卵巣がん治療ガイドライン2015年版」「卵巣腫瘍・卵管癌・腹膜癌取扱い規約 病理編 第1版(2016年)」より、内容の更新をするとともに、4タブ形式に変更しました。 |
| 2013年01月29日 | 内容を更新しました。タブ形式に変更しました。 |
| 1996年07月25日 | 掲載しました。 |
卵巣がん・卵管がん 検査
卵巣がん・卵管がんが疑われた場合には、腹部の触診や内診のほか、超音波(エコー)検査やCT検査、MRI検査などの画像検査を行います。がんかどうかについて正確な診断をするためには、病変の一部をとって行う病理診断(組織診断・細胞診断)が必要です。しかし、卵巣は骨盤内の深いところにあることから、腹部の皮膚から針を刺して組織や細胞を採取することができません。このため、画像検査で卵巣がん・卵管がんの疑いがあると判断された場合には、まず手術を行い、切除した卵巣や卵管の組織診断を行って、がんかどうかを確定します。
1.触診・内診・直腸診
子宮や卵巣の状態を、腹部の触診や、腟から指を入れて調べる内診によって確認します。また、直腸やその周囲に異常がないかをお尻から指を入れる直腸診で調べます。
2.超音波(エコー)検査
超音波を体の表面にあて、臓器から返ってくる反射の様子を画像にする検査です。子宮や卵巣をより近くで観察するため、腟の中から超音波をあてて調べる経腟超音波断層法検査を行う場合もあります。卵巣腫瘍の性質や状態、大きさをみたり、腫瘍と周囲の臓器との位置関係を調べたりします。
3.CT検査
卵巣がん・卵管がんでは、リンパ節転移や、卵巣から離れた場所への転移(遠隔転移)を調べるために検査をします。
4.MRI検査
卵巣がん・卵管がんのMRI検査では、骨盤の内部を細かいところまで調べることができます。子宮や膀胱、直腸などの関係や、腫瘍内部の状態、リンパ節が腫れて大きくなっていないかなどを観察し、がんかどうかを推測します。
5.細胞診・組織診(病理検査)
卵巣がん・卵管がんの組織診断では、手術で切除した卵巣や卵管の組織から標本を作製して顕微鏡で観察し、良性・境界悪性・悪性の判定や、組織型の確定をします。最終的な診断結果が出るまでには2週間から3週間かかります。
手術前に境界悪性や悪性が疑われた場合には、手術の範囲を決めるために、手術中に組織や細胞を採取し、病理診断を行うことがあります(術中迅速病理診断)。術中迅速病理診断には、標本にできる組織の量や時間のほか、さまざまな制約があります。そのため、切除した組織を手術後に詳しく調べて確定した最終的な病理診断と異なる場合があります。診断が異なった場合には、最終病理診断にあった適切な術後治療を行います。
卵巣がん・卵管がんの細胞診では、胸水や腹水などにがん細胞が含まれていないかを確認します。胸水や腹水がたまっていることが手術前にわかった場合は、皮膚から針を刺して胸水や腹水を採取して調べることがあります。
6.腫瘍マーカー検査
腫瘍マーカー検査は、がんの診断の補助や、診断後の経過や治療の効果をみることを目的に行います。腫瘍マーカーとは、がんの種類によって特徴的に作られるタンパク質などの物質です。がん細胞やがん細胞に反応した細胞によって作られます。
卵巣がん・卵管がんでは、血液中のCA125などを測定します。がんの有無やがんがある場所は、腫瘍マーカーの値だけでは確定できないため、画像検査など、その他の検査の結果も合わせて、医師が総合的に判断します。
細胞診、内診などの検査を受けるにあたって
細胞診や内診などの検査について何か気になることや分からないこと(検査が初めて、痛みを感じやすいなど)があれば、検査の前の問診で医師や看護師に伝えておきましょう。
検査中は、お腹のあたりにカーテンが引かれていることがほとんどですが、医師や看護師がそばにいます。強い痛みや違和感があるときには、我慢せずに伝えてください。
緊張したり不安になったりすることもあるかもしれませんが、より負担なく検査を受けられるよう、医師や看護師から声がかけられますので、それに合わせて深呼吸や、足の力を抜くなどするとよいでしょう。
| 2023年07月13日 | 「●細胞診、内診などの検査を受けるにあたって」を追加しました。 |
| 2021年11月04日 | 「卵巣がん・卵管癌・腹膜癌治療ガイドライン2020年版(2020年)」より、内容を全面的に更新し、タイトルを「卵巣がん・卵管がん」に変更しました。 |
| 2019年07月22日 | 新規に追加された用語へのリンクを追加しました。 |
| 2017年09月21日 | 「卵巣がん治療ガイドライン2015年版」「卵巣腫瘍・卵管癌・腹膜癌取扱い規約 病理編 第1版(2016年)」より、内容の更新をするとともに、4タブ形式に変更しました。 |
| 2013年01月29日 | 内容を更新しました。タブ形式に変更しました。 |
| 1996年07月25日 | 掲載しました。 |
卵巣がん・卵管がん 治療
卵巣がん・卵管がんの治療では、主に手術によりできるだけがんを取り除きます。多くの場合、手術の後に薬物療法も行います。
1.病期と治療の選択
治療法は、がんの進行の程度を示す病期やがんの性質、患者の体の状態などに基づいて検討します。卵巣がん・卵管がんの治療を選択する際には、次のことを調べます。
1)病期(ステージ)
卵巣がん・卵管がんの病期は、手術の後に決まります。卵巣は骨盤内の深いところにあることから、手術により切除した卵巣を調べないと正確ながんの広がりが評価できないからです。そのため、卵巣がん・卵管がんでは、病期の分類は手術進行期分類と呼ばれています(表1)。
進行期は、ローマ数字を使って表記します。卵巣がん・卵管がんでは早期から進行するにつれてⅠ期~Ⅳ期まであります。
| Ⅰ期:卵巣あるいは卵管内限局発育 | |
|---|---|
| ⅠA期 | 腫瘍が片側の卵巣(被膜破綻※1がない)あるいは卵管に限局し、被膜表面への浸潤が認められないもの。腹水または洗浄液※2の細胞診にて悪性細胞の認められないもの |
| ⅠB期 | 腫瘍が両側の卵巣(被膜破綻がない)あるいは卵管に限局し、被膜表面への浸潤が認められないもの。腹水または洗浄液の細胞診にて悪性細胞の認められないもの |
| ⅠC期 | 腫瘍が片側または両側の卵巣あるいは卵管に限局するが、以下のいずれかが認められるもの |
| ⅠC1期 | 手術操作による被膜破綻 |
| ⅠC2期 | 自然被膜破綻あるいは被膜表面への浸潤 |
| ⅠC3期 | 腹水または腹腔洗浄細胞診に悪性細胞が認められるもの |
| Ⅱ期:腫瘍が一側または両側の卵巣あるいは卵管に存在し、さらに骨盤内(小骨盤腔)への進展を認めるもの、あるいは原発性腹膜がん | |
| ⅡA期 | 進展ならびに/あるいは転移が子宮ならびに/あるいは卵管ならびに/あるいは卵巣に及ぶもの |
| ⅡB期 | 他の骨盤部腹腔内臓器に進展するもの |
| Ⅲ期:腫瘍が一側または両側の卵巣あるいは卵管に存在し、あるいは原発性腹膜がんで、細胞学的あるいは組織学的に確認された骨盤外の腹膜播種ならびに/あるいは後腹膜リンパ節転移を認めるもの | |
| ⅢA1期 | 後腹膜リンパ節転移陽性のみを認めるもの(細胞学的あるいは組織学的に確認) |
| ⅢA1(ⅰ)期 | 転移巣最大径10mm以下 |
| ⅢA1(ⅱ)期 | 転移巣最大径10mmを超える |
| ⅢA2期 | 後腹膜リンパ節転移の有無関わらず、骨盤外に顕微鏡的播種を認めるもの |
| ⅢB期 | 後腹膜リンパ節転移の有無に関わらず、最大径2cm以下の腹腔内播種を認めるもの |
| ⅢC期 | 後腹膜リンパ節転移の有無に関わらず、最大径2cmを超える腹腔内播種を認めるもの(実質転移を伴わない肝臓および脾臓の被膜への進展を含む) |
| Ⅳ期:腹膜播種を除く遠隔転移 | |
| ⅣA期 | 胸水中に悪性細胞を認める |
| ⅣB期 | 実質転移ならびに腹腔外臓器(鼠径リンパ節ならびに腹腔外リンパ節を含む)に転移を認めるもの |
2)がん細胞の性質(組織型・異型度・遺伝子異常)
(1)組織型
組織型とは、がんの種類のことです。がんの性質は組織型によって異なります。上皮性の卵巣がんは、漿液性がん、明細胞がん、類内膜がん、粘液性がんなどの組織型に分類されます。卵管がんの多くは漿液性がんで、その他の組織型は極めてまれです。
(2)異型度
異型度(グレード)は、がんの悪性度の高さを示すものです。
漿液性がんは、低異型度と高異型度の2つに分けられます。低異型度のがんは、がんが発生したもともとの正常な組織や細胞に近い形態をしていて、悪性度はそれほど高くありません。一方、高異型度のがんは、より悪性度が高くなります。
類内膜がんはグレード1~3に分けられます。グレードが上がるにつれて、より悪性度が高くなります。また、明細胞がんのように、すべて悪性度が高いために異型度(グレード)がつかない組織型もあります。
(3)遺伝子異常
一部のがんの治療では、遺伝子の変化に対応した薬による治療が行われています。卵巣がん・卵管がんでは、BRCA1遺伝子あるいはBRCA2遺伝子に異常がある場合などに、対応する薬物療法を検討します。
3)治療の選択
治療法は、がんの手術進行期や組織型、異型度に応じた標準治療を基本として、本人の希望や生活環境、年齢を含めた体の状態などを総合的に検討し、担当医と患者が話し合って決めていきます。
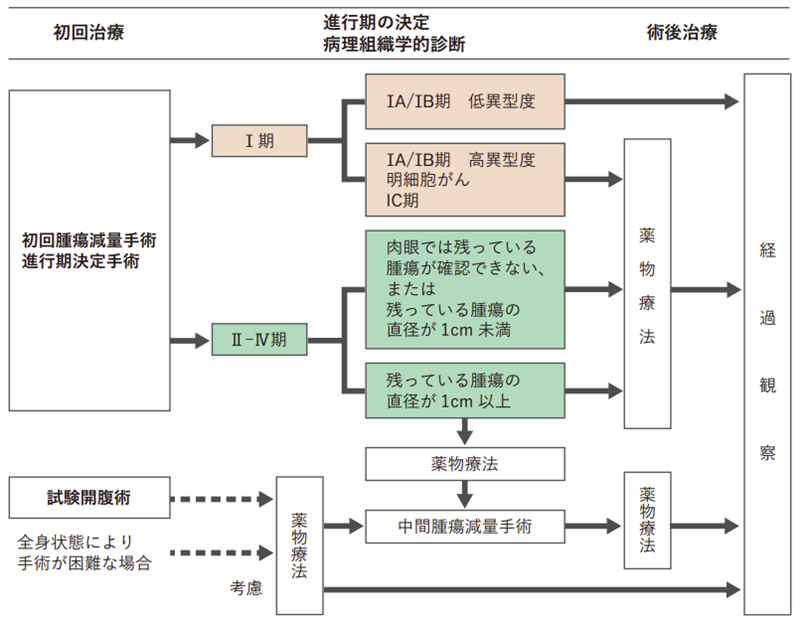
図3は、卵巣がん・卵管がんの標準治療を示したものです。担当医と治療方針について話し合うときの参考にしてください。
卵巣がん・卵管がんが疑われる場合には、まず手術を行ってできるだけがんを取り除きます。その上で、手術進行期、組織型、異型度、手術でがんが取りきれたかどうかなどを考慮して、次に行う治療を決めます。卵巣がん・卵管がんでは、多くの場合、手術の後に薬物療法を行います。また、がんが進行していてがんを取りきることが難しい場合には、手術の前に薬物療法を行い、がんを小さくしてから手術を行うことを検討することもあります。
妊娠や出産について
がんの治療が、妊娠や出産に影響することがあります。将来子どもをもつことを希望している場合には、妊孕性を温存すること(妊娠するための力を保つこと)が可能かどうかを、治療開始前に担当医に相談してみましょう。
2.手術(外科治療)
卵巣がん・卵管がんでは、手術により、がんが取りきれたかどうかが予後に影響します。残っているがんが小さいほど予後が良くなります。卵巣がん・卵管がんが疑われる場合には、手術進行期や組織型の診断と、がんをできるだけ取りきることを目的として、手術を行います(初回腫瘍減量手術・進行期決定手術)。この手術が難しい場合には、試験開腹術や中間腫瘍減量手術など、目的を限定した手術を検討することもあります。妊娠するための力を保つことを目的として、妊孕性温存手術を検討することもできます。
1)初回腫瘍減量手術・進行期決定手術
両側の卵巣と卵管、子宮、大網を切除するほか、手術進行期を診断するために、腹腔細胞診、腹腔内各所の生検、骨盤・傍大動脈リンパ節郭清(生検)などを行うことがあります。腹膜や周りの臓器にすでにがんが広がっている場合は、目に見えるがんを完全に取りきることを目指して、可能な限り体内からがんを切除します。
2)試験開腹術
手術でがんを取りきることが難しい場合に、生検によって組織型を診断することと、可能な範囲で手術進行期を確認することを目的とした試験開腹術を行うことがあります。
3)中間腫瘍減量手術
最初の手術が試験開腹術だった場合、または手術後に体内に残ったがんの直径が1cm以上の場合には、薬物療法による治療を行いながら、計画的に、がんの量を減らすための手術を行うことがあります。また、初回腫瘍減量手術・進行期決定手術で1cm以上の大きさのがんが残ることが予想される場合や、全身状態や合併症などにより初回腫瘍減量手術・進行期決定手術が十分に行えないと判断された場合、まず薬物療法を行ってから中間腫瘍減量手術を行うことがあります。
4)妊孕性温存手術
妊娠するための力を保つことを目的として、妊孕性温存手術を検討することもできます。卵巣がん・卵管がんの手術では、通常、両側の卵巣と卵管、子宮、大網を切除します。しかし、将来の妊娠の可能性を残したいという強い希望がある場合や、がんの性質がおとなしく、片方の卵巣・卵管だけにとどまっている場合などには、がんのない側の卵巣と卵管を切除せずに、妊娠の可能性を残す手術ができることもあります。
妊孕性温存手術を検討することができるのは、明細胞がん以外の卵巣がん・卵管がんで、さらに、手術進行期がⅠA期で異型度が低い(グレード1)であるという条件に限られています。
これらの条件を満たしていると判定するためには、初回腫瘍減量手術において、がんを可能な限り完全に切除する必要があります。
妊孕性温存手術の基本的な手術法として、がんのある側の卵巣と卵管、大網の切除、さらに腹水細胞診を行うことが勧められています。
また、上の条件以外にも、以下のことが必要です。
(1)妊娠可能年齢であり、妊娠への強い希望があること。
(2)患者と家族が、卵巣がん・卵管がんや妊孕性温存治療、再発の可能性について十分に理解していること。
(3)治療後も長期にわたり厳重な経過観察を続けること。
(4)婦人科腫瘍に精通した婦人科の医師による注意深い腹腔内の検査や術後の経過観察が可能であること。
これらの条件を満たした上で妊孕性温存手術が可能となります。
妊孕性温存手術を検討するときには、自分のがんの状態やリスクについて十分理解して、担当医とよく相談することが必要です。
5)手術の合併症について
手術の後には、腸閉塞やリンパ嚢胞、リンパ浮腫などの合併症が起きることがあります。吐き気や嘔吐に腹痛を伴う場合や発熱に痛みが伴う場合、発熱と腹痛がある場合、脚の付け根や太もも、下腹部にむくみがあり、むくんでいる場所が赤く腫れて熱をもっている場合には、担当医に連絡しましょう。このほか、卵巣欠落症状と呼ばれる更年期のような症状が起きることがあります。
3.放射線治療
卵巣がん・卵管がんでは、最初に行う治療として放射線治療を行うことはありません。再発した場合に、痛みなどの症状を和らげるために局所的な放射線治療を行うことがあります。
4.薬物療法
卵巣がん・卵管がんは進行した状態で発見されることが多く、また、早期のがんでも再発することがよくあります。その一方で、卵巣がん・卵管がんのうち最も多い漿液性がんは、薬物療法が効きやすい性質を持っています。
卵巣がん・卵管がんの薬物療法には、術後薬物療法、術前薬物療法、維持療法があります。
1)術後薬物療法
ほとんどの場合、手術の効果を高めることを目的として、手術の後に薬物療法を行います。卵巣がん・卵管がんでは、微小管阻害薬と白金製剤を使う治療が基本です。これらはいずれも、細胞の増殖の仕組みに着目して、その仕組みの一部を邪魔することでがん細胞を攻撃する「細胞障害性抗がん薬」です。
手術進行期がⅢ期・Ⅳ期の場合には、「分子標的薬」も使うことがあります。分子標的薬は、がん細胞の増殖に関わるタンパク質や、栄養を運ぶ血管、がんを攻撃する免疫に関わるタンパク質などを標的にしてがんを攻撃する薬です。手術進行期がⅠA期、またはⅠB期の低異型度のがんの場合には、術後薬物療法を行わないこともあります。
卵巣がん・卵管がんの術後薬物療法では、微小管阻害薬のパクリタキセルと、白金製剤のカルボプラチンを使うTC療法を主に行います。手術進行期がⅢ期・Ⅳ期の場合には、TC療法に分子標的薬のベバシズマブを追加した治療も検討します。
2)術前薬物療法
初回腫瘍減量手術・進行期決定手術でがんを取りきることが難しいと予測される場合には、手術の前に細胞障害性抗がん薬を用いた薬物療法を行い、がんを小さくしてから完全に取りきることを目指すことがあります。使用する薬の種類は術後薬物療法と同じように検討します。
3)維持療法
生存期間を長くすることを目的とした薬物療法を行うことがあります。手術の後に細胞障害性抗がん薬と分子標的薬を使って治療し、寛解(がんが体の中に確認できない状態になること)した場合に、さらに分子標的薬による治療を続けて行うことを検討します。
術後薬物療法で、TC療法にベバシズマブを追加した治療を行い、薬の効果により寛解した場合には、ベバシズマブを使った維持療法を検討します。また、手術進行期がⅢ期・Ⅳ期でBRCA1遺伝子あるいはBRCA2遺伝子に変異があり、かつ術後薬物療法で寛解した場合には、分子標的薬のオラパリブを使った維持療法を検討します。
4)再発した場合の薬物療法
卵巣がん・卵管がんが再発した場合は、薬物療法が主な治療法になります。使用する薬は、白金製剤を使った治療の終了後から再発までの期間によって異なります。
再発までの期間が6カ月未満の場合、白金製剤の効果が出にくいがんであると考えられます。この場合、初回で使った薬とは異なる種類の薬を単独で使用する治療を検討します。また、分子標的薬を追加して治療することもあります。
再発までの期間が6カ月以上の場合は、白金製剤を含む複数の細胞障害性抗がん薬を使った治療を中心に検討します。また、分子標的薬を追加して治療することもあります。これらの薬物療法の効果があった場合には、さらに追加で維持療法を行うことがあります。
薬物療法の副作用
細胞障害性抗がん薬の副作用には、吐き気、食欲不振、白血球減少、血小板減少、貧血、口内炎、脱毛、しびれなどの末梢神経障害などがあります。また、分子標的薬の副作用は、種類によって異なりますが、主なものには、出血、高血圧、タンパク尿、手足のしびれや筋肉の痛みなどの神経毒性、疲労・倦怠感、食欲不振、吐き気、口内炎、脱毛などがあります。
5.緩和ケア/支持療法
がんになると、体や治療のことだけではなく、仕事のことや、将来への不安などのつらさも経験するといわれています。
緩和ケアは、がんに伴う心と体、社会的なつらさを和らげます。がんと診断されたときから始まり、がんの治療とともに、つらさを感じるときにはいつでも受けることができます。
なお、支持療法とは、がんそのものによる症状やがんの治療に伴う副作用・合併症・後遺症を軽くするための予防、治療およびケアのことを指します。本人にしかわからないつらさについても、積極的に医療者へ伝えましょう。
6.リハビリテーション
一般的に、治療中や治療終了後は体を動かす機会が減り、身体機能が低下します。そこで、医師の指示の下、筋力トレーニングや有酸素運動、日常の身体活動などをリハビリテーションとして行うことが大切だと考えられています。日常生活の中でできるトレーニングについて、医師に確認しましょう。
7.転移・再発
転移とは、がん細胞がリンパ液や血液の流れなどに乗って別の臓器に移動し、そこで成長することをいいます。また、再発とは、治療により縮小したりなくなったりしたようにみえたがんが再び出現することをいいます。
卵巣がん・卵管がんは、腹膜、大網などに播種したり、大腸、小腸、横隔膜、脾臓などに浸潤したりすることがあります。また、おなかの大血管の周りにある後腹膜リンパ節に転移したり、肺や肝臓、脳や骨などに遠隔転移したりすることもあります。
卵巣がん・卵管がんが再発した場合は、薬物療法が主な治療法になります。使用する薬は、白金製剤を使った治療の終了後から再発までの期間によって異なります。
痛みや出血などがある場合には、放射線治療で症状を和らげる治療をすることがあります。また、脳転移がある場合には、症状緩和だけでなく、予後の改善のために放射線治療をすることがあります。
| 2021年11月04日 | 「卵巣がん・卵管癌・腹膜癌治療ガイドライン2020年版(2020年)」より、内容を全面的に更新し、タイトルを「卵巣がん・卵管がん」に変更しました。 |
| 2019年07月22日 | 新規に追加された用語へのリンクを追加しました。 |
| 2017年09月21日 | 「卵巣がん治療ガイドライン2015年版」「卵巣腫瘍・卵管癌・腹膜癌取扱い規約 病理編 第1版(2016年)」より、内容の更新をするとともに、4タブ形式に変更しました。 |
| 2016年02月12日 | 「3.治療成績」の5年相対生存率データを更新しました。 |
| 2014年10月03日 | 「3.治療成績」の5年相対生存率データを更新しました。 |
| 2013年01月29日 | 内容を更新しました。タブ形式に変更しました。 |
| 1996年07月25日 | 掲載しました。 |
卵巣がん・卵管がん 療養
1.日常生活を送る上で
症状や治療の状況により、日常生活の注意点は異なります。体調をみながら、担当医とよく相談して無理のない範囲で過ごしましょう。
1)手術(外科治療)後の日常生活
手術後の活動の範囲や運動については、担当医からよく説明を受けましょう。創の状態が安定したら、体力の回復状況に合わせて、まずは散歩などの軽い運動から始め、あせらず、少しずつ運動量を増やしていきましょう。運動を始めるのは、家事などの日常生活が元通りにできるようになってからです。創の痛みや違和感、熱感など気になることがあれば、遠慮なく担当医に相談しましょう。
卵巣欠落症状について
自然閉経の前に両側の卵巣を切除すると、卵巣欠落症状と呼ばれる更年期のような症状が出ることがあります。のぼせやほてり、発汗、肩こりや腰痛、頭痛、腟からの分泌物の減少や性交痛といった身体的なもの、抑うつ、不安、イライラ、不眠、意欲低下などの精神的なものなどさまざまな症状があります。また、脂質異常症や骨粗しょう症のリスクが高まります。
食事や運動などの生活習慣を見直し、血行を良くすることを心がけましょう。通常、時間の経過とともに症状は軽くなりますが、つらいときは我慢せずに担当医に伝えましょう。必要に応じて症状を和らげる薬が処方されます。
2)薬物療法中の日常生活
支持療法が進歩したため、薬物療法の副作用を予防したり、症状を緩和したりできるようになりました。このため、通院で薬物療法を行うことが増えています。
通院による薬物療法は、仕事や家事、育児、介護など今までの日常生活を続けながら治療を受けることができますが、いつも医療者がそばにいるわけではないため、不安に感じることもあるかもしれません。予想される副作用やその時期、対処法について医師や看護師、薬剤師に事前に確認し、通院時には疑問点や不安点などを相談しながら治療を進めると良いでしょう。
3)性生活について
性生活によって、がんの進行に悪影響を与えることはありません。また、性交渉によってパートナーに悪い影響を与えることもありません。
卵巣がん・卵管がんの手術では、身体的な変化に伴い、心理的な変化も生じやすくなります。性交時の痛みや性欲の減退が生じる場合もあります。
家族や夫婦関係のことなど、女性としてのつらい気持ちや悩み、心配事が重なることは少なくありません。今の自分の気持ちを落ち着いて整理する、担当医や看護師などの医療従事者に伝える、自分と似た経験をした患者さんの話を患者会などで聞くといったことが役立つかもしれません。パートナーや家族と一緒に、解決方法を話し合うのもよいでしょう。前向きな気持ちになれない日々が続くのも自然なことと捉えて、あまり否定的になりすぎないことも大切です。
2.経過観察
治療後は、定期的に通院して検査を受けます。検査を受ける頻度は、がんの進行度や治療法によって異なります。
経過観察は、治療後1~2年目は1~3カ月ごと、3~5年目は3~6カ月ごと、6年目以降は1年ごと、を目安としています。
再発や転移の早期発見、治療後の合併症・後遺症の早期発見、早期治療のため、問診、内診、直腸診、経腟超音波断層法検査を行います。このほかに、もともとの病気の状態や治療内容によって、腫瘍マーカー検査、CT検査なども組み合わせて確認します。
規則正しい生活を送ることで、体調の維持や回復を図ることができます。禁煙すること、飲酒をひかえること、バランスの良い食事をとること、適度に運動することなどを日常的に心がけることが大切です。
以下の関連情報では、療養中に役立つ制度やサービスの情報を掲載しています。
卵巣がん・卵管がん 臨床試験
より良い標準治療の確立を目指して、臨床試験による研究段階の医療が行われています。
現在行われている標準治療は、より多くの人により良い治療を提供できるように、研究段階の医療による研究・開発の積み重ねでつくり上げられてきました。
卵巣がん・卵管がんの臨床試験を探す
国内で行われている卵巣がん・卵管がんの臨床試験が検索できます。
がんの臨床試験を探す チャットで検索
※入力ボックスに「卵巣がん」「卵管がん」と入れて検索を始めてください。チャット形式で検索することができます。
がんの臨床試験を探す カテゴリで検索 卵巣がん
※国内で行われている卵巣がんの臨床試験の一覧が出ます。
- 臨床試験への参加を検討したい場合には、今おかかりの担当医にご相談ください。
- がんの種類によっては、臨床試験が見つからないこともあります。また、見つかったとしても、必ず参加できるとは限りません。
卵巣がん・卵管がん 患者数(がん統計)
1.患者数
年に日本全国で卵巣がんと診断されたのは例(人)です。卵管がんと診断されるのは、1年間に約200例(人)です。
2.生存率
がんの治療成績を示す指標の1つとして、生存率があります。生存率とは、がんと診断されてからある一定の期間経過した時点で生存している割合のことで、通常はパーセンテージ(%)で示されます。がんの治療成績を表す指標としては、診断から5年後の数値である5年生存率がよく使われます。
なお、生存率には大きく2つの示し方があります。1つは「実測生存率」といい、死因に関係なくすべての死亡を計算に含めた生存率です。もう1つを「相対生存率」といい、がん以外の死因を除いて、がんのみによる死亡を計算した生存率です。
以下のページに、国立がん研究センターがん対策研究所がん登録センターが公表している院内がん登録から算出された卵巣がんの生存率を示します。
※データは平均的、かつ確率として推測されるものであるため、すべての人に当てはまる値ではありません。
卵巣がん・卵管がん 予防・検診
1.発生要因
卵巣がんの約10%は遺伝的要因によるものと考えられています。特に、細胞のがん化を防ぐ働きをするBRCA1遺伝子あるいはBRCA2遺伝子に変異がある女性では、卵巣がんと乳がんを発症するリスクが高いことがわかっています。
しかし、これらの変異があるからといって必ずしもがんになるとは限りません。気になる場合には、遺伝医学の専門家のいる施設で、遺伝カウンセリングを受けることをお勧めします。施設などの情報については、がん相談支援センターで確認することができます。
※がん情報サービスの発生要因の記載方針に従って、主なものを記載しています。記載方針については関連情報をご覧ください。
2.予防と検診
1)予防
日本人を対象とした研究では、がん全般の予防には禁煙すること、飲酒をひかえること、バランスの良い食事をとること、活発に身体を動かすこと、適正な体形を維持すること、感染を予防することが有効であることがわかっています。
卵巣がん・卵管がん全般については、現在のところ、特有の予防法は確立されていません。ただし、BRCA1遺伝子あるいはBRCA2遺伝子に変異があることがわかった女性に対しては、遺伝医学の専門家のいる、遺伝カウンセリングの体制が整った施設において、リスク低減卵管卵巣摘出手術を行うことについて検討することもあります。施設などの情報については、がん相談支援センターで確認することができます。
2)検診
がん検診の目的は、がんを早期発見し、適切な治療を行うことで、がんによる死亡を減少させることです。わが国では、厚生労働省の「がん予防重点健康教育及びがん検診実施のための指針(令和6年一部改正)」で検診方法が定められています。
しかし、卵巣がん・卵管がんについては、現在は指針として定められている検診はありません。気になる症状がある場合には、医療機関を早めに受診することをお勧めします。
なお、検診は、症状がない健康な人を対象に行われるものです。症状をもとに受診して行われる検査や、治療後の経過観察で行われる定期検査は、ここでいう検診とは異なります。
| 2025年04月09日 | 内容を確認し、一部更新しました。 |
| 2021年11月04日 | 「卵巣がん・卵管癌・腹膜癌治療ガイドライン2020年版(2020年)」より、内容を全面的に更新し、タイトルを「卵巣がん・卵管がん」に変更しました。 |
| 2018年07月31日 | 「4.組織型分類」から「4.組織型分類(がんの組織の状態による分類)」へタイトルを変更しました。 |
| 2017年09月21日 | 「卵巣がん治療ガイドライン2015年版」「卵巣腫瘍・卵管癌・腹膜癌取扱い規約 病理編 第1版(2016年)」より、内容の更新をするとともに、4タブ形式に変更しました。 |
| 2013年01月29日 | 内容を更新しました。タブ形式に変更しました。 |
| 1996年07月25日 | 掲載しました。 |
卵巣がん・卵管がん 関連リンク・参考資料
1.卵巣がんの相談先・病院を探す
2.参考資料
- 日本婦人科腫瘍学会編.卵巣がん・卵管癌・腹膜癌治療ガイドライン2020年版.2020年,金原出版.
- 日本産科婦人科学会/日本病理学会編.卵巣腫瘍・卵管癌・腹膜癌取扱い規約 病理編.2016年,金原出版.
- 日本産科婦人科学会/日本病理学会編.卵巣腫瘍・卵管癌・腹膜癌取扱い規約 臨床編.2015年,金原出版.
- 日本婦人科腫瘍学会編.患者さんとご家族のための子宮頸がん・子宮体がん・卵巣がん治療ガイドライン.2016年,金原出版.
- 日本臨床腫瘍学会編.新臨床腫瘍学(改訂第6版).2021年,南江堂.
- 日本婦人科腫瘍学会ウェブサイト;市民の皆さまへ 卵巣腫瘍 2020年(閲覧日2021年10月18日)https://jsgo.or.jp/
作成協力
| 2021年11月04日 | 「卵巣がん・卵管癌・腹膜癌治療ガイドライン2020年版(2020年)」より、内容を全面的に更新し、タイトルを「卵巣がん・卵管がん」に変更しました。 |
| 2021年07月01日 | 「1.卵巣がんの相談先・病院を探す」を追加しました。 |
| 2018年07月31日 | 「4.組織型分類」から「4.組織型分類(がんの組織の状態による分類)」へタイトルを変更しました。 |
| 2017年09月21日 | 「卵巣がん治療ガイドライン2015年版」「卵巣腫瘍・卵管癌・腹膜癌取扱い規約 病理編 第1版(2016年)」より、内容の更新をするとともに、4タブ形式に変更しました。 |
| 2013年01月29日 | 内容を更新しました。タブ形式に変更しました。 |
| 1996年07月25日 | 掲載しました。 |