前立腺がんについて
1.前立腺について
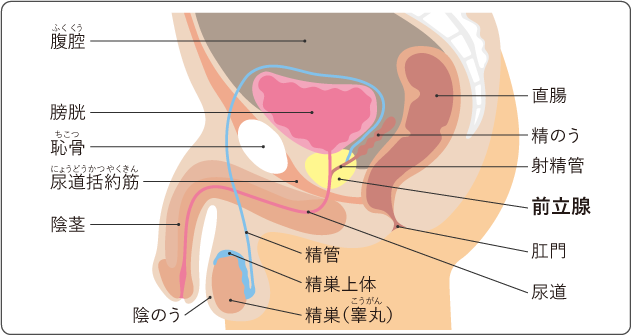
前立腺は男性のみにある臓器です。膀胱の出口側に尿道のまわりを取り囲むように位置し、後面は直腸に接しています。栗の実のような形をしています(図1)。
前立腺は精液の一部となる前立腺液をつくっています。前立腺液には、PSAというタンパク質が含まれています。ほとんどのPSAは前立腺から精液中に分泌されますが、ごく一部は血液中に取り込まれます。
2.前立腺がんとは
前立腺がんは、前立腺の細胞が何らかの原因で異常に増殖することにより起こる病気で、悪性腫瘍の1つです。多くの場合比較的ゆっくり進行し、早期に発見して適切な治療を行えば、治癒が望めます。
前立腺がんは、進行すると精のうや膀胱、直腸など周囲の組織に浸潤することがあります。また、リンパ節や骨に転移することがあり、肺、肝臓、脳などに遠隔転移することもあります。
一方、前立腺がんの中には、進行がゆっくりで、寿命に影響しないと考えられるがんもあります。例えば、他の病気で亡くなった人の病理解剖で前立腺がんが見つかることがあります。このような、死後に初めて発見されるがんのことをラテントがんといいますが、前立腺がんでは多いことが知られています。
がんの種類(組織型)について
前立腺がんのほとんどは腺がんです。正常な細胞の形や大きさに近くて性質のおとなしいもの、正常細胞からかけ離れた性質の悪いもの、そして両者の中間のものがあり、以前はグリーソン分類として5段階の組織型(パターン1~5)に分けられていました。現在は、パターン3~5をがんと判定し、パターン1~2はがんとみなさなくなったため、3段階の分類に変わっています。パターン3が最もおとなしいがんでパターン5が最も性質の悪いがんとなります。
ただし、前立腺がんは同時に悪性度(増えやすさ、広がりやすさ)の異なるがんが発生して共存することが多いため、各組織型の割合とその悪性度からスコア化を行って、全体の悪性度の判定に用います(グリーソンスコア)。グリーソンスコアについては、関連情報「前立腺がん 治療 1.リスク分類と治療の選択 2)前立腺がんのリスク分類」もご覧ください。
3.症状
早期の前立腺がんは、多くの場合自覚症状がありません。ただし、尿が出にくい、排尿の回数が多いなどの症状が出ることもあります。
進行すると、上記のような排尿の症状に加えて、血尿や排尿痛、骨への転移による腰痛などがみられることがあります。気になる症状がある場合には、早めに泌尿器科を受診することが大切です。
4.関連する疾患
前立腺肥大症
前立腺がんに似た排尿の症状があらわれる病気に、前立腺肥大症があります。前立腺肥大症は、前立腺を作っているさまざまな細胞が増殖して前立腺が大きくなる(肥大する)良性の病気で、加齢に伴って多くみられるようになります。主な症状は、尿が出にくい、尿の切れが悪い、排尿後もすっきりしない、夜間にトイレに立つ回数が多い、我慢ができずに尿をもらしてしまうなどです。
前立腺がんとは全く別の病気で、前立腺肥大症から前立腺がんに変化することはありませんが、前立腺肥大症の治療中に前立腺がんが見つかるなど、2つの病気が並行して起こることもあります。
| 2024年07月30日 | 「前立腺癌診療ガイドライン 2023年版」「泌尿器科・病理・放射線科前立腺癌取扱い規約 第5版」より、内容を更新しました |
| 2021年02月24日 | 「5.患者数(がん統計)」を更新しました。 |
| 2019年07月24日 | 用語集へのリンクを追加しました。 |
| 2017年07月26日 | 「前立腺癌診療ガイドライン 2016年版」より、内容の更新をしました。4タブ形式に変更しました。 |
| 2014年11月18日 | 「4.疫学・統計」を更新しました。 |
| 2013年11月08日 | 内容を更新しました。タブ形式に変更しました。 |
| 2006年10月01日 | 内容を更新しました。 |
| 1996年10月16日 | 掲載しました。 |
前立腺がん 検査
前立腺がんでは、最初にPSA検査を行い、基準値を超えているときは直腸診を行います。これらの検査で前立腺がんが疑われる場合には、MRIを用いた画像検査を実施して確認し、最終的に経直腸エコーを用いた前立腺生検を行ってがんかどうかを診断します。がんの広がりや転移の有無は画像検査(全身MRI検査、CT検査、骨シンチグラフィなど)で調べます。
1.PSA検査
PSA(前立腺特異抗原)は前立腺でつくられるタンパク質の一種で、前立腺がんの腫瘍マーカーとして用いられています。がんや炎症により前立腺組織が壊れると、PSAが血液中にもれ出し、血液中のPSA量が増加します。前立腺がんが疑われる場合は、まず、血液検査によってPSA値を測定し、前立腺がんの可能性を調べます。
PSAの基準値は一般的には4.0ng/mL以下とされますが、年齢とともに上昇することを考慮して、50~64歳で3.0ng/mL以下、65~69歳で3.5ng/mL以下、70歳以上で4.0ng/mL以下が推奨されています。ただし、PSA値が10ng/mL以上でも前立腺がんが発見されないことがある一方で、基準値以下であっても前立腺がんが発見されることがあります。また、PSA値が100ng/mLを超える場合には前立腺がんが強く疑われ、すでに転移が起こっている可能性もあります。
PSA検査は、症状などから前立腺がんの可能性が疑われる場合だけではなく、職場や自治体のがん検診で実施されることもあります。なお、PSA値は前立腺肥大症や前立腺炎などがん以外の病気で上昇することもあります。
2.直腸診
直腸診は、医師が肛門から指を挿入して前立腺の状態を確認する検査です。前立腺の表面に凹凸があったり、左右非対称であったりした場合には前立腺がんを疑います。
3.画像検査
画像検査(画像診断)はMRI検査、CT検査、骨シンチグラフィなどを必要に応じて行います。
MRI検査は、磁気を使用して、体の内部をさまざまな方向の断面画像として映し出す検査です。がんの有無や場所の確認、がんが前立腺の外に広がっていないか、リンパ節などに転移がないかについて調べるために行います。なお、生検の後にMRI検査を行う場合は、生検に伴う出血がMRIの診断能力を低下させるため、一定の間隔を空けてから行います。
CT検査は、X線を使って体の内部の様子を画像に映し出す検査です。リンパ節や遠隔臓器への転移の有無を調べるために行います。
CT検査、MRI検査は共に、造影剤を使用することがあるため、アレルギー反応が起こることがあります。薬剤によるアレルギー反応を起こした経験のある方は必ず担当医に伝えてください。
骨シンチグラフィは、微量の放射線を出す物質を含んだ薬剤を静脈から注射し、薬剤が骨にあるがんに集まる様子を画像に映し出す検査です。骨転移の有無を調べるために行います。
4.前立腺生検
自覚症状、PSA値、直腸診、MRI検査などから前立腺がんが疑われる場合、診断を確定するために前立腺生検を行います。前立腺生検では、まず肛門から超音波を発する器具(プローブ)を挿入し、経直腸エコー(経直腸超音波検査)による画像を観察しながら、前立腺に細い針を刺して複数カ所の組織を採取します。方法は、肛門から針を刺す経直腸生検と肛門と陰嚢の間の皮膚から針を刺す経会陰生検があります(図2)。採取した組織を顕微鏡で観察し、がん細胞の有無を調べます。
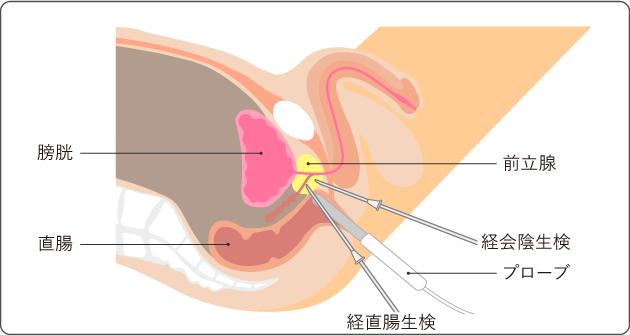
近年では、複数の画像を組み合わせて評価するMRI検査(mpMRI:マルチパラメトリックMRI)で生検の必要性を確認してから実施することもあります。また、経直腸エコーの画像にMRI検査の画像を組み入れて、異常部位をねらって検査することもできるようになっています(MRI標的生検)。
前立腺生検でがんが発見されなくても、PSA検査を継続的に実施して、PSA値が上昇したり高値が続いたりする場合には、再び生検を行うことがあります。
前立腺生検の合併症には、出血、感染、排尿困難などがあります。頻度の高いものは血尿、血便のほか、精液に血が混じる血精液症です。感染症の予防のために、生検前に抗菌薬を服用します。重い感染症はまれですが、生検のあとに発熱などの症状がある場合には、他の症状とあわせてすぐに担当医に伝えることが大切です。
前立腺がん 治療
前立腺がんの治療には、監視療法、フォーカルセラピー(前立腺がん局所療法:監視療法と手術などの根治的治療の中間に位置する治療)、手術(外科治療)、放射線治療、薬物療法などがあります。また、診断されたときから、がんに伴う心と体のつらさなどを和らげるための緩和ケア/支持療法を受けることができます。必要になったときは担当医に相談しましょう。前立腺がんの治療は選択肢が増え、自分で判断して決めなければならないことが多くなっています。「治療が生活に与える影響」を担当医に十分確認し、自分で大切にしたいことなどもよく考えた上で、納得してから治療を受けるようにしてください。
1.病期・リスク分類と治療の選択
治療は、がんの進行の程度を示す病期やがんの性質、体の状態などに基づいて検討します。
1)病期分類
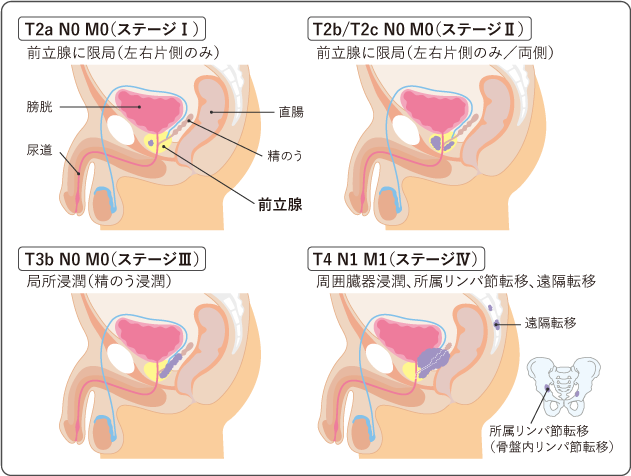
がんの進行の程度は、病期(ステージ)として分類します。前立腺がんでは、病期分類としてTNM分類を用いることが一般的です。TNMの3種のカテゴリーに基づいて診断し、決定します(表1、図3)。
Tカテゴリー:原発腫瘍*の広がり
Nカテゴリー:所属リンパ節(前立腺からリンパ液が流れている骨盤内のリンパ節)への転移の有無
Mカテゴリー:離れた臓器などへの転移(遠隔転移)の有無
*原発腫瘍とは、原発部位(がんが初めに発生した部位)にあるがんのことで、原発巣ともいいます。
| T1 | 直腸診や画像検査では発見されなかったがん |
|---|---|
| T1a | 前立腺肥大症などの手術で切り取った組織に偶然発見されたがんのうち、組織中のがんの占める割合が5%以下の場合 |
| T1b | 前立腺肥大症などの手術で切り取った組織に偶然発見されたがんのうち、組織中のがんの占める割合が5%を超える場合 |
| T1c | PSAの上昇などにより行われた針生検によって発見されたがん |
| T2 | 直腸診あるいは画像検査で発見されたがんのうち、前立腺内にとどまっているがん |
| T2a | 前立腺の左側か右側のどちらか一方にとどまっているがんのうち、がんの占める割合がその側の1/2を超えない場合 |
| T2b | 前立腺の左側か右側のどちらか一方にとどまっているがんのうち、がんの占める割合がその側の1/2を超える場合 |
| T2c | 前立腺の左右両側に広がっているがん |
| T3 | 前立腺をおおう膜(被膜)を越えて広がっているがん |
| T3a | 前立腺の外に広がっているがん(顕微鏡で見て初めて分かるような膀胱への浸潤を含む) |
| T3b | 精のうに浸潤しているがん |
| T4 | 前立腺に隣接する周囲の筋肉、膀胱、直腸、骨盤壁などへ広がっているがん |
| N0 | 所属リンパ節への転移がない |
| N1 | 所属リンパ節への転移がある |
| M0 | 遠隔転移がない |
| M1 | 遠隔転移がある |
| M1a | 所属リンパ節より遠くのリンパ節に転移がある |
| M1b | 骨転移がある |
| M1c | リンパ節、骨以外に転移がある |
また、前立腺がんの病期(ステージ)はローマ数字を使って表記することもあります。Ⅰ〜Ⅳ期に分けられ、進行するにつれて数字が大きくなります。ステージⅠ~ⅣはTNM分類の組み合わせで決まります(表2、図3)。
| ステージ | 原発腫瘍の広がり | 所属リンパ節への転移の有無 | 遠隔転移の有無 |
|---|---|---|---|
| Ⅰ | T1、T2a | N0 | M0 |
| Ⅱ | T2b、T2c | N0 | M0 |
| Ⅲ | T3、T4 | N0 | M0 |
| Ⅳ | Tに関係なく | N1 | M0 |
| Tに関係なく | Nに関係なく | M1 |
2)前立腺がんのリスク分類
前立腺がんのリスク分類は主にNCCN(National Comprehensive Cancer Network)のリスク分類が用いられます。前立腺がんは、転移の有無で初期治療の選択が大きく異なります。転移のない前立腺がんでは、がんが前立腺内にとどまっている限局性がんと、前立腺の外に広がって進行している局所進行性がんに分類され、さらに限局性がんは、5つの因子(原発腫瘍の広がり:T分類、がんの悪性度:グリーソンスコア、PSA値、針生検、PSA密度)を用いて、超低リスク、低リスク、中間リスク、高リスクに分類されます。局所進行性がんは超高リスクとすることもあります(表3)。それぞれ治療の選択肢が変わります。
NCCNリスク分類
| T分類 | グリーソンスコア | PSA値 (ng/mL) |
針生検 | PSA密度(ng/mL/g) | ||
|---|---|---|---|---|---|---|
| 限局性がん | 超低リスク | T1c | 6 | 10未満 | 陽性が3カ所未満かつ各カ所で がん組織の占拠率が50%以下 |
0.15未満 |
| 低リスク | T1~T2a | 6 | 10未満 | |||
| 中間リスク | T2b~T2c | または7 | または10~20 | |||
| 高リスク | T3a | または8~10 | または20超 | |||
| 局所進行性がん (超高リスク) |
T3b~T4 | または第1グリーソンパターンが5、 または5カ所以上の組織で グリーソンスコアが8~10 |
||||
グリーソンスコアは、がんの悪性度(増えやすさ、広がりやすさ)の判定に用いるスコアです。前立腺がんの組織型は、悪性度の低いものから順にパターン3~5に分けられますが(グリーソン分類)、同時に悪性度の異なるがんが発生することが多いため、最も多いパターンの組織型と2番目に多いパターンの組織型を足して、悪性度の判定に用います。これをグリーソンスコアといい、スコア6~10までに分類します。
6は悪性度の低いがん、7は中くらい、8~10は悪性度の高いがんとされています。前立腺がんの組織型については関連情報「前立腺がんについて 2.前立腺がんとは ●がんの種類(組織型)について」もご覧ください。
3)治療の選択
治療はリスク分類の結果を中心に、がんの進行の程度やPSA値、腫瘍の悪性度(グリーソンスコア)、本人の希望や生活環境、年齢を含めた体の状態などを総合的に考えて、担当医と話し合って決めていきます。
図4は、前立腺がんの治療の選択を示したものです。
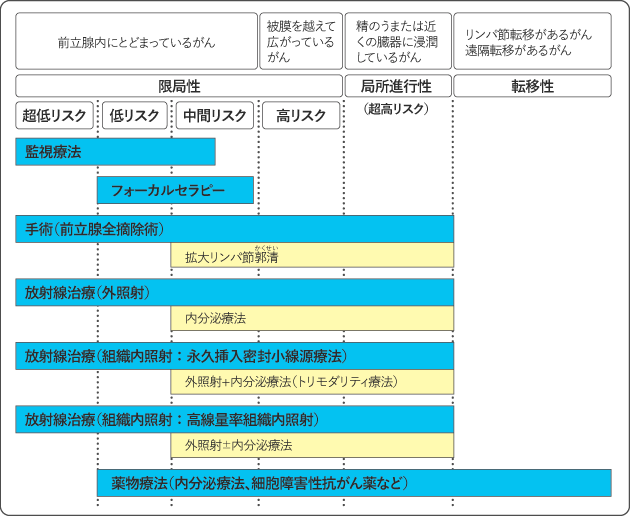
治療は行わずに経過を観察していく「監視療法」は、限局性の超低リスクと低リスク、中間リスクの一部に適応があります。「フォーカルセラピー」は、低リスク~中間リスクで、MRI画像でがんが確認できる場合に治療の選択肢となることがあります。
「手術」や「放射線治療」は限局性(超低リスク~高リスク)と局所進行性がん(超高リスク)のいずれにも適応があり、病状などに応じて治療を選択します。低リスクの「手術」では「リンパ節郭清」は行いませんが、中間リスク~超高リスクでは、「拡大リンパ節郭清」も選択肢に入ります。また、中間リスク~超高リスクで「放射線治療」を行う場合は、「内分泌療法(ホルモン療法)」を併用することが推奨されています。超高リスクでは複数の治療法を組み合わせた集学的治療が中心になります。
なお、低リスク~超高リスクでは、薬物療法の「内分泌療法」のみを行うこともあります。転移があるがんに対しては「内分泌療法」や「細胞障害性抗がん薬による治療」などを検討します。
担当医から複数の治療法を提案されることもあります。治療を選ぶにあたって分からないことは、まず担当医にしっかり確認することが大切です。
根治的な治療は、「手術」と「放射線治療」ですが、前立腺がんの場合、それぞれに複数の治療方法があり、いずれにもメリット・デメリットがあります。2つ以上の治療を同時に行う場合(併用療法)を含め、他の治療法についても同様です。以下は、複数の治療を比較・検討する際に確認しておきたい項目です。
- 治療成績、治療実績
- 治療期間、入院期間、通院回数
- 治療にかかる費用
- 痛み
- 回復の見込み(仕事や生活への影響など)
- 合併症・副作用のリスクと対処方法(性機能障害、排尿障害など)
- 治療後のリハビリテーション
- ほかに選択できる治療の有無
前立腺がんの治療は選択肢が増え、自分で治療を選ぶことが多くなっています。それぞれの治療のメリット・デメリットは理解できるまで何度でも確認しましょう。ご自身の生活状況や優先したいことなどもよく考え、納得して治療を決めることが重要です。悩みや困りごとについては、「がん相談支援センター」に相談することもできます。
妊孕性温存について
がんの治療が、生殖能力に影響することがあります。将来子どもをもつことを希望している場合には、妊孕性(子どもをつくる力)を温存することが可能か、治療開始前に担当医に相談してみましょう。治療が始まってからでは、妊孕性の温存が難しいことがあります。
詳しくは関連情報の「妊孕性(にんようせい)」をご参照ください。
2.監視療法
前立腺がんには、早期に見つかり、症状のないまま経過して最終的に死亡の原因とならない、「おとなしいがん」が存在することが分かっています。そのため、すぐに治療を始める必要がないと判断されるがんに対し、あえて治療は行わずに経過を観察していくのが監視療法です。過剰な治療を行わないことで、治療に伴う排尿障害や性機能障害などの合併症やQOL(生活の質)の低下を避けることができます。経過観察中は定期的にPSA検査や生検などを実施し、その中で、病状悪化の兆しがみられた場合は、治療の開始を検討します。
監視療法では、直腸診を6カ月ごとに行い、PSA値を初めの2年は3カ月ごと、以降は6カ月ごとに測定して、その上昇率を確認します。PSA値が倍になる時間(PSA倍加時間)が10年以上で、生検(再生検)で問題がないと考えられる場合など、一定の基準を満たす場合は、経過観察を続けます。生検は1、4、7、10年目に行い、以降は5年ごとに行います。生検前にMRI検査を行うこともあります。
監視療法はT2以下、グリーソンスコアが7以下でPSA値とPSA密度が一定の基準を満たす場合に適していますが、監視療法を行うかどうか、監視療法を続けるかどうかは本人の希望とその他の条件を含めて総合的に判断します。
3.フォーカルセラピー(Focal therapy)
前立腺がんのフォーカルセラピーは、「前立腺がん局所療法」などとも呼ばれ、監視療法と手術などの根治的治療の中間に位置する治療です。正常組織を可能な限り残しながら、治療と身体機能温存によるQOL(生活の質)の維持の両立を目的として行います。低リスク~中間リスクの、前立腺の一部に限局するがんが対象で、MRI画像でがんが確認できる場合に治療の選択肢となることがあります。
フォーカルセラピーにはさまざまな手法がありますが、2024年5月時点で保険適用されているものは「永久挿入密封小線源療法」に限られます。先進医療で「高密度焦点式超音波療法(HIFU)」、医師主導治験で「凍結療法」、臨床試験で「マイクロ波凝固療法」が行われており、保険適用を目指した臨床試験が進んでいます。
ただし、さまざまな治療があり、また治療後の効果判定の基準が確立していないため、有効性や安全性の評価が難しいのが現状です。担当医とよく相談して治療方法を決めていくことが重要です。
4.手術(外科治療)
手術では、前立腺と精のうを摘出し、その後、膀胱と尿道をつなぎ合わせる前立腺全摘除術を行います。このとき同時に前立腺の周囲のリンパ節も取り除くことがあります(リンパ節郭清)。手術はがんが前立腺内にとどまっていて、健康状態などから余命が10年以上と判断される場合に最も推奨されますが、前立腺の被膜を越えてがんが広がっている場合でも対象となります。
手術の方法には、開腹手術、腹腔鏡手術(腹腔鏡下手術)、ロボット手術がありますが、近年はロボット手術が増えてきています。
1)開腹手術(恥骨後式前立腺全摘除術)
開腹手術は、全身麻酔と硬膜外麻酔を併用しながら、下腹部を縦に切開して行う手術です。
2)腹腔鏡手術(腹腔鏡下前立腺全摘除術)
腹腔鏡手術は、下腹部に5~12mm程度の小さな穴を2~6カ所程度開けて、そこから専用のカメラや器具などを入れ、炭酸ガスで腹部をふくらませて行う手術です。開腹手術に比べて出血量が少なく創が小さいため、体への負担が小さく、術後の回復が早いといわれています。
3)ロボット手術(ロボット支援前立腺全摘除術)
ロボット手術は、下腹部に8~12mm程度の小さな穴を5~6カ所程度開けて、そこから精密なカメラや鉗子をもつ手術用ロボットを入れ、遠隔操作で行う手術です。拡大画面を見ながら精密な手術ができます。ロボット手術は、開腹手術や腹腔鏡手術と比べて、がんの取り残しや再発の割合に差はみられませんが、開腹手術よりも出血量が少なく入院期間が短い、腹腔鏡手術よりも精密な手術ができるなどのメリットがあるといわれています。
4)術後合併症
手術後の主な合併症には、尿失禁、性機能障害、鼠径ヘルニアがあります。
(1)尿失禁
前立腺と尿の排出を調節する尿道括約筋が近接しているため、がんの浸潤の程度などによっては、手術で尿道括約筋に障害が起こり、手術直後は、尿道の締まりが悪くなって、咳をしたときなどに尿がもれることがあります。これを防ぐために、できる限り神経や尿道括約筋を温存しますが、完全に防ぐのは困難です。尿失禁は多くの場合、手術後数カ月間続きますが、半年ほどで生活に支障ない程度に回復します。ただし、完全に治すことが難しい場合もあります。
尿失禁の治療やリハビリテーションについては、関連情報「前立腺がん 治療 9.合併症に対する治療 1)尿失禁の治療」「前立腺がん 治療 8.リハビリテーション」をご覧ください。
(2)性機能障害
手術直後は、ほぼ確実に勃起障害が起こります。神経温存の程度、年齢、術前の勃起能などで異なりますが、勃起障害が完全に回復するのは難しいことが多いとされています。ただし、神経を温存した手術後に起こる勃起障害に対しては、飲み薬による治療が有効な場合があります。
また、精のうを摘出し精管を切断するため、手術後は射精ができなくなります。ただし、精液は出なくても、射精の感覚は残ることがあります。
性機能障害の治療については、関連情報「前立腺がん 治療 9.合併症に対する治療 2)性機能障害の治療」をご覧ください。
(3)鼠径ヘルニア
手術後に鼠径ヘルニアが起こることがあります。鼠径ヘルニアは、腸などの内臓が鼠径部(足の付け根)から皮膚の内側まで飛び出してしまう病気で、多くの場合、足の付け根周辺の下腹部がふくれてきます(あおむけになったり押したりするとふくらみが戻る)。下腹部の違和感や痛み、陰のうの肥大などの症状が出ることもあります。鼠径ヘルニアは手術後2~3年のうちに起こることが多いとされています。
鼠経ヘルニアの治療については、関連情報「前立腺がん 治療 9.合併症に対する治療 3)鼠経ヘルニアの治療」をご覧ください。
5.放射線治療
放射線治療は、高エネルギーのX線や電子線を照射してがん細胞を壊し、がんを小さくする治療法です。大きく分けて外照射療法と組織内照射療法があります。それぞれにさまざまな方法があり、治療期間や副作用のあらわれ方などに特徴があります。
悪性度が比較的高い中間リスクのがんや高リスクのがんでは、放射線治療と同時あるいはその前後に内分泌療法(ホルモン療法)を行うことがあります。
1)外照射療法
外照射療法は、体の外から前立腺に放射線を照射する方法です。近年は、強度変調放射線治療(IMRT)と呼ばれる方法が用いられるようになり、コンピューターで厳密に照射範囲を制御することで、周囲の臓器(直腸や膀胱)への照射量を減らすことができるようになってきました。一般に、前立腺がんの治療に必要な線量を照射するには、1日1回、週5回で7~8週間前後を要しますが、最近では1回あたりの放射線量を増やして治療期間を短縮する寡分割照射も行われています。
また、定位放射線治療と呼ばれるいろいろな方向からターゲットに線量を集中する方法もあり、多くの場合5回程度の短期間で治療することができます。
このほかに、粒子線を用いた粒子線治療(陽子線、重粒子線)があります。X線は体に照射すると、体の表面近くで線量が最大になりますが、粒子線では、がんのあるような体の深いところで線量が最大になる性質があり、これをうまく調整することでがんに効率よく線量を集中することができます。国内で粒子線治療が可能な施設は2024年5月時点で、陽子線、重粒子線合わせて26カ所あります。
外照射療法の副作用
外照射療法の主な副作用は、急性期のもの(3カ月以内に生じるもの)とそれ以降に生じる晩期のものに分けられます。急性期の副作用は、頻尿、排尿・排便時の痛みが一般的です。晩期の副作用は排便時の出血や血尿、勃起障害などがあります。晩期に起こる副作用の治癒には数年かかることがありますが、頻度は高くなく、重いものはまれです。
2)組織内照射療法
組織内照射療法は、小さな筒状の容器に放射線を出す物質を密封したもの(放射線源)を前立腺の中に入れて、体内から照射する方法です。がん組織のすぐ近くに放射線源があるため位置がずれにくく、高い線量を照射することができます。悪性度が比較的高い中間リスクのがんや高リスクのがんに対しては、外照射療法を併用することもあります。
ただし、前立腺肥大症で前立腺を削り取る手術を受けた人は組織内照射療法を行うことはできません。また、前立腺が大きすぎる場合は、その一部が恥骨の後ろに隠れてしまうため、線源を埋め込むことができないことがあります。この場合は、前立腺を小さくするために、先に内分泌療法(ホルモン療法)を行うこともあります。
組織内照射療法で主なものは、放射線源を永久的に埋め込む方法(永久挿入密封小線源療法[LDR:low dose rate brachytherapy])と一時的に埋め込む方法(高線量率組織内照射法[HDR:high dose rate brachytherapy])です。
永久挿入密封小線源療法では麻酔をかけて、超音波で確認しながら、専用の機械で会陰(陰のうと肛門の間)から前立腺に線源を埋め込みます。治療は半日で終了しますが、手術後最低1晩は入院が必要です。通常は周囲の人に影響することはありませんが、線源を埋め込んでから約半年間は、乳幼児をひざの上などで抱いたり、妊婦と長時間接触したりするのは避けます。埋め込まれた放射性物質は、1年程度で線量が最初の1%近くまで減少するため取り出す必要はありません。体の中に放射線源は残っていますが、すでに周囲の人への影響はほとんどありません。
永久挿入密封小線源療法と外照射療法に内分泌療法を組み合わせた治療(トリモダリティ療法)は、外照射療法に内分泌療法を組み合わせた治療よりも優れているという報告がありますが、一方で、線量が高くなることにより副作用が多いという報告もあります。治療方法については担当医とよく相談して決めましょう。
高線量率組織内照射法は、一時的に前立腺に細い管を刺し、その管に線源を挿入して照射します。施設によって異なりますが、数回に分けて治療することが多く、管が刺さっている間は安静が必要になります。
組織内照射療法の副作用
外照射療法では排便に関する副作用が多いのに対して、組織内照射療法では排尿に関するものが多いという特徴があります。治療後3カ月くらいの間は徐々に排尿困難感や頻尿が進みます。それから1年程度をかけて、徐々に排尿の副作用は低減していきます。尿失禁が起こることはまれです。
また、年齢にもよりますが、手術(神経を温存した前立腺全摘除術)や外照射療法と同じ程度で勃起障害が起こります。精液の量も減少します。勃起障害の治療については、関連情報「前立腺がん 治療 9.合併症に対する治療 2)性機能障害の治療」をご覧ください。
6.薬物療法
前立腺がんに対する主な薬物療法には、内分泌療法(ホルモン療法)と細胞障害性抗がん薬を用いた治療があります。内分泌療法では、ホルモンの分泌や働きを阻害し、ホルモンを利用して増殖するタイプのがんを攻撃するホルモン療法薬を使います。細胞障害性抗がん薬は、細胞が増殖する仕組みに着目して、その一部を邪魔することでがん細胞を攻撃する薬です。
なお、病状や治療の状況によって遺伝子検査が行われることがあり、その結果によっては、分子標的薬や免疫チェックポイント阻害薬による治療を行うこともあります。
1)内分泌療法(ホルモン療法)
前立腺がんには、精巣や副腎から分泌されるアンドロゲン(男性ホルモン)の作用で病気が進行する性質があります。内分泌療法は、アンドロゲンの分泌や働きを妨げる薬によって前立腺がんの勢いを抑える治療です。内分泌療法は手術や放射線治療を行うことが難しい場合や、がんがほかの臓器に転移した場合などに行います。転移とは、がん細胞がリンパ液や血液の流れなどに乗って別の臓器に移動し、そこで成長することをいいます。前立腺がんは骨、リンパ節への転移が多く、肺や肝臓に転移することもあります。また、内分泌療法は放射線治療の前後、または同時に行うこともあります。
内分泌療法はLH-RH(黄体形成ホルモン放出ホルモン)アゴニストやLH-RHアンタゴニストを用いたアンドロゲン遮断療法を基本とし、リスク分類や治療歴などに応じて抗アンドロゲン薬や新規アンドロゲン受容体シグナル阻害薬(ARSI)などを使用します(表4)。
近年は、従来の抗アンドロゲン薬よりもアンドロゲン受容体の働きをより強く抑制する新規アンドロゲン受容体シグナル阻害薬(ARSI)が複数登場し、治療の選択肢が広がるとともに早い段階での使用が注目されています(後述)。
再燃と去勢抵抗性前立腺がん
内分泌療法は、長く続けていると治療の効果が弱まり、アンドロゲンが体内にほとんど存在しない状態(去勢状態)であるにもかかわらず、落ち着いていた病状がぶり返す「再燃」が生じます。再燃した場合は女性ホルモン薬や副腎皮質ホルモン薬などが使用されることがありますが、これらも同様に、次第に効果が弱くなります。内分泌療法は有効な治療法ですが、この治療のみで前立腺がんを治癒させることは困難と考えられています。
内分泌療法の効果が弱いと診断されたがんを「去勢抵抗性前立腺がん」といいます。去勢抵抗性前立腺がんに対しては、治療歴や感受性の状況などに応じて、新規アンドロゲン受容体シグナル阻害薬(ARSI)、細胞障害性抗がん薬などの薬剤を単独あるいは組み合わせて用います。再燃した場合の治療については、関連情報の「前立腺がん 治療 10.再発した場合の治療」もご覧ください。
新規アンドロゲン受容体シグナル阻害薬(ARSI)
新規アンドロゲン受容体シグナル阻害薬(ARSI)は、アンドロゲンシグナル伝達経路を遮断することで強い治療効果を発揮するタイプの薬剤です。去勢抵抗性前立腺がん(転移性去勢抵抗性前立腺がん、非転移性去勢抵抗性前立腺がん)に加えて、初発の転移性去勢感受性前立腺がん(内分泌療法に感受性があり、転移しているがん)に対する有効性が認められています。近年は初回治療から使用することもあります。
内分泌療法の副作用
内分泌療法の副作用には、ホットフラッシュ(のぼせ、ほてり、急な発汗)、性機能障害、乳房の症状、骨に対する影響、疲労感などがあります。性機能障害では、勃起障害や性欲の低下が起こります。治療によってアンドロゲンが低下し、相対的に女性ホルモン(もともと男性にも存在します)が多い状態になるため、乳房が大きくなったり(女性化乳房)、乳頭に痛みを感じたりすることもあります。骨に対する影響としては、骨密度の低下や骨折リスクの増加があります。
症状は一過性で、徐々に慣れてくることが多いですが、副作用が強い場合は、薬の種類を変更したり、治療を中止したりすることがあります。特に気を付けるべき症状は何かなど、治療が始まる前に担当医によく確認しておくことが大切です。また、副作用と思われる症状があらわれたときには、すぐに担当医に伝えましょう。
| 分類 | 投与方法 | 効能・使用方法など |
|---|---|---|
| 黄体形成ホルモン放出ホルモン(LH-RH)受容体作動薬 | ||
| LH-RHアゴニスト | 皮下注射 | LH-RHと似た構造をもつ薬剤で、下垂体の LH-RH受容体に結合して作用します。 その結果、アンドロゲンの一種であるテストステロンの産生を低下させます。 1カ月、3カ月あるいは6カ月に一度外来で注射します。 投与初期に一過性のテストステロン値上昇(フレアアップ現象)が起こることがあります。 |
| LH-RH受容体遮断薬 | ||
| LH-RHアンタゴニスト | 皮下注射 | LH-RHの作用を遮断する薬剤で、下垂体のLH-RH受容体を直接的に阻害します。 その結果、テストステロンの産生を低下させます。 即効性があり、フレアアップ現象を回避できます。 |
| 抗アンドロゲン薬 | ||
| ステロイド性 抗アンドロゲン薬 |
経口 | アンドロゲンの働きを抑えるステロイド性の薬剤です。 抗アンドロゲン薬は副腎から分泌されるアンドロゲンの働きも遮断します。 |
| 非ステロイド性 抗アンドロゲン薬 |
経口 | アンドロゲンの働きを抑える非ステロイド性の薬剤です。 LH-RHアゴニストや LH-RHアンタゴニストと併用することで、 治療成績の向上が期待できます(CAB療法)。 |
| 新規アンドロゲン受容体シグナル阻害薬(ARSI) | ||
| 第二世代非ステロイド性 抗アンドロゲン薬 |
経口 | アンドロゲン受容体を阻害してシグナル伝達を抑制することにより、 強い治療効果を発揮します。 |
| アンドロゲン合成阻害薬 (CYP17阻害薬) |
経口 | アンドロゲン合成酵素CYP17を阻害することにより、 アンドロゲン合成を阻害します。 副腎皮質ホルモン薬と併用します。 |
| エストロゲン(女性ホルモン) | ||
| エストロゲン薬 (エストロゲン製剤) |
経口 | ほかの内分泌療法薬の効果がない場合に用いることがあります。 |
2)細胞障害性抗がん薬による治療/その他の治療
内分泌療法が効きにくい場合や転移がみられる場合は、別の治療方法を検討することがあります。
細胞障害性抗がん薬による治療
細胞障害性抗がん薬を用いた治療は、がん細胞を消滅させたり小さくしたりすることを目的として行います。従来は、転移性去勢抵抗性前立腺がん(転移があり内分泌療法の効果がなくなったがん)に対して使用していましたが、近年は初発の転移性去勢感受性前立腺がん(内分泌療法に感受性があり、転移しているがん)に対しても使用することがあります。
その他の治療
骨転移を伴うときは、骨転移の進行を抑える薬(骨修飾薬)を用いることがあります。痛みが強い場合は、鎮痛薬を用いて痛みを和らげる治療を行い、痛みの強さに応じて医療用麻薬も使用します。なお、痛みが一部の範囲に限られているときは、放射線治療の外照射療法が効果的とされます。外照射療法は骨折予防のために行う場合もあります。
内分泌療法が効きにくいときは、病巣が骨転移のみであれば放射性医薬品(塩化ラジウム223)による内用療法を行うこともあります。この治療では、静脈注射したラジウムが骨転移部位に集積し、そこでアルファ線を放出してがんに効果をもたらすとされています。
内分泌療法が効きにくい「転移性去勢抵抗性前立腺がん」では、ゲノム診断(前立腺がんへの関与が指摘されているBRCA1、BRCA2などの遺伝子の変異)に基づき、分子標的薬や免疫チェックポイント阻害薬による治療を行うこともあります。遺伝子の検査には、特定の遺伝子の変異や特徴だけを調べる検査(がん遺伝子検査)と、複数の遺伝子の変異や特徴を一度に調べる検査(がん遺伝子パネル検査)の2種類があります。詳しくは担当医にご確認ください。
細胞障害性抗がん薬による治療/その他の治療の副作用
副作用は使用する薬剤ごとに異なり、その程度も個人差があります。最近では副作用を予防する薬なども開発され、特に吐き気や嘔吐は、予防できるようになってきました。
しかし、副作用の種類や程度によっては、治療の継続が難しくなることもあります。自分が受ける薬物療法について、いつどんな副作用が起こりやすいか、どう対応したらよいか、特に気を付けるべき症状は何かなど、治療が始まる前に担当医によく確認しておきましょう。また、副作用と思われる症状がみられたときには、すぐに担当医に伝えましょう。
7.緩和ケア/支持療法
がんになると、体や治療のことだけではなく、仕事のことや、将来への不安などのつらさも経験するといわれています。
緩和ケア/支持療法とは、がんに伴う心と体、社会的なつらさを和らげたり、がんそのものによる症状やがんの治療に伴う副作用・合併症・後遺症を軽くしたりするために行われる予防、治療およびケアのことです。
決して終末期だけのものではなく、がんと診断されたときから始まります。つらさを感じるときには、がんの治療とともに、いつでも受けることができます。がんやがん治療に伴うつらさや、それ以外の悩みについても、医療者やがん相談支援センターなどに相談することも大切です。
なお、がんやがんの治療によって外見が変化することがあります。支持療法の中でも、外見の変化によって起こるさまざまな苦痛を軽減するための支援として行われているのが、「アピアランス(外見)ケア」です。外見が変化することによる悩みや心配についても、医療者やがん相談支援センターに相談してください。
8.リハビリテーション
リハビリテーションは、がんやがんの治療による体への影響に対する回復力を高め、残っている体の能力を維持・向上させるために行います。また、緩和ケアの一環として、心と体のさまざまなつらさに対処する目的でも行われます。
一般的に、治療中や治療終了後は体を動かす機会が減り、身体機能が低下します。前立腺がんの治療中に運動を行うことで生活の質が保たれ、もとの生活により近い生活を送ることができるようになります。そのため、治療内容に関わらず、運動を行うことが推奨されています。
尿失禁に対するリハビリテーション
尿失禁を改善するためには、尿道周囲の筋肉(骨盤底筋)を鍛える骨盤底筋体操が効果的といわれています。骨盤底筋体操は治療後だけでなく、手術が決定したときから始めることが推奨されています。骨盤底筋体操は、あおむけ(図5)、四つんばいなど(図6)の体勢をとり、意識して肛門をキュッと締め、5つ数えて緩めるという動作を繰り返します。1セット10~20回程度で1日4セットを目安に行います。これ以外にも、排尿を途中で止めたりする訓練も行っていきます。また、積極的に散歩などの活動をすることで、骨盤底筋の強化につながります。
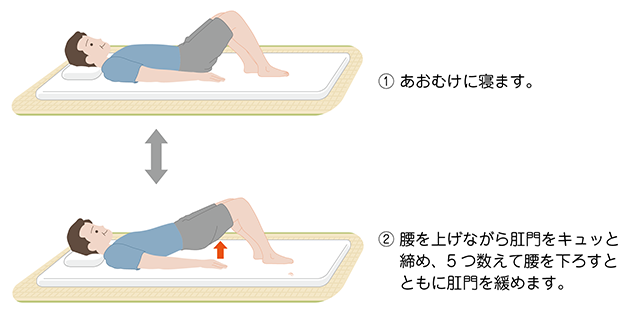
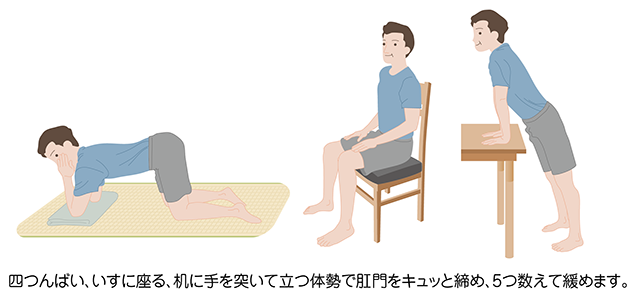
9.合併症に対する治療
1)尿失禁の治療
尿失禁を改善するには、骨盤底筋体操が効果的といわれています。必要に応じて、膀胱の筋肉の働きを安定させ、尿道括約筋の機能を高める薬が処方されます。尿失禁が改善されない場合は、手動で排尿を制御できる人工尿道括約筋を埋め込む手術を行うことがあります。これらは保険適用となっています。
2)性機能障害の治療
性機能障害とは、性欲、勃起、性交、オーガズム(絶頂)の中で1つ以上が欠けるか、もしくは不十分なものといわれています。手術や放射線治療で性機能を調節するための重要な神経や血管が損傷されると、性機能障害が起こります。治療後に起こりやすいものは、勃起障害、射精障害、性欲減退などです。治療中はこれらの機能を温存するために、神経をできる限り傷つけないよう細心の注意を払いますが、がんを残さず取りきることを優先するために神経の温存が難しい場合もあります。
(1)勃起障害
勃起障害とは、性交時に有効な勃起が起こらない状態のことをいいます。
勃起障害の検査
最初に問診で症状を聞き、個々の状況に合わせて、血液検査、尿検査、勃起を引き起こす注射による検査、夜間の勃起状態を調べる機械(リジスキャンプラスなど)を用いた検査などを行います。正常な男性では生理的現象によって睡眠のREM期(夢を見ている浅い眠りの状態)に一致して勃起が起こりますが、夜間に自然な勃起がない場合は、勃起に関与する陰茎組織、神経、血管などの障害が考えられます。
勃起障害の治療
検査結果により、治療方針を決めていきます。治療法には次のようなものがあります。
・精神療法
多くの男性は勃起障害によって落ち込み、悩みます。精神療法は「言葉のやりとり」によって行う治療です。担当医とよく話し合いながら進めますが、できるだけパートナーとともに治療を受けるのが望ましいとされています。一緒に心理的な問題を解決していくことで、より高い治療効果が期待できます。
・薬物療法
国内では、前立腺全摘除術後・放射線治療後の勃起障害を3種類のホスホジエステラーゼ5阻害薬で治療しています。これらの薬は性的刺激による勃起を促進する働きがありますが、長期内分泌療法後では性欲が低下し薬の効果も低下します。副作用は頭痛、ほてりなどがありますが、いずれも軽度で一過性です。なお、血管を広げる硝酸剤やニトログリセリンを服用している方は、使用することができません。心血管疾患や脳梗塞の既往歴がある方なども使用できない場合があります。
また、インターネットなどで偽の薬が多く出回っており、健康被害の事例も出ています。最近ではジェネリック医薬品があり、初診から郵送で薬の購入ができるオンライン診療も始まったため、個人輸入や海外通販を利用するメリットはほとんどなくなっています。必ず、正しい方法で入手し、担当医に相談して使用しましょう。
・陰圧式勃起補助具による治療
陰圧式勃起補助具は、陰茎に陰圧をかけて、陰茎の根本にゴムバンドを巻き、疑似勃起状態を起こす器具です。この器具は多くの場合に有効ですが、満足度にばらつきがあります。厚生労働省の認可を受けている陰圧式勃起補助具として、VCD式カンキなどがありますが、保険適用はありません。
(2)射精障害
前立腺がんの手術では、精管が切断されるため、手術後は射精をすることができません。ただし、精液は出なくても、射精の感覚は残ることがあります。また、まったく妊娠が不可能なわけではなく、事前に精子を採取して配偶者間で人工授精を行う、もしくは手術後に精巣内から精子を採取して配偶者間で体外受精をする方法などがあります。
3)鼠径ヘルニアの治療
前立腺がんの手術が原因で発症した鼠径ヘルニアは、自然に治ることはありません。経過観察を行いますが、放置するとまれに腸などが出口付近で締め付けられる嵌頓と呼ばれる状態となるため、手術を行うこともあります。根治が可能な治療は手術のみとなっており、症状に気が付いたら早めに担当医に相談することが大切です。
10.再発した場合の治療
再発とは、治療によって見かけ上なくなったことが確認されたがんが、再びあらわれることです。原発巣のあった場所やその近くに、がんが再びあらわれることだけでなく、別の臓器で「転移」として見つかることも含めて再発といいます。
一般的には症状や画像検査から再発が発見されることはまれで、PSA値の上昇から発見されます。再発した場合の治療方法は、前にどのような治療を受けたかによって変わってきます。痛みなどの症状があるときには、症状を緩和する治療も行います。
1)手術のみを受けた場合
一般的に、2~4週あけて測定したPSA値が2回連続して0.2ng/mLを超えた場合、再発の疑いがあると考えられ、救済療法(再発した際に行う治療)として放射線治療や内分泌療法(ホルモン療法)を検討します。救済療法として放射線治療は有効な選択肢であり、PSA値0.5ng/mL未満のできるだけ低値の段階で開始することが望ましいとされています。
また、PSAが倍の値に上昇するまでにかかった時間(倍加時間)が10カ月以内、またはグリーソンスコアが8~10などの放射線治療の効果を期待しにくい場合には、オプションとして内分泌療法を検討することもあります。高リスクでは、放射線治療と内分泌療法を併用することがあります。
2)放射線治療のみを受けた場合
根治的放射線治療後のPSA最低値から2.0ng/mL以上の上昇がみられると、再発の疑いがあると考えられ、それぞれの状況に合わせて経過観察や内分泌療法などを検討します。
3)内分泌療法を受けた場合
内分泌療法によって、がんの進行が抑えられていたものが、再びPSA値が上昇した場合、あるいは臨床的な再発の症状(局所再発や遠隔転移)がみられた場合を再燃といいます。
再燃した場合には、内分泌療法の薬を変更したり、細胞障害性抗がん薬による治療を行ったりします。
PSA値は場合によって測定誤差(真の値と測定値の差)が出ることがあります。そのため経過観察を行う場合もあります。痛みなどの症状があるときには症状を緩和する治療も行います。
| 2024年07月30日 | 「前立腺癌診療ガイドライン 2023年版」「泌尿器科・病理・放射線科 前立腺癌取扱い規約 第5版」より、内容を更新しました。 |
| 2020年02月27日 | 「7.生存率」の参照先を「がん診療連携拠点病院等院内がん登録生存率集計」としました。 |
| 2019年07月24日 | 用語集へのリンクを追加しました。 |
| 2018年07月10日 | 「4.手術(外科治療)」に「(ダヴィンチ)」を追記し、平成30年度診療報酬改定に基づき「5.放射線治療」の内容の更新をしました。 |
| 2017年07月28日 | 「1.病期と治療の選択」の表1前立腺がんの病期分類を掲載しました。 |
| 2017年07月26日 | 「前立腺癌診療ガイドライン 2016年版」より、内容の更新をしました。4タブ形式に変更しました。 |
| 2016年02月12日 | 「2.治療成績」の5年相対生存率データを更新しました。 |
| 2014年11月18日 | 「1.臨床病期による治療選択」を更新しました。 |
| 2014年10月03日 | 「2.治療成績」の5年相対生存率データを更新しました。 |
| 2013年11月08日 | 内容を更新しました。タブ形式に変更しました。 |
| 2006年10月01日 | 内容を更新しました。 |
| 1996年10月16日 | 掲載しました。 |
前立腺がん 療養
1.経過観察
治療後は、定期的に通院して検査を受けます。経過観察は、病状にもよりますが、治療後2年間は3カ月ごと、それ以降2年間は6カ月ごと、その後は年1回程度受診します。再発や転移の早期発見、治療後の合併症・後遺症の早期発見、早期治療のため、必要に応じて診察、PSA検査、画像検査を行います。気になる症状がある場合には、早めに受診して担当医に相談しましょう。
2.日常生活を送る上で
規則正しい生活を送ることで、体調の維持や回復を図ることができます。禁煙すること、飲酒をひかえること、バランスのよい食事をとること、適度に運動することなどを日常的に心がけることが大切です。
症状や治療の状況により、日常生活の注意点は異なりますので、体調をみながら、担当医とよく相談して無理のない範囲で過ごしましょう。監視療法中は、基本的に日常生活上の制限はありません。
患者会や患者サロンなどでは、同じ病気や治療を受けた人など、似たような体験をもつ人から、生活などに関する情報を聞くことができます。患者会や患者サロンなどの情報は、がん相談支援センターにもお問い合わせください。
1)手術後の日常生活
基本的には食事や運動などの制限はありません。手術の合併症は主に尿失禁と性機能障害です。尿もれに対しては、尿もれ用パッドや必要に応じ紙おむつを使用します。尿かぶれを予防するために、こまめに尿もれ用パッドの交換、シャワーや入浴を行いましょう。リハビリテーションや合併症に対する治療については、関連情報「前立腺がん 治療 8.リハビリテーション」、「前立腺がん 治療 9.合併症に対する治療」をご覧ください。
2)放射線治療後の日常生活
基本的には食事や運動などの制限はありませんが、だるさ、食欲低下が起こることがあるため、無理せず過ごしましょう。排尿に関する症状は飲酒により悪化することがあり、症状に応じて禁酒したほうがよい場合もあります。治療後に照射された部位の炎症、頻尿、排便時の痛み、排便時の出血や血尿などが起こることがあります。治るまでには数カ月~数年かかる場合があります。症状がひどいときにはすぐに担当医へ相談しましょう。
3)薬物療法後の日常生活
基本的には食事や運動などの制限はありませんが、だるさ、食欲低下などさまざまな副作用が起こることがあります。
支持療法が進歩したため、薬物療法の副作用を予防したり、症状を緩和したりできるようになりました。このため、通院で薬物療法を行うことが増えています。
通院での薬物療法は、仕事や家事、育児、介護など、今までの日常生活を続けながら治療を受けることができますが、体調が悪くても、無理をしてしまうことがあります。日常生活を送っていたとしても、治療により万全の体調ではないことを忘れないようにしましょう。また、いつも医療者がそばにいるわけではないため、不安に感じることもあるかもしれません。予想される副作用やその時期、対処法について医師や看護師、薬剤師に事前に確認し、通院時には疑問点や不安点などを相談しながら治療を進めるとよいでしょう。
4)性生活について
性生活ががんの進行に大きな影響を与えることはありません。また、性交渉そのものによってパートナーに悪影響を与えることもありません。しかし、がんやがんの治療は、性機能そのものや、性に関わる気持ちに影響を与えることがあります。がんやがんの治療による性生活への影響や相談先などに関する情報は、関連情報の「がんやがんの治療による性生活への影響」をご覧ください。
治療中やその直後は必要に応じて、性交渉してもよいか、いつ再開できるか、避妊は必要かなど、体の状態をよく知る担当医に聞いてみましょう。治療によって性生活・妊娠へ与える影響はさまざまで、それらへの対処法も存在しています。将来子どもをもつことを希望される場合は治療前から担当医とよく相談しましょう。
家族やパートナーのことなど、男性としてのつらい気持ちや悩み、心配事が重なることは少なくありません。今の自分の気持ちを落ち着いて整理する、担当医や看護師などの医療者に伝える、自分と似た経験をした患者さんの話を患者会などで聞くといったことが役立つかもしれません。パートナーや家族と一緒に話し合ってみるのもよいでしょう。前向きな気持ちになれない日々が続くのも自然なことと捉えて、あまり否定的になりすぎないことも大切です。
以下の関連情報では、療養中に役立つ制度やサービスの情報を掲載しています。
| 2025年03月25日 | 内容を確認し、一部更新しました。 |
| 2024年07月30日 | 「前立腺癌診療ガイドライン 2023年版」「泌尿器科・病理・放射線科 前立腺癌取扱い規約 第5版」より、内容を更新しました。 |
| 2019年07月24日 | 用語集へのリンクを追加しました。 |
| 2017年07月26日 | 「前立腺癌診療ガイドライン 2016年版」より、内容の更新をしました。4タブ形式に変更しました。 |
| 2014年11月18日 | 掲載内容の更新が不要であることを確認しました。 |
| 2013年11月08日 | 内容を更新しました。タブ形式に変更しました。 |
| 2006年10月01日 | 内容を更新しました。 |
| 1996年10月16日 | 掲載しました。 |
前立腺がん 臨床試験
よりよい標準治療の確立を目指して、臨床試験による研究段階の医療が行われています。
現在行われている標準治療は、より多くの人によりよい治療を提供できるように、研究段階の医療による研究・開発の積み重ねでつくり上げられてきました。
前立腺がんの臨床試験を探す
国内で行われている前立腺がんの臨床試験が検索できます。
がんの臨床試験を探す チャットで検索
※入力ボックスに「前立腺がん」と入れて検索を始めてください。チャット形式で検索することができます。
がんの臨床試験を探す カテゴリで検索 前立腺がん
※国内で行われている前立腺がんの臨床試験の一覧が出ます。
臨床試験への参加を検討する際は、以下の点にご留意ください
- 臨床試験への参加を検討したい場合には、担当医にご相談ください。
- がんの種類や状態によっては、臨床試験が見つからないこともあります。また、見つかったとしても、必ず参加できるとは限りません。
前立腺がん 患者数(がん統計)
1.患者数
年に日本全国で前立腺がんと診断されたのは例(人)です。
2.生存率
がんの治療成績を示す指標の1つに、生存率があります。生存率とは、診断からある一定の期間経過した時点で生存している割合のことで、通常はパーセンテージ(%)で示します。がんの治療成績を表す指標としては、がんの診断から5年後の数値である5年生存率がよく使われます。
以下のページに、国立がん研究センターがん対策研究所がん登録センターが公表している院内がん登録から算出された前立腺がんの生存率を示します。
※生存率は過去のある期間にがんと診断された人のデータから算出しています。治療法の進歩などにより、近年の状況やこれから治療を受ける人には当てはまらない可能性があります。
※生存率の示し方にはいくつかあります。1つは「実測生存率」といい、死因に関係なくすべての死亡を計算に含めた生存率です。これに対して、がん以外の死因の与える影響ができるだけ少なくなるように補正したのが「相対生存率」です。相対生存率は、複数のがん種や集団間で比較することができるため、がんの治療成績を示す指標として主に使われてきました。また、近年では、より正確にがん以外の死因を除いて計算できる「純生存率(Net Survival;ネット・サバイバル)」が国際的にも採用されるようになってきています。
前立腺がん 予防・検診
1.発生要因
前立腺がんのリスクを高める要因として、前立腺がんの家族歴(家族や血縁者に前立腺がんにかかった人がいる)、高年齢が明らかにされています。その他にも肥満、食品(カルシウムの過剰摂取など)、喫煙などについて多くの研究が行われていますが、まだ明らかではありません。
※危険因子については、がん情報サービスの発生要因の記載方針に従って、主なものを記載することを原則としています。記載方針については関連情報をご覧ください。
2.予防とがん検診
1)予防
日本人を対象とした研究では、がん全般の予防には禁煙すること、飲酒をひかえること、バランスのよい食事をとること、活発に身体を動かすこと、適正な体形を維持すること、感染を予防することが有効であることが分かっています。
前立腺がん全般については、現在のところ、特有の予防法は確立されていません。
2)がん検診
がん検診の目的は、がんを早期発見し、適切な治療を行うことで、がんによる死亡を減少させることです。わが国では、厚生労働省の「がん予防重点健康教育およびがん検診実施のための指針(令和6年一部改正)」でがん検診の方法が定められています。
しかし、前立腺がんについては、現在は指針として定められているがん検診はありません。気になる症状がある場合には、医療機関を早めに受診することをお勧めします。なお、職場や市区町村の検診を受ける場合や、人間ドックなど任意でがん検診を受ける場合には、そのメリットとデメリットを理解した上で受けましょう。
なお、がん検診は、症状がない健康な人を対象に行われるものです。症状をもとに受診して行われる検査や、治療後の経過観察で行われる定期検査は、ここでいうがん検診とは異なります。
| 2025年03月25日 | 内容を確認し、一部更新しました。 |
| 2024年07月30日 | 内容を更新しました。 |
| 2021年02月24日 | 「5.患者数(がん統計)」を更新しました。 |
| 2019年07月24日 | 用語集へのリンクを追加しました。 |
| 2017年07月26日 | 「前立腺癌診療ガイドライン 2016年版」より、内容の更新をしました。4タブ形式に変更しました。 |
| 2014年11月18日 | 「4.疫学・統計」を更新しました。 |
| 2013年11月08日 | 内容を更新しました。タブ形式に変更しました。 |
| 2006年10月01日 | 内容を更新しました。 |
| 1996年10月16日 | 掲載しました。 |
前立腺がん 関連リンク・参考資料
1.前立腺がんの相談先・病院を探す
がん診療連携拠点病院・地域がん診療病院とは、専門的で質の高いがん医療を提供する病院として国が指定した病院です。これらの病院では、がんに関する相談窓口「がん相談支援センター」を設置しており、病院の探し方についても相談できます。
以下の「相談先・病院を探す」では、前立腺がんの診療を行うがん診療連携拠点病院などの病院やがん相談支援センターを探すことができます。また、診断や治療の実施状況や病院の種類などで絞り込んで検索することや、院内がん登録の件数などを確認することもできます。
2.参考資料
- 日本泌尿器科学会/日本病理学会/日本医学放射線学会編.泌尿器科・病理・放射線科 前立腺癌取扱い規約 第5版.2022年,メディカルレビュー社.
- 日本泌尿器科学会編.前立腺癌診療ガイドライン 2023年版.2023年,メディカルレビュー社.
- 日本がんリハビリテーション研究会編.がんのリハビリテーション診療ベストプラクティス 第2版.2020年,金原出版.
- 日本性機能学会/日本泌尿器科学会編.ED診療ガイドライン[第3版].2018年,リッチヒルメディカル.
作成協力
| 2024年07月30日 | 「前立腺癌診療ガイドライン 2023年版」「泌尿器科・病理・放射線科 前立腺癌取扱い規約 第5版」より、内容を更新しました。 |
| 2021年07月01日 | 「1.前立腺がんの相談先・病院を探す」を追加しました。 |
| 2021年02月24日 | 「5.患者数(がん統計)」を更新しました。 |
| 2019年07月24日 | 用語集へのリンクを追加しました。 |
| 2017年07月26日 | 「前立腺癌診療ガイドライン 2016年版」より、内容の更新をしました。4タブ形式に変更しました。 |
| 2014年11月18日 | 「4.疫学・統計」を更新しました。 |
| 2013年11月08日 | 内容を更新しました。タブ形式に変更しました。 |
| 2006年10月01日 | 内容を更新しました。 |
| 1996年10月16日 | 掲載しました。 |