子宮頸がんについて
1.子宮について
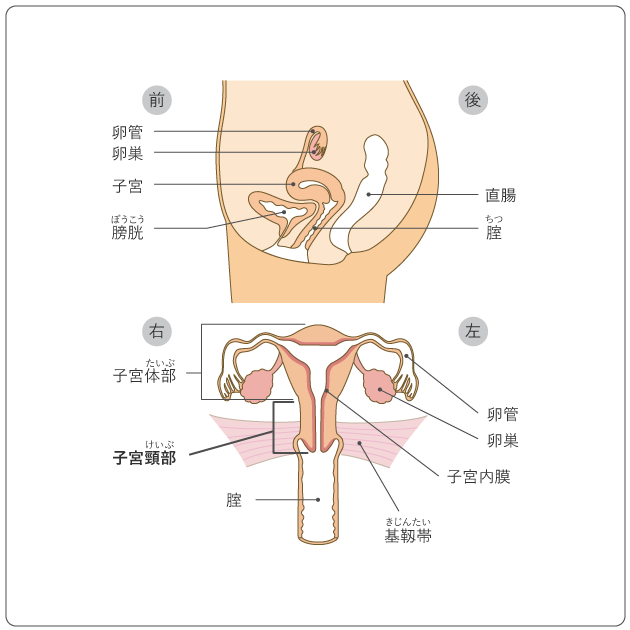
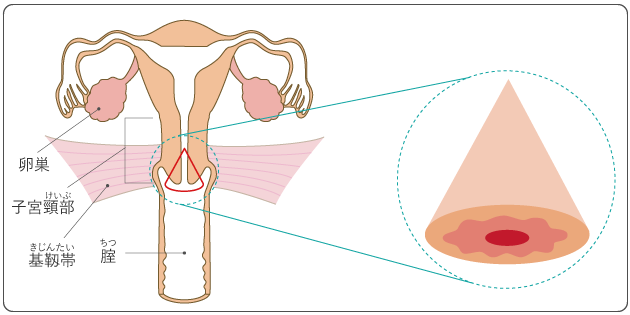
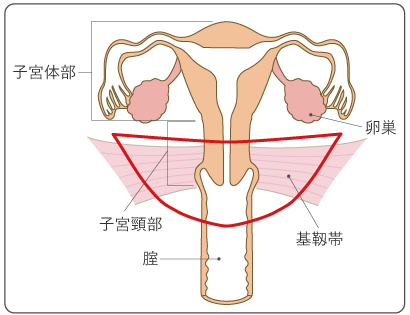
子宮は女性の骨盤内にある臓器で、大きさは成人女性で鶏の卵程度です。子宮は、上部の袋状の「子宮体部」と、子宮の入口にあたる「子宮頸部」に分けられます。子宮頸部は子宮体部と腟のあいだにあり、さらに、子宮体部に近い筒状の部分と、腟の中に突き出した部分とに分かれます。子宮頸部の周囲には基靱帯などの組織があり、子宮を支えています。また、子宮体部の左右からは卵管と呼ばれる管が伸びていて、子宮の左右にある卵巣から放出される卵の通り道になっています(図1)。
子宮は妊娠したときに胎児を育てる器官です。筋肉でできており、内側は子宮内膜と呼ばれる粘膜でおおわれています。子宮内膜は、卵巣から分泌されるエストロゲン(卵胞ホルモン)というホルモンの作用を受けると、受精卵の着床に備えて増殖して厚くなりますが、受精卵が着床しなければはがれおちます。これを月経といい、初経から閉経するまでのあいだ、およそ4週間に一度の周期で繰り返します。
2.子宮頸がんとは
子宮頸がんとは、子宮頸部にできるがんのことです。大部分の子宮頸がんは、CIN(子宮頸部上皮内腫瘍)やAIS(上皮内腺がん)という、がんになる前の状態を経てからがんになります。腟に近い側にできた場合には、婦人科での観察や検査がしやすいため発見されやすくなりますが、より奥の筒状の部分にできると、発見が難しいこともあります。また、早期に発見すれば比較的治療しやすく予後の良いがんですが、進行すると治療が難しいことから、早期発見が極めて重要です。
子宮頸がんは、進行すると骨盤の中のリンパ節に転移したり、子宮頸部の周りの組織に広がったり、子宮から離れた肺などの臓器に転移したりすることがあります。
なお、子宮体部にできるがんは「子宮体がん」とよばれ、子宮頸がんとは区別されます。子宮体がんについては、「子宮体がん(子宮内膜がん)」のページをご覧ください。
3.症状
がんになる前の状態であるCINやAISの時期には症状がなく、おりものや出血、痛みもありません。
子宮頸がんが進行すると、月経中でないときや性交時の出血、においを伴う濃い茶色や膿のようなおりもの、水っぽいおりものや粘液がたくさん出るなどの症状がみられることがあります。がんが子宮の外に広がると、多量の出血、骨盤や下腹部、腰の痛み、尿や便に血が混じる、下肢のむくみなどの症状が出ることもあります。少しでも気になる症状があるときには、ためらわずに婦人科を受診しましょう。
| 2023年02月28日 | 「子宮頸癌治療ガイドライン 2022年版」「子宮頸癌取扱い規約 臨床編 第4版」より内容を更新しました。 |
| 2019年10月10日 | 「子宮頸癌治療ガイドライン2017年版」「子宮頸癌取扱い規約病理編第4版(2017年)」より、内容の更新をするとともに、4タブ形式に変更しました。 |
| 2016年07月13日 | 「6.疫学・統計」を更新しました。 |
| 2013年08月13日 | 「6.疫学・統計」を更新しました。 |
| 2012年11月08日 | 内容を更新しました。タブ形式に変更しました。 |
| 2012年05月01日 | 内容を更新しました。 |
| 1996年04月01日 | 掲載しました。 |
子宮頸がん 検査
子宮頸がんの検査では、通常まず子宮頸部の細胞診を行います。その結果によっては、子宮頸がんの発生する危険性が高い種類のヒトパピローマウイルス(HPV:Human Papillomavirus)の感染を検査するハイリスクHPV検査を行うこともあります。CINやAIS、がんなどの疑いがある場合には、コルポスコープ(腟拡大鏡)下の組織診を行います。子宮頸がんと診断された場合には、内診・直腸診、超音波(エコー)検査、CT検査、MRI検査、PET検査を行って、子宮の周りや体全体にがんが広がっていないか確認します。また膀胱や直腸を内視鏡で観察し、浸潤の有無を確認することもあります。
1.細胞診
子宮頸部をブラシなどでこすって採取した細胞をガラス板の上に広げ、色素で染めて顕微鏡で観察する検査です。異常な細胞が見つかった場合は精密検査を行います。
2.コルポスコピー(腟拡大鏡診)・組織診
細胞診で異常があった場合には、コルポスコピー(コルポスコープ診、腟拡大鏡診)という検査を行います。コルポスコピーでは、コルポスコープと呼ばれる拡大鏡を使って子宮頸部を拡大して観察し、正常、異常、浸潤がん、評価不能などに分類します。そして、病変が疑われる部分の組織を採取し、組織診を行います。必要な場合には、子宮頸部を円錐状に切除する円錐切除術を行って、組織診を行うこともあります。
3.内診・直腸診
内診では、腟に指を入れ、もう片方の手は下腹部にあて、両方の手で挟みながら子宮や卵巣・卵管の位置や形、かたさなどを調べます。また、直腸診では、肛門から指をさし入れて、直腸やその周囲に異常がないかを調べます。これらの検査で、子宮や子宮頸部の周りの組織へのがんの広がりの程度を確認します。
4.超音波(エコー)検査
体の表面にあてたプローブ(探触子)から超音波を出し、臓器で反射した超音波の様子を画像にして観察する検査です。腟の中から超音波をあてて子宮や卵巣の状態を観察したり、おなかの上から超音波をあてて、別の臓器やリンパ節への転移がないかなどを調べたりします。
5.CT検査・MRI検査
CTはX線、MRIは強い磁場を使い、体の内部の断面の様子を画像にして調べる検査です。いずれも造影剤を使うことで、より詳しく調べることができます。治療前の子宮頸がんの広がりを調べたり、リンパ節や離れた臓器への転移がないかを調べたりするために使います。
6.PET検査
放射性フッ素を付加したブドウ糖液を注射し、がん細胞に取り込まれるブドウ糖の分布を撮影することで、がんの広がりを調べる検査です。超音波(エコー)検査、CT検査、MRI検査で診断が確定しなかった場合に、リンパ節や子宮以外の臓器への転移の有無、がんの再発の有無、治療の効果を調べるために使われることがあります。
7.膀胱鏡検査・直腸鏡検査
膀胱や直腸にがんが広がっている恐れがある場合に行う検査です。膀胱鏡検査では、膀胱の中にがんが広がっていないか、尿道から膀胱鏡を挿入して調べます。また、直腸鏡検査では、直腸の中にがんが広がっていないか、肛門から直腸鏡を挿入して調べます。
8.腫瘍マーカー検査
腫瘍マーカー検査は、がんの診断の補助や、診断後の経過や治療の効果を見ることを目的に行います。腫瘍マーカーとは、がんの種類によって特徴的に作られるタンパク質などの物質です。がん細胞やがん細胞に反応した細胞によって作られます。しかし、腫瘍マーカーの値の変化だけでは、がんの有無やがんが進行しているかどうかは確定できません。また、がんがあっても腫瘍マーカーの値が高くならないこともあります。
子宮頸がんでは、血液中のSCCやCA125、CEAなどを測定します。がんの有無やがんがある場所は、腫瘍マーカーの値だけでは確定できないため、組織診や画像検査など、その他の検査の結果も合わせて、医師が総合的に判断します。
細胞診、コルポスコピー、内診などの検査を受けるにあたって
細胞診やコルポスコピー、内診などの検査について何か気になることや分からないこと(検査が初めて、痛みを感じやすいなど)があれば、検査の前の問診で医師や看護師に伝えておきましょう。
検査中は、お腹のあたりにカーテンが引かれていることがほとんどですが、医師や看護師がそばにいます。強い痛みや違和感があるときには、我慢せずに伝えてください。
緊張したり不安になったりすることもあるかもしれませんが、より負担なく検査を受けられるよう、医師や看護師から声がかけられますので、それに合わせて深呼吸や、足の力を抜くなどするとよいでしょう。
| 2023年07月13日 | 「●細胞診、コルポスコピー、内診などの検査を受けるにあたって」を追加しました。 |
| 2023年02月28日 | 「子宮頸癌治療ガイドライン 2022年版」「子宮頸癌取扱い規約 臨床編 第4版」より内容を更新しました。 |
| 2019年10月10日 | 「子宮頸癌治療ガイドライン2017年版」「子宮頸癌取扱い規約病理編第4版(2017年)」より、内容の更新をするとともに、4タブ形式に変更しました。 |
| 2013年08月13日 | 病期の記述について「子宮頸癌取扱い規約(第3版)」より確認、更新しました。 |
| 2012年11月08日 | 内容を更新しました。タブ形式に変更しました。 |
| 2012年05月01日 | 内容を更新しました。 |
| 1996年04月01日 | 掲載しました。 |
子宮頸がん 治療
子宮頸がんの治療には、手術(外科治療)、放射線治療、薬物療法、緩和ケアがあります。
1.病期と治療の選択
治療は、がんの進行の程度を示す病期やがんの性質、体の状態などに基づいて検討します。子宮頸がんの治療を選択する際には、次のことを調べます。
1)病期(ステージ)
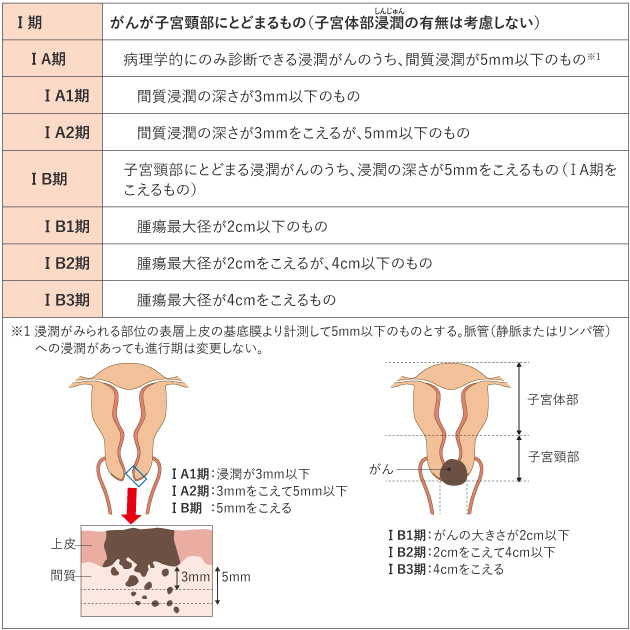
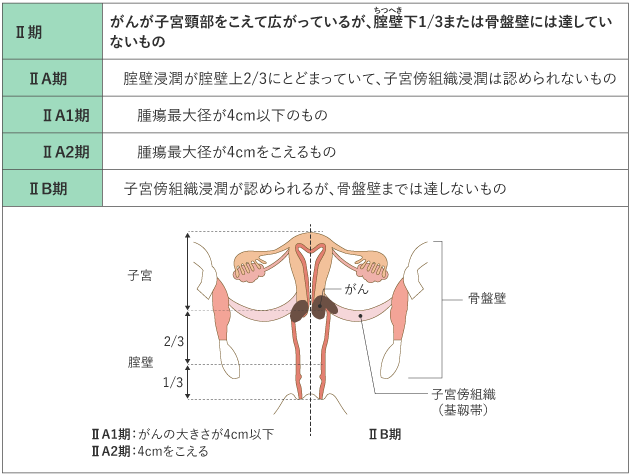
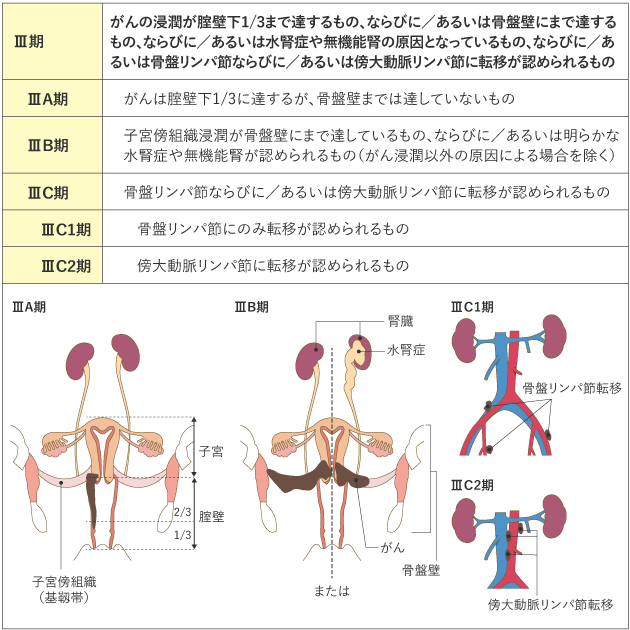
がんの進行の程度は、「病期(ステージ)」として分類します。病期は、ローマ数字を使って表記することが一般的です。子宮頸がんでは、治療開始前に病期を決定する進行期分類を用いていて、Ⅰ期〜Ⅳ期に分けられ、早期から進行するにつれて数字が大きくなります(表1)。
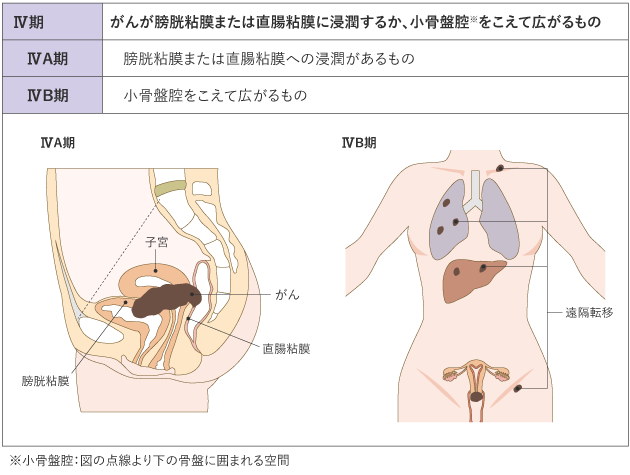
2)がんの種類(組織型)
子宮頸がんは、顕微鏡下でのがん組織の見え方によって、いくつかの組織型に分類されます。主な組織型としては、扁平上皮がんと腺がんがあげられます。扁平上皮がんが全体の8割程度、腺がんが2割程度を占めます。
扁平上皮がんには、 CIN(子宮頸部上皮内腫瘍)と呼ばれるがんになる前の状態が存在します。CINには3つの段階があり、CIN1、CIN2、CIN3と進みます。CIN3は以前「上皮内がん(CIS)」とされていた病変を含み、扁平上皮がんの前がん病変とされています。腺がんの前がん病変はAIS(上皮内腺がん)といいます。前がん病変(CIN3またはAIS)があることが分かった場合には、治療を行います。また、CIN1、CIN2の場合には、引き続き定期的に検査を行って進行していないか確かめます。
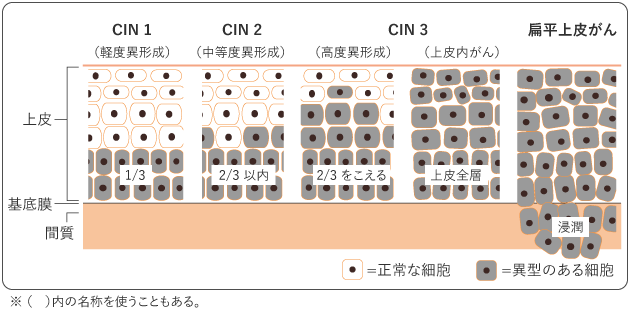
3)治療の選択
治療は、がんの進行の程度や組織型に応じた標準治療を基本として、本人の希望や生活環境、年齢を含めた体の状態などを総合的に検討し、担当医と話し合って決めていきます。
図3、図4は、子宮頸がんの標準治療を示したものです。担当医と治療方針について話し合うときの参考にしてください。前がん病変(CIN3またはAIS)やⅠA期の子宮頸がんでは、まず子宮頸部円錐切除術などで組織診を行い、その結果に基づいて治療方針を決めていくことが一般的です(図3)。ⅠB期やⅡ期では手術や放射線治療と、放射線治療と薬物療法を同時に行う同時化学放射線療法、Ⅲ期やⅣA期では同時化学放射線療法、ⅣB期では薬物療法がそれぞれ治療の中心となります(図4)。
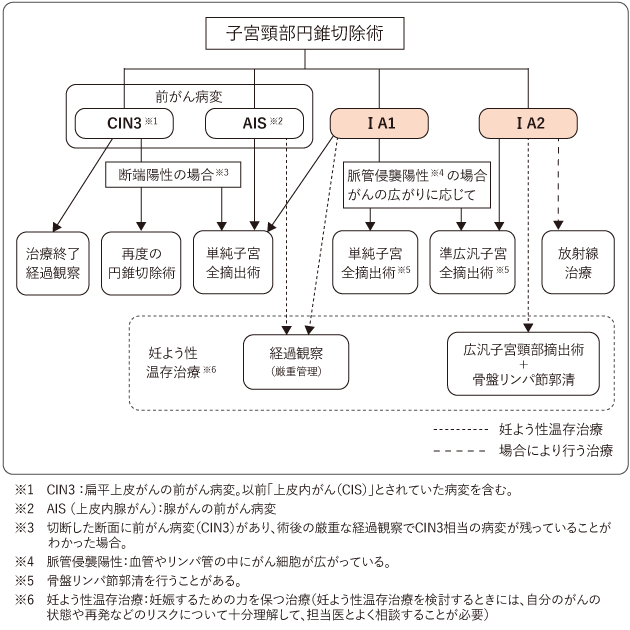
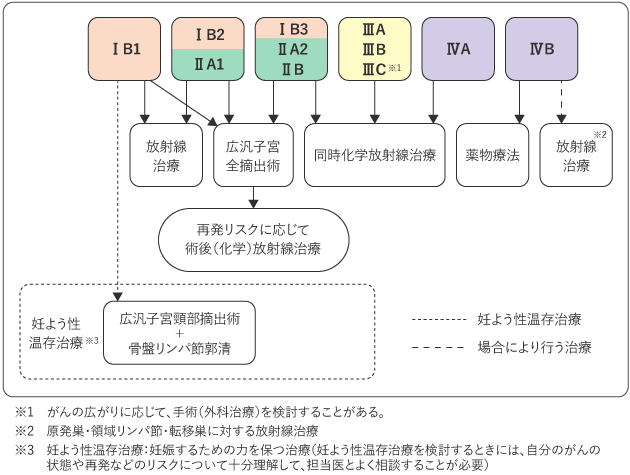
妊娠や出産について
子宮頸がんの治療は、妊娠や出産に影響を及ぼすことがあります。妊娠を希望する方で、子宮頸がんの治療を受ける場合には、将来の妊娠や出産に与える影響について、治療開始前に担当医に確認しましょう。
前がん病変からⅠB1期までの方で、将来子どもをもつことを希望している場合には、妊孕性を温存すること(妊娠するための力を保つこと)が選択肢となる場合があります。ただし、妊孕性温存治療では、将来の妊娠の可能性を残すため、通常であれば切除する部分を残すことになりますので、再発などのリスクを考慮しなければなりません。また、治療後に妊娠したときの流産・早産のリスクなどが高まるとされているほか、対応できる病院も限られています。妊孕性温存治療を検討するときには、自分のがんの状態や再発などのリスクについて十分理解した上で、自分の希望を伝えて、担当医とよく相談することが必要です。
2.手術(外科治療)
CIN3、AIS、およびⅠ~Ⅱ期の子宮頸がんに対する治療法です。がんの広がりに応じて、ⅢC期でも手術を検討することがあります。がんの広がりにより、子宮頸部の一部または子宮全部を切除します。卵巣と卵管は、年齢や病状に合わせて切除するかどうかを決めます。切り取った組織を顕微鏡で詳しく調べてがんの広がりを診断し、手術後の治療方針を決めます。
前がん病変に対する単純子宮全摘出術では、腹腔鏡下手術も広く行われています。子宮頸がんに対する腹腔鏡下手術も一部保険適用になっていますが、実施可能な病院は限られています。
1)手術の種類
(1)円錐切除術
子宮頸部の一部を円錐状に切除し(図5)、病理組織学的に病変の広がりを詳しく調べます。CIN3に対しては、病変を完全に取り切る治療として行います。子宮の多くの部分を残すことができますが、その後の妊娠や出産に影響が出る場合もあります。
(2)単純子宮全摘出術
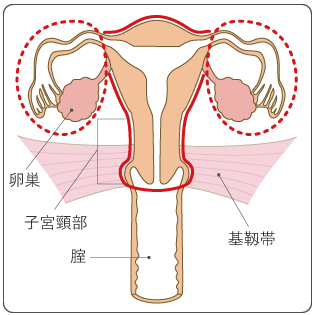
子宮頸部の周りの組織は取らずに、子宮だけを切除します(図6)。円錐切除を行い、切除した面にCIN3があった場合や、診断がAISまたはごく早期のがん(ⅠA1期)だった場合に行います。おなかを切り開いて切除する開腹手術、おなかを切らずに腟から切除する腟式手術、腹腔鏡下手術のいずれかで行います。子宮を摘出するため、妊娠することはできなくなりますが、性交渉は可能です。
(3)準広汎子宮全摘出術
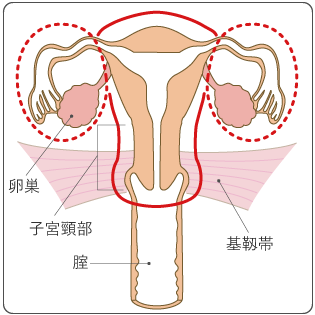
がんを取り残さないように、単純子宮全摘出術よりも少し広めに子宮を切除する方法です(図7)。子宮と一緒に、子宮を支えている基靱帯などの子宮頸部の周りの組織の一部と、腟の一部を切除します。膀胱の神経の大部分を温存することができるため、尿が出にくくなるといった術後の排尿のトラブルはほとんど起こりません。子宮を摘出するため、妊娠することはできなくなりますが、性交渉は可能です。
(4)広汎子宮全摘出術
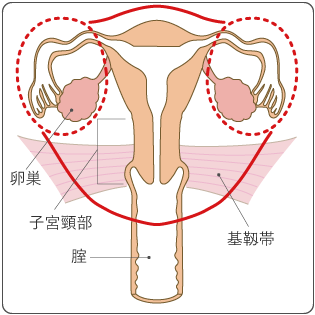
がんを完全に取り切るために、準広汎子宮全摘出術よりもさらに子宮を広く切除する方法です(図8)。子宮と一緒に、子宮の周りの組織や腟を大きく切除します。また、骨盤内のリンパ節も一緒に切除するリンパ節郭清を行います。がんを完全に取り切ることができる可能性は高くなりますが、リンパ浮腫、排尿のトラブル、性生活への影響などが起こることもあります。卵巣を切除するかどうかは、年齢や組織型、病期なども考慮して決めます。
(5)広汎子宮頸部摘出術
妊孕性を温存する(妊娠するための力を保つ)ために、子宮体部と卵巣を残し、それ以外は広汎子宮全摘出術と同じ範囲を切除します(図9)。通常であれば広汎子宮全摘出術が必要な病期の場合で、将来子どもをもつことを望んでいて、妊娠可能な年齢のときに検討します。主な手術方法として、おなかを切り開いて切除する開腹手術と、おなかを切らずに腟から切除する腟式手術があります。本来取るべき子宮体部と卵巣を残すため、ⅠA2期またはⅠB1期で明らかなリンパ節転移がないなどの一定の基準を満たしている必要があります。
2)手術後の合併症など
子宮頸がんの手術の合併症には、腸閉塞などがあります。
腸閉塞は、腸の炎症による部分的な癒着(本来はくっついていないところがくっついてしまうこと)などによって、腸管の通りが悪くなる状態のことをいいます。便やガスが出なくなり、おなかの痛みや吐き気、嘔吐などの症状が出ます。多くの場合、食事や水分を取らずに点滴をしたり、胃や腸に鼻からチューブを入れて胃液や腸液を出したりすることなどで回復しますが、手術が必要になることもあります。
このほか、手術後に起こりうる日常生活への影響としては、排尿のトラブル、便秘があります。また、リンパ節を切除した場合にはリンパ浮腫(足や下腹部のむくみ)、卵巣を切除した場合には卵巣欠落症状(更年期障害と同様の症状)などが起きることもあります。詳しくは、関連情報「子宮頸がん 療養 2.日常生活を送るうえで 1)手術後や放射線治療後の日常生活」をご覧ください。
3.放射線治療
放射線治療は手術、薬物療法などと並んで、がんに対する主な治療法の1つです。細胞内のDNAを直接傷つける高エネルギーのX線やガンマ線などの放射線を、がんに照射し治療するものです。
子宮頸がんの放射線治療には、骨盤の外から放射線を照射する外部照射と、子宮や腟に放射線を出す器具を入れて直接子宮頸部のがんに照射する腔内照射、また、放射線を出す物質をがん組織やその周辺組織内に直接挿入して行う組織内照射があります。
子宮頸がんでは、ほとんどの病期で放射線治療を行うことができますが、比較的進行したがんの場合には、治療の効果を高めるために、細胞障害性抗がん薬とともに放射線治療を行う化学放射線療法も検討されます。また術後再発リスクの高い人や、初回治療で放射線治療を行わなかった人の再発の際の治療手段にもなります。
放射線治療を行うと、卵巣の機能はほぼ失われてしまいますが、排尿機能や性生活への影響は手術より放射線治療のほうが軽いとされているため、年齢や全身状態の指標であるパフォーマンスステータス(PS)、他の持病の有無なども考慮しながら治療法を選択します。
また、重粒子線治療が一部の子宮頸がんに対して保険適用となりましたが、治療を行うことのできる施設は限られており、2023年1月現在、標準治療にはなっていません。
放射線治療の副作用
放射線治療の副作用には、照射開始後数週間以内に起こる急性反応と、治療後数カ月から数年たってから起こる晩期合併症があります。
急性反応には、だるさ、吐き気、下痢や、照射された部位の皮膚炎、粘膜炎、直腸炎や膀胱炎などがあります。しかしこれらは治療終了後には通常自然に治っていきます。
晩期合併症や、卵巣の機能が失われることにより起こる卵巣欠落症状(更年期障害と同様の症状)などについては、関連情報「子宮頸がん 療養 2.日常生活を送る上で 1)手術後や放射線治療後の日常生活」をご覧ください。
4.薬物療法
子宮頸がんの薬物療法は、主に、遠隔転移のある進行がんや再発したがんに対して行われる治療法です。生活の質(クオリティ・オブ・ライフ)を保ち生存期間を延ばすことが治療の目標となります。
1)細胞障害性抗がん薬
細胞障害性抗がん薬は、細胞の増殖の仕組みに注目して、その仕組みの一部を邪魔することでがん細胞を攻撃する薬です。がん以外の正常に増殖している細胞も影響を受けます。
子宮頸がんに対しては、白金製剤(細胞障害性抗がん薬のうち白金を含むグループの薬)のみによる薬物療法と、白金製剤以外の細胞障害性抗がん薬と併用する薬物療法が行われています。また、放射線治療の効果を高めるために白金製剤が使われることがあります。
2)分子標的薬
分子標的薬は、がん細胞の増殖に関わるタンパク質を標的にしてがんを攻撃する薬です。子宮頸がんでは、細胞障害性抗がん薬を使用する際に、併用することがあります。
3)薬物療法の副作用
子宮頸がんの治療に用いられる細胞障害性抗がん薬の主な副作用には、吐き気や嘔吐、脱毛、白血球減少、末梢神経障害(しびれ、感覚低下、痛み)などがあります。また、分子標的薬の副作用としては、消化管に穴が開く、血栓ができて血管がつまる、高血圧、傷が治りにくい、出血、タンパク尿などが報告されています。
副作用については、使用する薬ごとに異なり、その程度も個人差があります。最近では副作用を予防する薬なども開発され、特に吐き気や嘔吐については、予防(コントロール)することができるようになってきました。
しかし、副作用の種類や程度によっては、治療が継続できなくなることもあります。自分が受ける薬物療法について、いつどんな副作用が起こりやすいか、どう対応したらよいか、特に気をつけるべき症状は何かなど、治療が始まる前に担当医によく確認しておきましょう。また、副作用と思われる症状がみられたときには、迷わずに担当医に伝えましょう。
5.緩和ケア/支持療法
がんになると、体や治療のことだけではなく、仕事のことや、将来への不安などのつらさも経験するといわれています。
緩和ケア/支持療法は、がんに伴う心と体、社会的なつらさを和らげたり、がんそのものによる症状やがんの治療に伴う副作用・合併症・後遺症を軽くしたりするために行われる予防、治療およびケアのことです。決して終末期だけのものではなく、がんと診断されたときから始まります。つらさを感じるときにはがんの治療とともに、いつでも受けることができます。本人にしかわからないつらさについても、積極的に医療者へ伝えましょう。
6.リハビリテーション
リハビリテーションは、がんやがんの治療による体への影響に対する回復力を高め、残っている体の能力を維持・向上させるために行われます。また、緩和ケアの一環として、心と体のさまざまなつらさに対処する目的でも行われます。
一般的に、治療中や治療終了後は体を動かす機会が減り、身体機能が低下します。そこで、医師の指示のもと、筋力トレーニングや有酸素運動、日常の身体活動などをリハビリテーションとして行うことが大切だと考えられています。日常生活の中でできるトレーニングについて、医師に確認しましょう。
7.再発した場合の治療
再発とは、治療によって、見かけ上なくなったことが確認されたがんが、再びあらわれることです。原発巣(最初にできたがん)のあった場所やその近くに、がんが再びあらわれることだけでなく、別の臓器で「転移」として見つかることも含めて再発といいます。再発の治療は、再発した場所が、以前に治療で放射線をあてたことのある部位か、あてていない部位かによって大きく方針が異なります。
放射線をあてていない部位に再発した場合には、放射線治療や、放射線治療中に細胞障害性抗がん薬を併用する化学放射線療法を検討します。骨盤内に再発した場合には、直腸や膀胱などもあわせて摘出する骨盤除臓術が行われることもあり、その場合は人工肛門や人工膀胱をつくることが必要になります。また、細胞障害性抗がん薬や分子標的薬を使用した薬物療法を行うこともあります。がんが最初にできた場所から離れた臓器に再発した場合や、再発したがんの数が多い場合には、症状を和らげ、生活の質を保つための放射線治療を行います。
放射線をあてたことのある部位に再発した場合には、手術や2度目の放射線治療をすると、合併症の頻度が高くなります。そのため薬物療法が選ばれることも多いですが、効果があまり期待できないため、生活の質を保つために、痛みなどの症状を和らげる治療も検討します。
| 2023年02月28日 | 「子宮頸癌治療ガイドライン 2022年版」「子宮頸癌取扱い規約 臨床編 第4版」より内容を更新しました。 |
| 2020年10月27日 | 「2.手術(外科治療) 2)手術後の合併症 (4)腸閉塞」を更新しました。 |
| 2019年10月10日 | 「子宮頸癌治療ガイドライン2017年版」「子宮頸癌取扱い規約病理編第4版(2017年)」より、内容の更新をするとともに、4タブ形式に変更しました。 |
| 2016年02月12日 | 「3.治療成績」の5年相対生存率データを更新しました。 |
| 2014年10月03日 | 「3.治療成績」の5年相対生存率データを更新しました。 |
| 2012年11月08日 | 内容を更新しました。タブ形式に変更しました。 |
| 2012年05月01日 | 内容を更新しました。 |
| 1996年04月01日 | 掲載しました。 |
子宮頸がん 療養
1.経過観察
治療後は、定期的に通院して検査を受けます。検査を受ける頻度は、がんの進行度や治療法によって異なります。
経過観察は、再発のリスクに応じて、治療終了から2年までは3~6カ月ごと、その後5年までは6~12カ月ごとを目安に定期的に行うことが勧められています。
経過観察では、問診や、腟鏡診、内診・直腸診などの検査を行います。CT検査やPET検査、MRI検査、超音波(エコー)検査などの画像検査は、再発が強く疑われる際に精密検査として行われます。そのほか、必要と判断された場合には、腫瘍マーカー検査や細胞診などを行うこともあります。
子宮頸がんが再発したときによくみられる症状には、骨盤内や腰から背中にかけての痛み、下肢の痛み、不正出血やおりものの増加、下肢のむくみなどがあります。気になる症状がある場合は、定期的な経過観察のタイミングを待たずに、早めに受診しましょう。
2.日常生活を送る上で
規則正しい生活を送ることで、体調の維持や回復を図ることができます。禁煙すること、飲酒をひかえること、バランスの良い食事をとること、適度に運動することなどを日常的に心がけることが大切です。
症状や治療の状況により、日常生活の注意点は異なりますので、体調をみながら、担当医とよく相談して無理のない範囲で過ごしましょう。
1)手術後や放射線治療後の日常生活
手術後には、リンパ浮腫や排尿のトラブル、便秘などが起きることがあります。また、閉経前に両側の卵巣を切除したり、放射線治療によって卵巣の機能が失われたりすると、女性ホルモンが減少し、更年期障害と同様の症状が起こることがあります。放射線治療を受けたあと数カ月から数年たってから、消化管や尿路、腟などに影響が出ることもあります。
(1)リンパ浮腫
リンパ浮腫は、リンパ節を切除した場合に起こることがあります。リンパ液は手足の先から胸部へと一方向に流れています。リンパ液の通り道であるリンパ節とリンパ管を切り取ることによって、リンパ液の通り道が少なくなり、足や下腹部がむくみやすくなります。
現在のところ、リンパ浮腫の確実な予防法はありませんが、スキンケアや体重管理を継続的に行うことが予防に効果的であるといわれています。自分でマッサージなどのセルフケアの方法を習得しておくことが大切です。
(2)排尿のトラブル
排尿に関係する神経は基靱帯の中を走っているので、基靱帯を広く切除する広汎子宮全摘出術をした場合に排尿障害が起こりやすくなります。症状は、尿がたまった感じが分かりにくい、尿を出しにくい、尿が全部出しきれない、尿がもれるなどです。個人差がありますが、多くは手術後数週間から数カ月である程度は改善します。しかし、手術前とまったく同じ状態に回復することは難しいので、尿をためすぎない、強くおなかを押して無理やり出さない、一定の間隔で排尿する、など日常生活での注意が必要です。
(3)便秘
排尿のトラブルと同様、広汎子宮全摘出術をした場合に起こりますが、排尿のトラブルよりも頻度は少なく、比較的短期間で回復します。食事の調整や下剤の服用で対応します。
(4)卵巣欠落症状
閉経前に両側の卵巣を切除する手術や、放射線治療で卵巣の機能が失われた場合、女性ホルモンが減少し、更年期障害と同様の症状が起こりやすくなります。この症状を卵巣欠落症状といいます。具体的には、ほてり、発汗、食欲低下、だるさ、イライラ、頭痛、肩こり、動悸、不眠、腟からの分泌液の減少、骨粗しょう症高脂血症(脂質異常症)などの症状があらわれます。症状の強さや発症する期間は人によって異なりますが、特に年齢が若いと症状が強くなる傾向があります。症状を軽くするためには、血行を良くしたり、精神的にリラックスしたりすることも大切です。つらいときは我慢しないで担当医に伝えましょう。必要に応じて症状を和らげるため、ホルモン療法薬や漢方薬などが処方されます。
(5)放射線治療の晩期合併症
放射線治療を受けたあと数カ月から数年たってから起こる合併症があります。これを晩期合併症といいます。晩期合併症には、消化管からの出血や閉塞、穿孔(穴が開くこと)、直腸腟ろう(直腸と腟がつながって腟から便がもれる症状)などがあります。尿路の障害として、出血、感染、膀胱尿管腟ろう(膀胱や尿管と腟がつながって腟から尿がもれる症状)などが起こることがあります。そのほかに腟が狭くなったり、腟の壁同士がくっついたりすることなどがあります。
2)薬物療法中の日常生活
薬物療法の副作用を予防したり、症状を緩和したりする支持療法が進歩したため、通院で薬物療法を行うこともあります。
通院での薬物療法は、仕事や家事、育児、介護など今までの日常生活を続けながら治療を受けることができますが、いつも医療者がそばにいるわけではないため、不安に感じることがあるかもしれません。予想される副作用やその時期、対処法について医師や看護師、薬剤師に事前に確認し、通院時には疑問点や不安点などを相談しながら治療を進めるとよいでしょう。
3)食事について
食事については、特に制限はありません。栄養バランスを第一に、楽しく食べることが大切です。ただし、開腹手術や放射線治療を受けた場合は、治療後に腸閉塞を発症する場合があります。食物繊維の多い食物や消化しにくいものなどは、控えめにすることが望ましいでしょう。
4)運動について
退院直後は体力が低下しているので、しばらくは疲れたらすぐに横になる、足を高くして休むなど、無理をしないようにしましょう。運動は、体力の回復に合わせて散歩などから始め、少しずつ運動量を増やしていきましょう。
5)性生活について
性生活によって、がんの進行に悪影響を与えることはありません。また、性交渉によってパートナーにがんがうつることもありません※。しかし、がんやがんの治療は、性機能そのものや、性に関わる気持ちに影響を与えることがあります。がんやがんの治療による性生活への影響や相談先などに関する情報は、「がんやがんの治療による性生活への影響」をご覧ください。
※がんそのものは性交渉によりうつることはありませんが、ヒトパピローマウイルス(HPV:Human Papillomavirus)は異性間、同性間を問わず性交渉によって感染します。HPV感染は、子宮頸がん以外にも、外陰がん、中咽頭がん、肛門がんなどの危険因子であることが分かっています。しかし、多くの場合は、感染しても免疫によって排除されます。
なお、薬物療法中やそのあとは、腟分泌物に薬の成分が含まれることがあるため、パートナーが薬の影響を受けないように、コンドームを使いましょう。
家族や夫婦関係のことなど、女性としてのつらい気持ちや悩み、心配事が重なることは少なくありません。今の自分の気持ちを落ち着いて整理する、担当医や看護師などの医療者に伝える、自分と似た経験をした患者さんの話を患者会などで聞くといったことが役立つかもしれません。パートナーや家族と一緒に話し合ってみるのもよいでしょう。前向きな気持ちになれない日々が続くのも自然なことと捉えて、あまり否定的になりすぎないことも大切です。
以下の関連情報では、療養中に役立つ制度やサービスの情報を掲載しています。
子宮頸がん 臨床試験
より良い標準治療の確立を目指して、臨床試験による研究段階の医療が行われています。
現在行われている標準治療は、より多くの人により良い治療を提供できるように、研究段階の医療による研究・開発の積み重ねでつくり上げられてきました。
子宮頸がんの臨床試験を探す
国内で行われている子宮頸がんの臨床試験が検索できます。
がんの臨床試験を探す チャットで検索
※入力ボックスに「子宮頸がん」と入れて検索を始めてください。チャット形式で検索することができます。
がんの臨床試験を探す カテゴリで検索 子宮頸がん
※国内で行われている子宮頸がんの臨床試験の一覧が出ます。
臨床試験への参加を検討する際は、以下の点にご留意ください
- 臨床試験への参加を検討したい場合には、担当医にご相談ください。
- がんの種類や状態によっては、臨床試験が見つからないこともあります。また、見つかったとしても、必ず参加できるとは限りません。
子宮頸がん 患者数(がん統計)
1.患者数
年に日本全国で子宮頸がんと診断されたのは例(人)です。
2.生存率
がんの治療成績を示す指標の1つとして、生存率があります。生存率とは、がんと診断されてからある一定の期間経過した時点で生存している割合のことで、通常はパーセンテージ(%)で示します。がんの治療成績を表す指標としては、診断から5年後の数値である5年生存率がよく使われます。
なお、生存率には大きく2つの示し方があります。1つは「実測生存率」といい、死因に関係なくすべての死亡を計算に含めた生存率です。もう1つを「相対生存率」といい、がん以外の死因を除いて、がんのみによる死亡を計算した生存率です。
以下のページに、国立がん研究センターがん対策研究所がん登録センターが公表している院内がん登録から算出された子宮頸がんの生存率を示します。
※データは平均的、かつ確率として推測されるものであるため、すべての人に当てはまる値ではありません。
子宮頸がん 予防・検診
1.発生要因
子宮頸がんの発生には、その多くにヒトパピローマウイルス(HPV:Human Papillomavirus)の感染が関連しています(わずかですが、HPV感染と関係のない子宮頸がんもあります)。HPVは性交渉で感染することが知られています。しかし、多くの場合、感染しても免疫によって排除されます。HPVが排除されず感染が続くと、一部に子宮頸がんの前がん病変や、子宮頸がんが発生すると考えられています。また、喫煙により、子宮頸がん発生の危険性が高まります。
※危険因子については、がん情報サービスの発生要因の記載方針に従って、主なものを記載することを原則としています。記載方針については関連情報をご覧ください。
2.予防とがん検診
1)予防
日本人を対象とした研究では、がん全般の予防には禁煙すること、飲酒をひかえること、バランスの良い食事をとること、活発に身体を動かすこと、適正な体形を維持すること、感染を予防することが有効であることが分かっています。
HPVの複数ある型のうち、子宮頸がんの発生と関連が深い一部の型のHPV感染を予防するワクチンが接種可能になっています。しかし、ワクチン接種を受けたとしても、定期的に子宮頸がん検診を受けることが大切です。
HPVワクチンについて
HPVワクチンは初めての性交渉前に接種することが望ましいと考えられています。厚生労働省では、安全性や効果などについての専門家の評価を受け、令和4年4月から、他の定期接種と同様に、HPVワクチンの接種対象年齢(小学校6年生から高校1年生の女子)の人への勧奨(接種のお知らせの個別送付)を再開しています。また、対象年齢の時期が積極的な勧奨を差し控えていた期間と重なったために接種機会を逃した女性へのキャッチアップ接種も行われています。具体的には、平成9年度~平成19年度生まれ(誕生日が1997年4月2日~2008年4月1日)の女性で、過去にHPVワクチンの接種を合計3回受けていないという2つの条件を満たす場合に、令和7年3月までの間、HPVワクチンを公費で接種できます。なお、条件付きで期間を延長する検討がされていますので、詳しくは厚生労働省のページをご覧ください。
万が一、HPVワクチンを接種した後に気になる症状があらわれたときには、接種を行った医師またはかかりつけの医師に相談の上、協力医療機関の受診を検討してください。全国に設置された協力医療機関では、接種後に生じた症状の診療を行っています。
2)がん検診
がん検診の目的は、がんを早期発見し、適切な治療を行うことで、がんによる死亡を減少させることです。わが国では、厚生労働省の「がん予防重点健康教育及びがん検診実施のための指針(令和6年一部改正)」で方法が定められています。
20歳以上は2年に1回、子宮頸がん検診を受けましょう。ほとんどの市町村では、がん検診の費用の多くを公費で負担しており、一部の自己負担で受けることができます。
がん検診の内容は、問診と視診、子宮頸部の細胞診と内診です。必要に応じてコルポスコープ検査を行うこともあります。検査の結果が「要精密検査」となった場合は、必ず精密検査を受けましょう。精密検査は、一般的には、コルポスコープ下の組織診・細胞診・HPV検査などを組み合わせて行います。
※厚生労働省の指針では、死亡率減少効果が確実で、不利益(偶発症、過剰診断、偽陰性・偽陽性)が少ないがん検診だけが推奨されています。現時点で子宮頸がん検診では、細胞診が推奨されています。
なお、がん検診は、症状がない健康な人を対象に行われるものです。症状をもとに受診して行われる検査や、治療後の経過観察で行われる定期検査は、ここでいうがん検診とは異なります。
HPVワクチンと子宮頸がん検診について
HPVワクチンには、子宮頸がんの前がん病変を予防する効果が認められています。公費で受けられるワクチンは3種類あります。2価ワクチン(サーバリックス)と4価ワクチン(ガーダシル)では、子宮頸がんを起こしやすいHPV16型と18型の感染を防ぐことができ、子宮頸がんの原因の50~70%を防ぐことができるといわれています。また、令和5年4月からは9価ワクチン(シルガード9)が公費で使えるようになり、子宮頸がんの原因の80~90%を防ぐことができるといわれています。しかしHPVの感染を100%予防できるわけではないため、ワクチン接種を受けたとしても、定期的に子宮頸がん検診を受けることが大切です。
| 2025年03月28日 | 内容を確認し、一部更新しました。 |
| 2024年12月12日 | 「2.予防とがん検診」を更新しました。 |
| 2023年03月27日 | HPVワクチンについてを一部更新しました。 |
| 2023年02月28日 | 内容を更新しました。 |
| 2019年10月10日 | 「子宮頸癌治療ガイドライン2017年版」「子宮頸癌取扱い規約病理編第4版(2017年)」より、内容の更新をするとともに、4タブ形式に変更しました。 |
| 2016年07月13日 | 「6.疫学・統計」を更新しました。 |
| 2013年08月13日 | 「6.疫学・統計」を更新しました。 |
| 2012年11月08日 | 内容を更新しました。タブ形式に変更しました。 |
| 2012年05月01日 | 内容を更新しました。 |
| 1996年04月01日 | 掲載しました。 |
子宮頸がん 関連リンク・参考資料
1.子宮頸がんの相談先・病院を探す
がん診療連携拠点病院・地域がん診療病院とは、専門的で質の高いがん医療を提供する病院として国が指定した病院です。これらの病院では、がんに関する相談窓口「がん相談支援センター」を設置しており、病院の探し方についても相談できます。
2.参考資料
- 日本婦人科腫瘍学会編.子宮頸癌治療ガイドライン 2022年版.2022年,金原出版.
- 日本産科婦人科学会・日本病理学会・日本医学放射線学会・日本放射線腫瘍学会編.子宮頸癌取扱い規約 臨床編 第4版.2020年,金原出版.
- 日本婦人科腫瘍学会編.患者さんとご家族のための子宮頸がん・子宮体がん・卵巣がん治療ガイドライン.2016年,金原出版.
作成協力
| 2023年02月28日 | 「子宮頸癌治療ガイドライン 2022年版」「子宮頸癌取扱い規約 臨床編 第4版」より内容を更新しました。 |
| 2021年07月01日 | 「1.子宮頸がんの相談先・病院を探す」を追加しました。 |
| 2019年10月10日 | 「子宮頸癌治療ガイドライン2017年版」「子宮頸癌取扱い規約病理編第4版(2017年)」より、内容の更新をするとともに、4タブ形式に変更しました。 |
| 2016年07月13日 | 「6.疫学・統計」を更新しました。 |
| 2013年08月13日 | 「6.疫学・統計」を更新しました。 |
| 2012年11月08日 | 内容を更新しました。タブ形式に変更しました。 |
| 2012年05月01日 | 内容を更新しました。 |
| 1996年04月01日 | 掲載しました。 |