腎盂・尿管がんについて
1.腎盂・尿管について
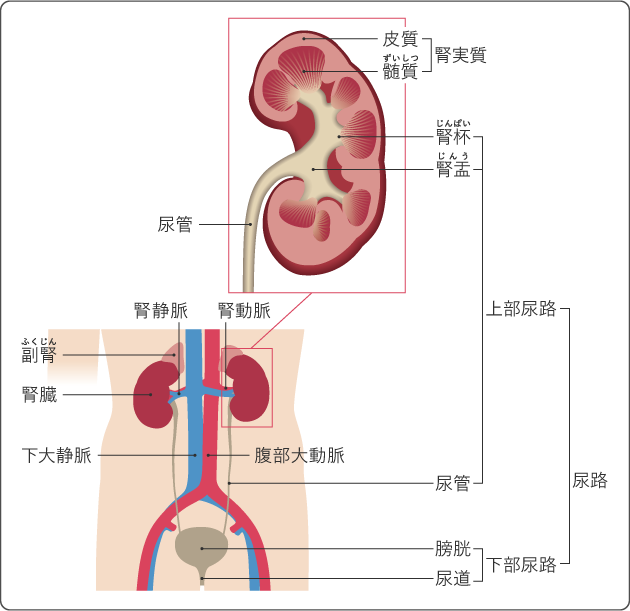
腎盂は腎臓の一部です。腎臓は、ソラマメのような形をした、成人の握りこぶしよりもやや大きめの臓器で、肋骨の下端あたりの高さの腹部に、左右1つずつあります。
腎臓では、腎実質という部分で血液をろ過して尿をつくります。尿は腎盂に流れ込み、尿管という管を通って膀胱に運ばれます。このうち、腎盂と尿管は、上部尿路と呼ばれます。
2.腎盂・尿管がんとは
腎盂にできるがんが腎盂がん、尿管にできるがんが尿管がんです。この2つは同じ組織型(がんの種類)であり治療法に違いがないため、まとめて「腎盂・尿管がん」として治療することが一般的です。
腎盂から尿管、膀胱、尿道の一部へとつながる尿路の内側は尿路上皮(移行上皮)と呼ばれる粘膜でできています。この細胞から発生するがんを尿路上皮がんといい、腎盂・尿管がんのほとんどを占めています。同じく尿路上皮から発生する膀胱がんと比べると、腎盂・尿管がんの患者数は少ないです。なお、腎実質の細胞ががん化して悪性腫瘍になったものは「腎臓がん(腎細胞がん)」と呼ばれ、腎盂・尿管がんとは性質が違うため、異なるがんとして治療が行われます。
尿路上皮にできるがんは、尿路全体に多発したり、再発を繰り返したりするという特徴があります。腎盂・尿管がんよりも先に膀胱がんが発生していたり、同時に発生したりすることがあります。また、腎盂・尿管がんの手術後に、膀胱がんが発生することもあります。
3.症状
がんが初期の段階ではほとんど自覚症状がありません。しかし、健康診断やほかの病気が疑われたために行う検査などで、偶然見つかることがあります。また、腎臓の中に尿がたまり(水腎症)、精密検査をした結果、がんが見つかることもあります。
水腎症は、がんで尿管がふさがると起こることがあります。この状態が長く続くと、腎臓が機能しなくなることもあります(無機能腎)。片方の腎臓が機能しなくなっても、もう一方の腎臓が機能を補うため、尿の出が少なくなったり体がむくんだりなどの症状はそれほど多くは起こりません。
がんが大きくなると尿に血が混ざって、ピンク~赤い色をした尿が出ます(血尿)。尿管が血液でつまった場合や、がんが周囲に広がった場合などには、腰や背中、脇腹の痛みが起こることもあります。これらの痛みは尿管結石(腎盂や尿管に石がある状態)と似ており、強い痛みが起こったり消えたりします。気になる症状がある場合は、泌尿器科を受診しましょう。
腎盂・尿管がん 検査
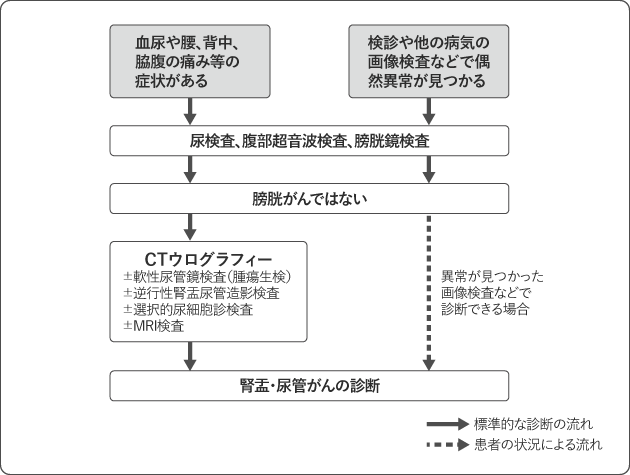
腎盂・尿管がんの検査では、まず尿検査、腹部超音波検査、膀胱鏡検査を行います。腎盂・尿管がんは膀胱がんに比べると発生する可能性が低いため、はじめに膀胱がんを疑って検査します。膀胱鏡検査で膀胱に異常がなく、尿中にがん細胞が含まれている場合は、腎盂・尿管がんの可能性が高くなります。
腎盂・尿管がんかどうかを確定するには、CT検査(CTウログラフィー)を行います。軟性尿管鏡検査や逆行性腎盂尿管造影検査、選択的尿細胞診検査、MRI検査などを行うこともあります(図2)。
1.尿検査
尿に血液やがん細胞が含まれているかどうかを確認する検査です。
目で見て分かる血尿がないか、顕微鏡で尿を観察して血液が混ざっていないかなどを確認します。尿路内にがんが疑われる場合は、尿の中にがん細胞が含まれていないかなどを確認します(尿細胞診検査)。がん細胞があっても結果が陰性のこともあるため、ほかの検査とあわせて判断します。
2.腹部超音波(エコー)検査
がんの位置や形、臓器の形や状態、周辺の臓器との関係などを確認するための検査です。体の表面に超音波の出る超音波プローブ(探触子)をあて、体内の臓器からはね返ってくる超音波を画像として映し出します。腎盂内にがんがあるかどうか、水腎症を起こしているかどうか、リンパ節に転移しているかどうかなどが分かります。
3.膀胱鏡検査(内視鏡検査)
膀胱鏡(膀胱の内視鏡)を尿道から膀胱へ挿入し、膀胱内を観察する検査です。腎盂・尿管がんよりも膀胱がんのほうが発生しやすいので、膀胱内にがんがないかどうかを確認するために行います。
4.CT検査(CTウログラフィー)
CT検査は、X線を体の周囲からあてて体の断面を画像化する検査です。膀胱鏡検査、尿細胞診検査で腎盂・尿管がんの疑いが強くなった場合、確定診断のためにCTウログラフィーを行います。CTウログラフィーは、造影剤を使って腎盂や尿管、膀胱の尿路全体を3次元の画像にして見ることができます。がんの形や深さ、広がり、転移の有無を確認します。
5.逆行性腎盂尿管造影検査
CTウログラフィーだけでは、腎盂や尿管の形状がはっきりしないときに行うことがある検査です。この検査では、膀胱鏡を尿道から入れ、膀胱内の尿管口からカテーテル(細い管)を挿入します。さらに、このカテーテルから造影剤を注入してX線撮影を数回行います。
カテーテルがどうしても挿入できない場合や、尿管の下部しか造影できない場合などは、超音波を使用しながら、細い針で腎盂を刺して造影することがあります。
6.選択的尿細胞診検査
逆行性腎盂尿管造影検査の際にあわせて行うことのある検査です。尿管から直接採取した尿を調べるため、自然な排尿による尿細胞診検査と比べて、がんの検出率が高いとされています。
7.軟性尿管鏡検査
画像診断や尿細胞診検査ではっきりと診断できないときに行うことのある検査です。
先端が曲がるようになっている内視鏡(軟性尿管鏡)を使った検査で、麻酔をかけて行います。尿道から膀胱、そして尿管内に内視鏡を進め、尿管や腎盂を観察します。がんの大きさや形を確認し、がんが疑われる部分の組織を採取し顕微鏡で調べます(生検)。浸潤の有無、がんの異型度(悪性度の高さ)を確認します。
生検は、がんの診断や手術の術式を検討するために有用ですが、膀胱内にがんが再発するリスクが高まるため、慎重に検討した上で行います。
8.MRI検査
がんの存在や形、広がりを見たり、ほかの臓器への転移を確認したりするための検査です。磁気を使用して体の内部を映し出し、さまざまな方向の断面を画像にします。
CTウログラフィーで確定診断ができなかった場合や、アレルギーなどで造影剤が使用できない場合に行うことがあります。
9.腫瘍マーカー検査
腫瘍マーカー検査は、がんの診断の補助や、診断後の経過や治療の効果をみることを目的に行います。腫瘍マーカーとは、がんの種類によって特徴的に作られるタンパク質などの物質です。がん細胞やがん細胞に反応した細胞によって作られます。しかし、腫瘍マーカーの値の変化だけでは、がんの有無やがんが進行しているかどうかは確定できません。また、がんがあっても腫瘍マーカーの値が高くならないこともあります。
腎盂・尿管がんでは、尿の中のNMP22を測定することがあります。軟性尿管鏡検査や選択的尿細胞診検査を行うべきかの判断の参考にするためなど、必要に応じて測定します。
腎盂・尿管がん 治療
腎盂・尿管がんの治療は、手術(外科治療)と薬物療法が中心です。また、診断されたときから、がんに伴う心と体のつらさなどを和らげるための緩和ケア/支持療法を受けることができますので、必要なときは担当医に相談しましょう。
1.ステージと治療の選択
治療は、がんの進行の程度を示すステージ(病期)や体の状態、リスク因子などに基づいて検討し、担当医とともに決めていきます。
1)ステージ(病期)
がんの進行の程度は、「ステージ(病期)」として分類します。ステージは、ローマ数字を使って表記することが一般的で、Ⅰ期(ステージ1)・Ⅱ期(ステージ2)・Ⅲ期(ステージ3)・Ⅳ期(ステージ4)と進むにつれて、より進行したがんであることを示しています。
腎盂・尿管がんのステージは、0a期~Ⅳ期まであり、次のTNMの3種のカテゴリー(TNM分類)の組み合わせで決まります。
Tカテゴリー:原発腫瘍※の深さや周囲への広がりの程度
Nカテゴリー:領域リンパ節への転移の有無や程度
Mカテゴリー:他臓器などへの転移(遠隔転移)の有無
※原発腫瘍とは、原発部位(がんがはじめに発生した部位)にあるがんのことで、原発巣ともいわれます。
| T分類 | Ta | 乳頭状非浸潤がん(粘膜にとどまり浸潤のないがん) |
|---|---|---|
| Tis | 上皮内がん | |
| T1 | がんが腎盂・尿管の上皮の下の結合組織に広がっている | |
| T2 | がんが腎盂・尿管の粘膜を越えて広がり、筋肉の層に及んでいる | |
| T3 | がんが腎盂・尿管の筋肉の層を越えて、外側の組織(腎盂の場合:腎盂周囲の脂肪組織または腎臓/尿管の場合:尿管周囲の脂肪組織)まで及んでいる | |
| T4 | がんが隣接する臓器または、腎臓を越えて周りの脂肪組織まで広がっている | |
| N分類 | N0 | 領域リンパ節に転移がない |
| N1 | 領域リンパ節に転移がある(最大径が2cm以下のリンパ節転移が1つある) | |
| N2 | 領域リンパ節に転移がある(最大径が2cmを超えるリンパ節転移が1つ、または、大きさに関わらず複数のリンパ節転移がある) | |
| M分類 | M0 | 遠隔転移がない |
| M1 | 遠隔転移がある |
泌尿器科・病理・放射線科 腎盂・尿管・膀胱癌取扱い規約 第2版.p44-45.2021年,医学図書出版.
を参考に作成・改変
| 大きさや 広がり (T分類) |
領域リンパ節への転移(N分類)や遠隔転移(M分類)の有無 | |
|---|---|---|
| どちらもない (N0、M0) |
どちらか一方 でもある (N1、N2、M1) |
|
| Ta | 0a | Ⅳ |
| Tis | 0is | Ⅳ |
| T1 | Ⅰ | Ⅳ |
| T2 | Ⅱ | Ⅳ |
| T3 | Ⅲ | Ⅳ |
| T4 | Ⅳ | Ⅳ |
泌尿器科・病理・放射線科 腎盂・尿管・膀胱癌取扱い規約 第2版.p45.2021年,医学図書出版.を参考に作成・改変
2)リスク因子
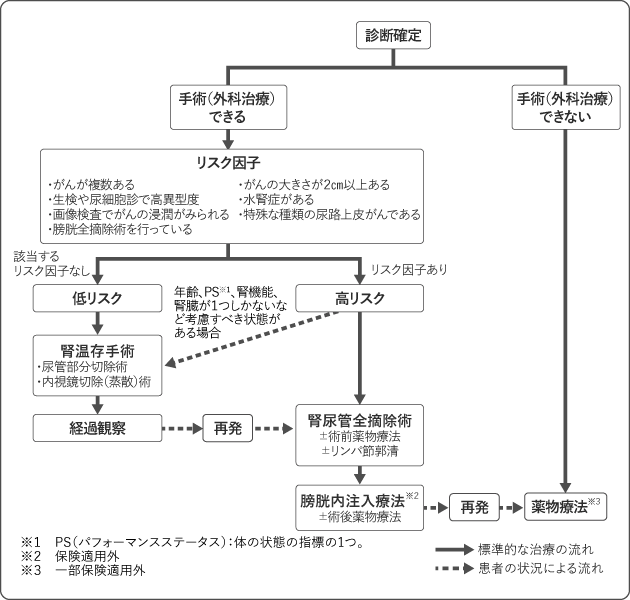
腎盂・尿管がんの手術(外科治療)におけるリスク因子は、腎盂・尿管にがんが複数ある、がんの大きさが2cm以上、生検や尿細胞診検査でがんの異型度(悪性度の高さ)が高異型度である、水腎症がある、がんが周囲の組織に浸潤している、特殊な種類の尿路上皮がんである、膀胱全摘除術を行っているなどとされています。それらのリスク因子が1つ以上あると高リスク、なければ低リスクとされます。
3)治療の選択
治療は、がんの進行の程度や体の状態、本人の希望や年齢などを含めて検討し、担当医とともに決めていきます。
腎盂・尿管がんの治療では、手術で、がんがある側の腎臓と尿管をすべて摘出することが基本となります。ただし、がんの状態やもともとの腎機能、患者の年齢や体の状態、本人の希望などによっては、腎機能を温存することを優先して、部分的に切除することを検討します。手術の前後には薬物療法を行うことがあります。
がんが進行して切除が難しい場合や、遠隔転移がある場合は、薬物療法を行います。
図3は、腎盂・尿管がんの標準的な治療を示したものです。担当医と治療方針について話し合うときの参考にしてください。
なお、担当医から複数の治療法を提案されることもあります。治療を選ぶにあたって分からないことは、まず担当医に確認することが大切です。別の医師の意見を聞いてみたい場合は、セカンドオピニオンを利用することもできます。治療を選ぶにあたっての悩みや困りごとは、がん相談支援センターで相談することもできます。
妊娠や出産について
がんの治療が、妊娠や出産に影響することがあります。将来子どもをもつことを希望している場合には、妊孕性を温存すること(妊娠するための力を保つこと)が可能かどうかを、治療開始前に担当医に相談してみましょう。
2.手術(外科治療)
腎盂・尿管がんの手術(外科治療)は、腎臓と尿管をすべて摘出する腎尿管全摘除術と、腎臓や尿管の一部を切除する腎温存手術に大きく分けられます。腎温存手術には、尿管部分切除術と内視鏡切除(蒸散)術があります。
リスク因子の分類で、低リスクの場合は腎温存手術を行い、高リスクの場合は腎尿管全摘除術を行います。ただし高リスクであっても、高齢、体の状態がよくない、慢性腎臓病の症状が重い、腎臓が片方しかないなどの場合には、腎温存手術を検討することがあります。腎温存手術では、残った腎臓の機能を温存できるため、腎機能の低下とそれに伴う合併症への影響を小さくできますが、局所再発の可能性があります。担当医からよく説明を受けた上で治療を受けましょう。
1)手術の術式について
手術の術式としては、おなかを切開して行う「開腹手術」や、おなかに開けた小さな穴から腹腔鏡を入れて行う「腹腔鏡手術」があります。腹腔鏡手術を行う場合には、手術用ロボットを操作して行う「ロボット支援手術」を検討することもあります。手術の術式は、がんや体の状態などによって決まります。
2)腎尿管全摘除術
がんのある側の腎臓、尿管を摘出するほか、尿管がつながっている部分の膀胱壁も摘出します。高リスクの場合には、リンパ節郭清を行うこともあります。
手術後、膀胱内での再発を防ぐために、細胞障害性抗がん薬を膀胱の中に注入する「膀胱内注入療法」という治療を行うことがありますが、2024年1月現在、保険適用外です。
腎尿管全摘除術の合併症
一時的に尿量が減ったり、血圧が不安定になったり、むくみが出たりすることがあります。しかし、片方の腎臓を摘出しても、もう片方の腎臓で機能を補うことができるので、数週間もすれば尿量や血圧は安定し、通常は問題ありません。
ただし、高血圧や糖尿病などでもともと腎機能が低下している場合は、もう片方の腎臓で十分に補えないことがあります。その場合には、あらわれた症状に応じて治療を行います。両方の腎臓を摘出するなどで腎機能が失われた場合には、人工透析や腎移植をする必要があります。
3)腎温存手術
腎温存手術は、がんができた場所によって手術の内容が異なります。
(1)尿管部分切除術
腎臓を摘出せず、尿管を部分的に切除する手術です。がんが尿管のみにある場合や、がんが1つだけの場合などに行われます。
(2)内視鏡切除(蒸散)術
軟性尿管鏡とレーザーを使用して、腎盂にできたがんを切除する手術です。悪性度の低い小さながんで、がんが1つだけのときに行われます。
3.薬物療法
腎盂・尿管がんの薬物療法は大きく分けて、腎尿管全摘除術の前後に行う「周術期薬物療法」と、「手術によりがんを取りきることが難しい場合・再発した場合の薬物療法」があります。腎盂・尿管がんの薬物療法で使う薬には、白金製剤と呼ばれる種類の細胞障害性抗がん薬や、免疫チェックポイント阻害薬などがあります。
細胞障害性抗がん薬は、細胞が増殖する仕組みの一部を邪魔することで、がん細胞を攻撃する薬です。免疫チェックポイント阻害薬は、免疫ががん細胞を攻撃する力を強める(がん細胞が免疫にブレーキをかけるのを防ぐ)薬です。
1)腎尿管全摘除術前後の周術期薬物療法
(1)術前薬物療法
腎尿管全摘除術を行う前にがんを小さくしたり、手術後の予後を改善したりする目的で行います。また、術後薬物療法の効果を高めるともいわれています。術前薬物療法は、いくつかの細胞障害性抗がん薬を組み合わせて行います。
(2)術後薬物療法
再発リスクが高い場合、腎尿管全摘除術の後に、再発予防のために行うことがあります。いくつかの細胞障害性抗がん薬を組み合わせるほか、免疫チェックポイント阻害薬を使うこともあります。ただし、腎臓を摘出したことによって腎機能が低下した場合は、術後薬物療法を行えない場合があります。
2)手術によりがんを取りきることが難しい場合・再発した場合の薬物療法
手術ができない場合や、手術後に再発した場合には、がんの症状や進行を抑え、生存期間を延ばすことを目的とした薬物療法を行います。まずは一次治療から始め、治療の効果が低下した場合や、副作用が強く治療を続けることが難しい場合には、二次治療、三次治療と治療を続けていきます。
(1)一次治療
一次治療では、複数の細胞障害性抗がん薬を組み合わせて治療を行います。一次治療で効果があった場合、免疫チェックポイント阻害薬を使用した維持療法(細胞障害性抗がん薬の効果を維持するために行う治療)を行います。
(2)二次治療
二次治療では、免疫チェックポイント阻害薬を使用して治療を行います。一次治療の維持療法で免疫チェックポイント阻害薬を使用した場合は、三次治療に移行します。また、FGFRという遺伝子に変異がある場合は、それに対応する薬剤が有効であることが報告されていますが、2024年1月現在、保険適用外です。
(3)三次治療
三次治療では、抗体に細胞障害性抗がん薬を結合させた抗体薬物複合体という種類の薬を使用して治療を行います。
3)薬物療法の副作用
副作用については、使用する薬剤の種類や薬ごとに異なり、その程度も個人差があります。最近では副作用を予防する薬なども開発され、特に吐き気や嘔吐については、予防することができるようになってきました。
細胞障害性抗がん薬では、吐き気のほか、食欲低下、だるさ、口内炎などの副作用が起こることがあります。免疫チェックポイント阻害薬では、強められた免疫が自分の正常な細胞を攻撃し、さまざまな臓器に対して副作用を招く可能性があります。自分が受ける薬物療法について、いつどんな副作用が起こりやすいか、どう対応したらよいか、特に気をつけるべき症状は何かなど、治療が始まる前に担当医によく確認しておきましょう。また、副作用と思われる症状がみられたときには、迷わずに担当医に伝えましょう。
4.放射線治療
放射線治療では、放射線をあててがん細胞を破壊し、がんを消滅させたり小さくしたりします。腎盂・尿管がんでは標準治療ではありませんが、骨転移がある場合などに、痛みなどの症状を和らげる目的で、放射線治療を行うことがあります。
5.免疫療法
免疫療法は、免疫の力を利用してがんを攻撃する治療法です。2024年1月現在、腎盂・尿管がんに対して効果があると証明されている治療は、免疫チェックポイント阻害薬を使用する薬物療法のみです。保険適用外ではありますが、BCGを使用する上部尿路注入療法も免疫療法に含まれます。その他の免疫療法で、腎盂・尿管がんに対して効果が証明されたものはありません。
6.緩和ケア/支持療法
がんになると、体や治療のことだけではなく、仕事のことや、将来への不安などのつらさも経験するといわれています。
緩和ケア/支持療法は、がんに伴う心と体、社会的なつらさを和らげたり、がんそのものによる症状やがんの治療に伴う副作用・合併症・後遺症を軽くしたりするために行われる予防、治療およびケアのことです。決して終末期だけのものではなく、がんと診断されたときから始まります。つらさを感じるときには、がんの治療とともに、いつでも受けることができます。がんやがん治療に伴うつらさや、それ以外の悩みについても、医療者やがん相談支援センターなどに相談することも大切です。
なお、がんやがんの治療によって外見が変化することがあります。支持療法の中でも、外見の変化によって起こるさまざまな苦痛を軽減するための支援として行われているのが、「アピアランス(外見)ケア」です。外見が変化することによる悩みや心配についても、医療者やがん相談支援センターに相談してください。
7.リハビリテーション
リハビリテーションは、がんやがんの治療による体への影響に対する回復力を高め、残っている体の能力を維持・向上させるために行われます。また、緩和ケアの一環として、心と体のさまざまなつらさに対処する目的でも行われます。
一般的に、治療中や治療終了後は体を動かす機会が減り、身体機能が低下します。そこで、医師の指示の下、筋力トレーニングや有酸素運動、日常の身体活動などをリハビリテーションとして行うことが大切だと考えられています。日常生活の中でできるトレーニングについて、医師や看護師などの医療スタッフに確認しましょう。
8.再発した場合の治療
再発とは、治療によって、見かけ上なくなったことが確認されたがんが、再びあらわれることです。原発巣のあった場所やその近くに、がんが再びあらわれることだけでなく、別の臓器で「転移」として見つかることも含めて再発といいます。
腎盂・尿管がんは、特に膀胱に再発しやすいがんです。また、付近の脊椎骨(背骨)などに直接がんが広がることや、リンパ節、肺、肝臓、骨などに遠隔転移することがあります。
腎温存手術後に局所再発した場合は、腎尿管全摘除術と薬物療法を行います。腎尿管全摘除術の後に再発した場合は、細胞障害性抗がん薬や免疫チェックポイント阻害薬を使用した薬物療法を行います。
腎盂・尿管がん 療養
1.経過観察
治療後は、定期的に通院して検査を受けます。腎盂・尿管がんは、膀胱での再発が起こりやすいため、長期的な経過観察が必要です。また、腎温存手術を行った場合は残った腎盂や尿管の局所再発に注意が必要となります。
腎温存手術後の検査の頻度や内容は、リスクの分類によって異なります。低リスクの場合は、膀胱鏡検査やCTウログラフィー、尿管鏡検査を行います。高リスクの場合は、膀胱鏡検査、CTウログラフィー、尿細胞診検査などの検査を行います。
腎尿管全摘除術後の検査の頻度は、がんの状態や該当するリスク因子の内容などによって異なるため、医師の指示に従いましょう。検査は、膀胱鏡検査と尿細胞診検査を行います。
2.日常生活を送る上で
規則正しい生活を送ることで、体調の維持や回復を図ることができます。禁煙すること、飲酒をひかえること、バランスのよい食事をとること、適度に運動することなどを日常的に心がけることが大切です。
症状や治療の状況により、日常生活の注意点は異なりますので、体調をみながら、担当医とよく相談して無理のない範囲で過ごしましょう。
また、患者会や患者サロンなどでは、同じ病気や障害、症状などの共通の体験を持つ人から、生活などについて情報共有を聞くことができます。患者会や患者サロンなどの情報は、がん相談支援センターにもお問い合わせください。
1)手術後の日常生活について
片側の腎臓を摘出して腎臓が1つになったとしても、もう片方の腎臓が正常に働いていれば、通常は生活に支障を来すことはありません。高血圧や糖尿病になると腎臓に負担がかかるため、よりよい生活習慣を心がけましょう。
2)薬物療法中の日常生活
支持療法が進歩したため、薬物療法の副作用を予防したり、症状を緩和したりできるようになりました。このため、通院で薬物療法を行うことが増えています。
通院での薬物療法は、仕事や家事、育児、介護など、今までの日常生活を続けながら治療を受けることができますが、体調が悪くても、無理をしてしまうことがあります。日常生活を送っていたとしても、治療により万全の体調ではないことを忘れないようにしましょう。また、いつも医療者がそばにいるわけではないため、不安に感じることもあるかもしれません。予想される副作用やその時期、対処法について医師や看護師、薬剤師に事前に確認し、通院時には疑問点や不安点などを相談しながら治療を進めるとよいでしょう。
3)食事について
腎機能に問題がなければ、多くの場合、食事を制限する必要はありませんが、腎臓に負担をかけないように、塩分をとりすぎないようにしましょう。暴飲暴食を避け、消化のよいものを規則正しく食べることが大切です。特に下腹部の手術の後には、下痢や便秘になりやすいので、様子をみながら少しずつ慣らすように食事をとるのがよいでしょう。
腎機能の維持、尿路への感染予防のために、水分をしっかりとることも大切です。水分をとる際の制限がないかを担当医に確認した上で、多めにとりましょう。
4)他の病院で処方された薬について
内服薬や、画像検査で使う造影剤の中には、腎機能に影響を与える可能性のある薬剤もあります。他の医療機関で検査を受けたり、新たに処方された薬を服用したりするときは、事前に担当医に相談しましょう。
5)高血圧や糖尿病などの持病がある場合
高血圧や糖尿病といった腎機能に影響を与える病気を抱えている場合は、それらの病気を悪化させないために、日常生活での注意や服薬が必要になる場合があります。担当医の注意をよく聞いて生活するよう心がけてください。
6)性生活について
性生活によって、がんの進行に悪影響を与えることはありません。また、性交渉によってパートナーに悪い影響を与えることもありません。しかし、がんやがんの治療は、性機能そのものや、性に関わる気持ちに影響を与えることがあります。がんやがんの治療による性生活への影響や相談先などに関する情報は、「がんやがんの治療による性生活への影響」をご覧ください。
なお、薬物療法中やそのあとは、腟分泌物や精液に薬の成分が含まれることがあるため、パートナーが薬の影響を受けないように、コンドームを使いましょう。また、薬は胎児に影響を及ぼすため、治療中や治療終了後一定期間は避妊しましょう。経口避妊薬などの特殊なホルモン剤を飲むときは、担当医と相談してください。
以下の関連情報では、療養中に役立つ制度やサービスの情報を掲載しています。
腎盂・尿管がん 臨床試験
よりよい標準治療の確立を目指して、臨床試験による研究段階の医療が行われています。
現在行われている標準治療は、より多くの人によりよい治療を提供できるように、研究段階の医療による研究・開発の積み重ねでつくり上げられてきました。
腎盂・尿管がんの臨床試験を探す
国内で行われている腎盂・尿管がんの臨床試験が検索できます。
がんの臨床試験を探す チャットで検索
※入力ボックスに「腎盂・尿管がん」と入れて検索を始めてください。チャット形式で検索することができます。
がんの臨床試験を探す カテゴリで検索 腎盂・尿管がん
※国内で行われている腎盂・尿管がんの臨床試験の一覧が出ます。
臨床試験への参加を検討する際は、以下の点にご留意ください
- 臨床試験への参加を検討したい場合には、担当医にご相談ください。
- がんの種類や状態によっては、臨床試験が見つからないこともあります。また、見つかったとしても、必ず参加できるとは限りません。
腎盂・尿管がん 患者数(がん統計)
1.患者数
2019年に日本全国で腎盂・尿管がんと診断されたのは、8,823例(人)です。
2.生存率
がんの治療成績を示す指標の1つに、生存率があります。生存率とは、診断からある一定の期間経過した時点で生存している割合のことで、通常はパーセンテージ(%)で示します。がんの治療成績を表す指標としては、がんの診断から5年後の数値である5年生存率がよく使われます。
以下のページに、国立がん研究センターがん対策研究所がん登録センターが公表している院内がん登録から算出された腎盂・尿管がんの生存率を示します。
※生存率は、過去のある期間にがんと診断された人のデータから算出しています。治療法の進歩などにより、近年の状況やこれから治療を受ける人には当てはまらない可能性があります。
※生存率の示し方にはいくつかあります。1つは「実測生存率」といい、死因に関係なくすべての死亡を計算に含めた生存率です。これに対して、がん以外の死因の与える影響ができるだけ少なくなるように補正したのが「相対生存率」です。相対生存率は、複数のがん種や集団間で比較することができるため、がんの治療成績を示す指標として主に使われてきました。また、近年では、より正確にがん以外の死因を除いて計算できる「純生存率(Net Survival; ネット・サバイバル)」が国際的にも採用されるようになってきています。
腎盂・尿管がん 予防・検診
1.発生要因
腎盂・尿管がんの危険因子には、喫煙や、ベンジジン、ナフタレンといった化学物質への曝露(さらされること)があります。ベンジジンやナフタレンは染料や顔料に関する工場で使われていた物質で、これらを長期間扱っていた人は、腎盂・尿管がんの発生リスクが高くなります。また、遺伝性の腫瘍であるリンチ症候群も腎盂・尿管がんの発生に関わっていることが分かっています。
なお、遺伝性腫瘍の家族歴があるからといって必ずしもがんになるとは限りません。気になる場合には、遺伝医学の専門家のいる施設で、遺伝カウンセリングを受けることをお勧めします。施設などの情報については、がん相談支援センターで確認することができます。
※危険因子については、がん情報サービスの発生要因の記載方針に従って、主なものを記載することを原則としています。記載方針については関連情報をご覧ください。
2.予防とがん検診
1)予防
日本人を対象とした研究では、がん全般の予防には禁煙すること、飲酒をひかえること、バランスのよい食事をとること(塩分を控える、暴飲暴食を避ける、消化によいものを食べるなど)、活発に身体を動かすこと、適正な体形を維持すること、感染を予防することが有効であることが分かっています。
腎盂・尿管がん全般については、現在のところ、特有の予防法は確立されていません。
2)がん検診
がん検診の目的は、がんを早期発見し、適切な治療をすることで、がんによる死亡を減少させることです。わが国では、厚生労働省の「がん予防重点健康教育及びがん検診実施のための指針(令和6年一部改正)」でがん検診の方法が定められています。
しかし、腎盂・尿管がんについては、現在は指針として定められているがん検診はありません。気になる症状がある場合には、医療機関を早めに受診することをお勧めします。
なお、がん検診は、症状がない健康な人を対象に行われるものです。症状をもとに受診して行われる検査や、治療後の経過観察で行われる定期検査は、ここでいうがん検診とは異なります。
腎盂・尿管がん 関連リンク・参考資料
1.腎盂・尿管がんの相談先・病院を探す
がん診療連携拠点病院・地域がん診療病院とは、専門的で質の高いがん医療を提供する病院として国が指定した病院です。これらの病院では、がんに関する相談窓口「がん相談支援センター」を設置しており、病院の探し方についても相談できます。
以下の「相談先・病院を探す」では、腎盂・尿管がんの診療を行うがん診療連携拠点病院などの病院やがん相談支援センターを探すことができます。また、診断や治療の実施状況や病院の種類などで絞り込んで検索することや、院内がん登録の件数などを確認することもできます。
2.参考資料
- 日本泌尿器科学会編.腎盂・尿管癌診療ガイドライン 2023年版.2023年,医学図書出版.
- 日本泌尿器科学会・日本病理学会・日本医学放射線学会・日本臨床腫瘍学会編.泌尿器科・病理・放射線科 腎盂・尿管・膀胱癌取扱い規約 第2版.2021年,医学図書出版.
- 日本臨床腫瘍学会編.新臨床腫瘍学(改訂第6版).2021年,南江堂.
作成協力
