神経膠腫(グリオーマ)について
1.脳、神経膠細胞について
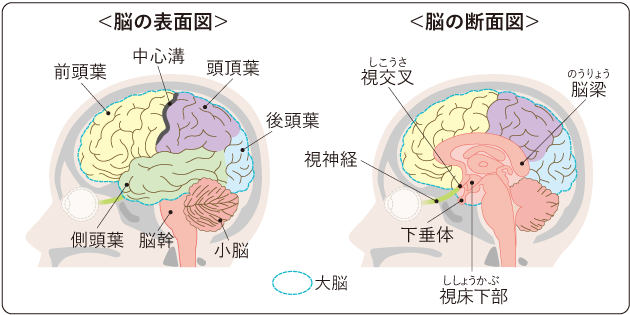
脳は、頭蓋骨とその内側をおおう髄膜によって守られ、脳の周りを流れている脳脊髄液の中に浮かんでいます(図1)。
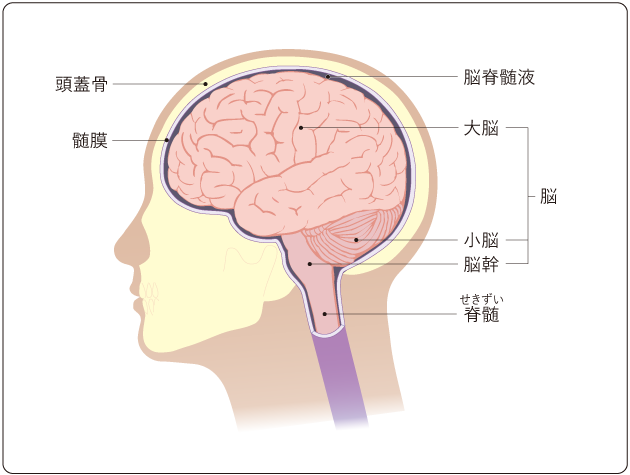
脳は大脳、小脳、脳幹に分けることができ、脊髄を加えて中枢神経系と呼ばれます。
大脳はさらに、前頭葉、側頭葉、頭頂葉、後頭葉などからなり(図2)、それぞれが異なる働きをしています。
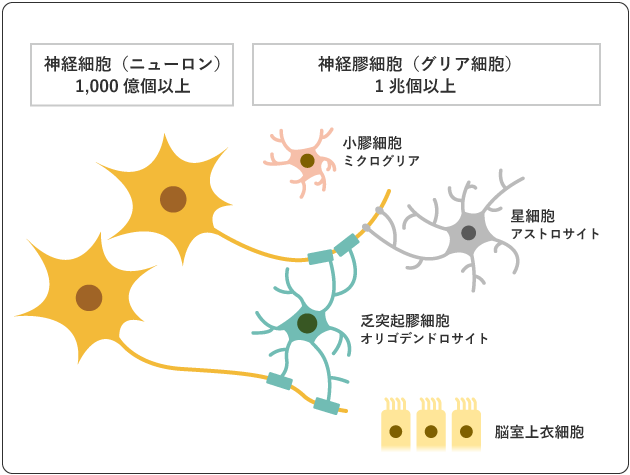
脳には、情報の伝達と処理を行う神経細胞(ニューロン)が1000億個以上あり、それらを支える神経膠細胞(グリア細胞)が1兆個以上存在します。神経膠細胞には、星細胞(アストロサイト)や乏突起膠細胞(オリゴデンドロサイト)、小膠細胞(ミクログリア)、脳室上衣細胞があり、これらが脳・脊髄を構成しています(図3)。神経膠細胞には、神経細胞の位置を固定して栄養を送る役割に加え、神経伝達物質を取り込む役割、血液中の有害物質が脳内に侵入するのを防ぐ仕組み(血液脳関門)を作る役割などがあります。
2.神経膠腫(グリオーマ)とは
神経膠腫は、悪性の脳腫瘍の1つです。
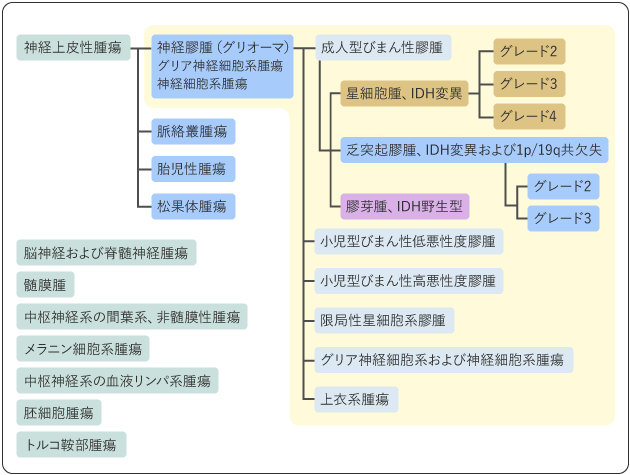
脳や脊髄を構成する神経細胞や神経膠細胞は、まだ役割が定まっていない(分化度の低い)神経上皮細胞を起源としています。この神経上皮細胞由来の脳腫瘍を神経上皮性腫瘍といいます。神経上皮性腫瘍はさらに細かく分類され、その代表的なものが神経膠細胞から発生する神経膠腫(膠腫)で、グリオーマとも呼ばれます(図4)。
3.症状
神経膠腫が大きくなると、腫瘍の周りには血流の変化や炎症などにより脳浮腫(脳のむくみ)が生じます。腫瘍や脳浮腫によって脳の機能が影響を受けることで、さまざまな症状が起こります。
脳腫瘍や脳浮腫による症状は、頭蓋骨内部の圧力が高まるために起こる頭蓋内圧亢進症状と、腫瘍ができた場所の脳の機能が障害されて起こる局所症状(巣症状)に分けられます。以下に示すような症状がある場合や続く場合は、軽い症状のときでもすぐに脳神経外科や脳神経内科(神経内科)を受診するようにしてください。
神経膠腫を含む脳腫瘍自体はまれな病気ですが、脳血管障害(脳梗塞、脳出血、くも膜下出血など)、外傷性脳損傷(外部からの衝撃によって脳にダメージを受けること)、脳炎など他の緊急性の高い疾患でも同様の症状が出ることがあります。感じたことのない違和感や症状に気付いたときには、速やかに受診しましょう。
1)頭蓋内圧亢進症状
脳は頭蓋骨に囲まれた閉鎖空間にあるため、腫瘍ができると頭蓋の中の圧力が高くなります。これによって現れる頭痛、吐き気、意識障害などの症状を頭蓋内圧亢進症状といいます。人間の頭蓋内圧は睡眠中にやや高くなることから、朝起きたときや昼寝のあとに症状が強く出ることがあります。
2)局所症状(巣症状)
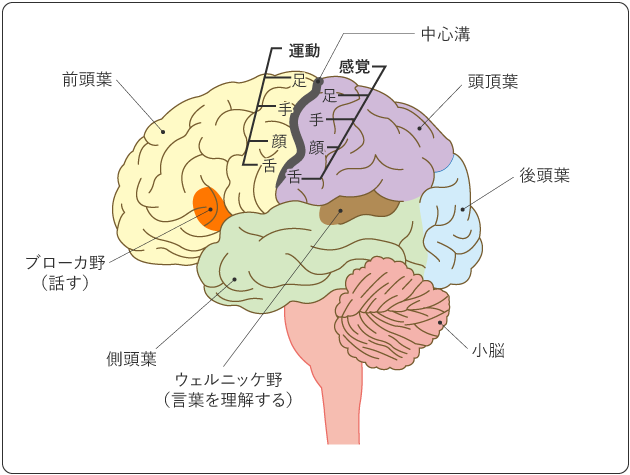
運動や感覚、思考、言語などのさまざまな機能は、脳内で担当する部位が決まっています。脳の中に腫瘍ができると、腫瘍や脳浮腫の影響を受けてその部位の機能が障害され、局所症状として現れます。表1は、腫瘍のできた場所ごとの主な機能と局所症状の例です。
| 腫瘍の場所 | 主な機能 | 局所症状の例 |
|---|---|---|
| 前頭葉 | 思考、感情、判断力、集中力、 言語を発する役目、 運動をつかさどる |
腫瘍とは反対側の(脳の右側に腫瘍がある場合は左半身、左側にある場合は右半身の)運動麻痺(片麻痺)、 言葉を理解できるがうまく話せなくなる(運動性失語)、 性格変化・自発性低下、 年月日や場所が分からなくなる(認知機能の低下)、 集中力低下、記憶力低下、てんかん発作(けいれん) |
| 側頭葉 | 言語の理解、記憶、視覚や 聴覚などの認知機能 |
言葉を聞いて理解することが難しくなる、 優位半球※が障害されると発話は流暢にできるが 言葉の言い誤りが多くなることがある(感覚性失語)、 腫瘍とは反対側の視野が左右両方の目で欠ける(同名半盲)、 てんかん発作(意識消失・変な臭いを感じる幻嗅) |
| 頭頂葉 | 脳に入力された情報を統合して 分析をする 高次機能、顔手足の感覚 |
腫瘍とは反対側のしびれ・感覚障害、 読み書きができなくなる(失読・失書)、 計算ができなくなる(失算)、 左右を判断できなくなる、 指の名前(親指・人さし指・中指など)が言えなくなる、 左右片方の刺激を認識できなくなる(半側空間失認) |
| 後頭葉 | 視覚 | 腫瘍とは反対側の視野が左右両方の目で欠ける(同名半盲) |
| 視床下部 | 意識、体温、食欲、睡眠、 体の水分量や塩分量の調節 |
意識障害、 尿の濃度がうまく調節できなくなり 尿の量が増える(尿崩症)、 肥満、体温調節の異常、 視交叉・視神経の圧迫による視力・視野障害 |
| 視床 | 感覚、痛覚、視覚、聴覚、 味覚などの情報を中継して大脳に送る |
意識障害、運動麻痺(片麻痺)、 手足のしびれや感覚の異常 |
| 脳幹 | 意識、呼吸、循環などを調節して 生命を維持する 全身の感覚や運動をつかさどる |
顔面や手足の運動麻痺・感覚障害、 物が二重に見える(複視)、 顔面神経麻痺、 食べた物が飲み込みにくくなる(嚥下障害)、 聴力障害 |
| 小脳 | 体のバランスをとる 運動をコントロールする |
細かな動きができない協調運動障害(運動失調)、 ふらつきやめまい、歩行障害 |
| 脳神経 | 脳から出る末梢神経で左右12対の 脳神経がさまざまな働きをする: 嗅神経・視神経・動眼神経・ 滑車神経・三叉神経・外転神経・ 顔面神経・聴神経・舌咽神経・ 迷走神経・副神経・舌下神経 |
視力・視野障害(視神経の障害)、 目の動きが悪くなり物が二重に見える (動眼神経や外転神経の障害)、 顔のしびれや感覚低下(三叉神経の障害)、 聴力低下・耳鳴り・めまい(聴神経の障害)、 嚥下障害(舌咽神経の障害) |
| 脊髄 | 脳から続く神経線維の束で、 全身の感覚を脳に伝え、脳からの 指令を手足や体の各部分に伝える |
手足のしびれや麻痺 |
| 2025年12月26日 | 「脳腫瘍診療ガイドライン 成人脳腫瘍編 2024年版」「脳腫瘍取扱い規約 第5版」より、内容を更新しました。 |
| 2023年10月20日 | 「脳腫瘍診療ガイドライン 1.成人脳腫瘍編・2.小児脳腫瘍編 2019年版」より内容を更新しました。 |
| 2019年05月13日 | 関連情報として「脳腫瘍(成人)」へのリンクを追加しました。 |
| 2018年07月27日 | 「脳腫瘍診療ガイドライン1 2016年版」「臨床・病理 脳腫瘍取扱い規約 第4版,2018年」より、内容の更新をしました。4タブ形式に変更しました。 |
| 2017年08月21日 | 掲載準備中として、公開を中止しました。 |
| 2006年10月01日 | 内容を更新しました。 |
| 1997年08月23日 | 掲載しました。 |
神経膠腫(グリオーマ) 検査
問診で神経膠腫が疑われる場合は、神経学的検査(脳や神経に異常がないかどうかを調べる専門的な診察)を行います。また、CT検査やMRI検査で腫瘍の位置、大きさ、血管との関係を確かめます。CT検査やMRI検査だけで悪性度や分類などの判断が難しい場合は、PET検査を行うこともあります。
1.神経学的検査
運動機能や感覚機能のほか、認知機能、言語機能などの高次脳機能に異常がないかを調べます。この検査は、医師だけでなく、言語聴覚士や心理士などが行うこともあります。
2.CT、MRI検査
CT検査はX線を、MRI検査は磁気を使った検査です。いずれも頭蓋骨の内部を描き出し、腫瘍があるかどうかを調べます。
CT検査はMRI検査に比べて迅速にできるため、神経症状(運動や感覚、思考や言語などのさまざまな機能が障害されて起こる症状)がある場合は、まずCT検査を行って脳梗塞や脳出血などの緊急性の高い病気と識別します。また、見つかった腫瘍が他の臓器で発生したがんの転移かどうかを確認するために、必要に応じて胸部や腹部のCT検査を行うこともあります。
さらに、腫瘍と血管の関係を調べるために、造影剤を静脈内に注射してCT血管撮影を行うこともあります。神経膠腫が疑われる場合、カテーテルを用いた脳血管撮影をすることもあります。
MRI検査では、脳の病気の種類を細かく調べることができます。病変をより明瞭に描き出すため、必要に応じて造影剤を使います。造影剤を使うことで、腫瘍の広がりや悪性度などを手術前に推定することができます。特に神経膠腫では腫瘍の悪性度(グレード)が高いほど、造影剤で腫瘍の輪郭がはっきりする傾向があります。
また、必要に応じてさまざまなMRI検査を行います。例えば、脳の血液中の変化をみるfMRI(functional MRI:磁気共鳴機能画像法)を用いて、脳の運動野(手足の動きの中枢)や言語野(言葉の中枢)の位置を調べることがあります。
なお、安全に検査を受けるために、造影剤にアレルギーがある人や喘息の人は、検査を受ける前に必ず医師に伝えてください。特に造影剤を使うCT検査では、ヨードアレルギーがある場合に副作用の起こる危険性が高くなります。
3.PET検査
PET検査は、放射性医薬品を使った検査です。CT検査やMRI検査で腫瘍の分類や悪性度、腫瘍の範囲、再発、転移などの判断が難しい場合に行うことがあります。脳腫瘍(神経膠腫)の場合は、フルシクロビン(放射性フッ素を付加した特殊なアミノ酸)などの放射性アミノ酸製剤を静脈内投与して脳のPET検査を行います。また、転移が疑われる場合に、FDG(放射性フッ素を付加したブドウ糖)を使って全身のFDG-PET検査を行うこともあります。
4.病理検査
がんかどうか、どのような種類のがんなのかについて診断を確定するための検査です。
診察や神経学的検査、CT検査、MRI検査、PET検査などによって、神経膠腫なのか、他の病気や腫瘍の可能性はないのか、腫瘍の発生部位や広がりなどを推測できます。しかし、診断を確定するためには、腫瘍組織を採取して(生検:細い針を刺して組織を採取)、組織の遺伝子変異を調べ(遺伝子検査)、病理医がその細胞を顕微鏡で観察して診断する病理検査(病理診断)が必要となります。
5.腫瘍マーカー検査
現在のところ、神経膠腫では、診断や治療効果の判定に使用できるような特定の腫瘍マーカーはありません。
| 2025年12月26日 | 「脳腫瘍診療ガイドライン 成人脳腫瘍編 2024年版」「脳腫瘍取扱い規約 第5版」より、内容を更新しました。 |
| 2023年10月20日 | 「脳腫瘍診療ガイドライン 1.成人脳腫瘍編・2.小児脳腫瘍編 2019年版」より内容を更新しました。 |
| 2018年07月27日 | 「脳腫瘍診療ガイドライン1 2016年版」「臨床・病理 脳腫瘍取扱い規約 第4版,2018年」より、内容の更新をしました。4タブ形式に変更しました。 |
| 2017年08月21日 | 掲載準備中として、公開を中止しました。 |
| 2006年10月01日 | 内容を更新しました。 |
| 1997年08月23日 | 掲載しました。 |
神経膠腫(グリオーマ) 治療
神経膠腫(グリオーマ)の治療には、手術(外科治療)、放射線治療、薬物療法、交流電場療法があります。また、診断されたときから、がんに伴う心と体のつらさなどを和らげるための緩和ケア/支持療法を受けることができますので、必要なときは担当医に相談しましょう。
1.悪性度(グレード)と治療の選択
治療は、がんの性質や進行の程度、体の状態などに基づいて検討します。神経膠腫の治療を選択する際には、悪性度(グレード)を調べます。治療の選択に関わる腫瘍の悪性度(グレード)や分類について、分からないことや気になることがあれば、遠慮せずに担当医に確認しましょう。
1)悪性度(グレード)と分類
手術や生検によって摘出した腫瘍組織から、遺伝子検査や病理学的分類に基づいて、悪性度(グレード)を判定します。
脳腫瘍には、他のがんのようなTNM分類やステージ分類がありません。代わりにグレード1から4の数字で分類されています(数字が大きいほど悪性度が高い)。グレード1の腫瘍は、手術ですべて摘出できれば再発のおそれがほとんどない良性腫瘍です。グレード1の神経上皮性腫瘍としては、子どもの小脳や視神経に発生することが多い毛様細胞性星細胞腫や神経節膠腫などがあります(図4)。
神経膠腫で最も多い成人型びまん性膠腫は、乏突起膠腫、星細胞腫、膠芽腫の3種類に分類され、さらにそれぞれにグレードがあります(表2)。
| グレード | 乏突起膠腫 IDH変異型+1p/19q共欠失あり |
星細胞腫 IDH変異型+1p/19q共欠失なし |
膠芽腫 IDH野生型 |
|---|---|---|---|
| 2 | 乏突起膠腫グレード2 | 星細胞腫グレード2 | |
| 3 | 乏突起膠腫グレード3 | 星細胞腫グレード3 | |
| 4 | 星細胞腫グレード4 | 膠芽腫グレード4 |
これらの分類やグレードによって治療方針が異なります。乏突起膠腫は星細胞腫に比べて一般的に悪性度が低く、薬物療法の効果が得られやすい傾向にあります。
神経膠腫をはじめ、脳腫瘍の診断は2021年WHO分類(WHO:World Health Organization)に基づいて行います。2016年WHO分類までは、グレード3の腫瘍は退形成性乏突起膠腫、退形成性星細胞腫と呼ばれていましたが、2021年WHO分類では、退形成性という言葉は使われなくなりました。
また、以前は脳腫瘍の分類は主に顕微鏡で観察した組織学的検査に基づいていましたが、2021年WHO分類では、遺伝子検査に基づく腫瘍組織の分子診断を行うことになっています。2025年10月現在、国内では神経膠腫の手術後の遺伝子検査は保険適用になっていませんが、遺伝子検査をしない場合でも組織学的検査の結果や病気の進み方などに応じて速やかに治療が行われています。
遺伝子変異と神経膠腫の分類
神経膠腫(成人型びまん性膠腫)は、顕微鏡で観察した病理検査により乏突起膠腫、星細胞腫、膠芽腫に分類され、さらにIDH・TP53・ATRX・TERT・EGFR・CDKN2A/2B・H3.K27M・BRAFと呼ばれる遺伝子の変異の有無や染色体1p/19q共欠失(1番染色体短腕と19番染色体長腕が共に欠失している)の有無、他の遺伝子変異によって細かく分けられます(図4)。
また、細胞障害性抗がん薬であるテモゾロミド(アルキル化薬)の効果は、腫瘍細胞におけるMGMT遺伝子の状態によって異なることが分かっています。具体的には、MGMT遺伝子にメチル化が起こり、その働きが抑制されている場合には、テモゾロミドの効果が十分に発揮され、腫瘍が縮小しやすいことが知られています。
2)治療の選択
治療は、腫瘍の分類やグレードに応じた標準治療を基本として、本人の希望や生活環境、年齢を含めた体の状態などを総合的に検討し、担当医と話し合って決めていきます。
神経膠腫の治療は、可能な限り手術で腫瘍を摘出し、病理診断後に放射線治療および薬物療法を追加することが原則です。ただし、グレード2の乏突起膠腫や星細胞腫の場合、患者の年齢が40歳未満で腫瘍が全摘出できた場合などは、追加の治療を行わずに経過を観察することもあります。表3は、主な神経膠腫について、グレード別の標準治療を示したものです。
| グレード | 診断 | 治療 |
|---|---|---|
| 2 | 乏突起膠腫 | 手術のみ 手術+薬物療法 手術+放射線治療+薬物療法 |
| 星細胞腫 | ||
| 3 | 乏突起膠腫 | 手術+放射線治療+薬物療法 |
| 星細胞腫 | ||
| 4 | 星細胞腫 | 手術+放射線治療+薬物療法 手術+放射線治療+薬物療法+交流電場療法 |
| 膠芽腫 |
なお、担当医から複数の治療法を提案されることもあります。治療を選ぶにあたって分からないことや気になることがあれば、まずは担当医に確認することが大切です。悩みや困りごとは、「がん相談支援センター」でも相談することができます。別の医師の話を聞いてみたい場合はがんセンターや大学病院などでセカンドオピニオンを受けることもできます。「がん相談支援センター」では、セカンドオピニオンを受けることのできる病院や、各病院の専門領域などに関する情報も得られます。
妊孕性の温存について
がんの治療が、性別にかかわらず妊孕性(子どもをつくる力)に影響することがあります。将来子どもをもつことを希望している場合には、妊孕性を温存することが可能かどうかを、治療開始前に担当医に相談してみましょう。
禁煙について
喫煙を続けることは、がんの治療の効果を下げる原因になると考えられています。喫煙している場合には、治療が始まる前に少しでも早く禁煙しましょう。なお、手術までに禁煙できていないときには、手術が延期になることもあります。禁煙治療を希望する場合は、まずはがんの治療の担当医に相談しましょう。
2.手術(外科治療)
悪性脳腫瘍の手術は、神経症状を悪化させることなく、可能な限り腫瘍を摘出することが原則です。
脳腫瘍はとても細かく分類されています。手術前の画像診断では神経膠腫かどうかの判断が難しいことも多く、手術を開始した後に違うタイプの脳腫瘍と分かることがあります。また、中枢神経系原発悪性リンパ腫や胚細胞腫瘍など、腫瘍をすべて摘出できなくても放射線治療や薬物療法で寛解する腫瘍もあります。手術を適切に進めるためには、手術中におおよその病理診断(術中迅速病理診断)が可能な施設で受けることが望ましいとされています。
脳は部位により役割が決まっています。右前頭葉のようにあまり重要な働きをしていない部位に腫瘍ができた場合は、神経症状が悪化することなく、腫瘍をすべて摘出できる場合も少なくありません。
一方、運動野(手足の動きに関わる部位)や言語野(言葉に関わる部位:言語中枢)に腫瘍ができた場合は、腫瘍の摘出により症状が悪化することがあります。腫瘍ができた部位を含め、腫瘍の大きさや年齢、全身状態などによって合併症のリスクが高いと考えられる場合は腫瘍全部の摘出を避けて、一部分の摘出(生検)によって分子診断、病理診断(病理検査)を行います。そのあとに、放射線治療や薬物療法を主とした治療を行うことになります。
脳腫瘍の手術では、より安全に腫瘍を摘出するために、さまざまな技術を用います。
手術ナビゲーション
腫瘍の位置を正確に把握して安全に手術を行うために、精度の高いナビゲーション装置を使います。手術前のCTやMRIの画像データと位置感知カメラから腫瘍とその周辺を立体的に描き出し、手術器具の位置と周辺の情報をリアルタイムに示して正確な手術をサポートします。
術中蛍光診断
グレード3・4の神経膠腫では、腫瘍細胞にのみ取り込まれる光感受性物質(5-ALA:5-アミノレブリン酸)を手術当日に服用することで、蛍光診断が可能となり(手術中にレーザー光をあてると腫瘍部分だけが赤く光るため、腫瘍の広がりが肉眼で分かる)、腫瘍の摘出が容易になります。ただし、グレード1・2の神経膠腫では有用性は限定的です。
術中モニタリング
手術による運動麻痺などの後遺症を避けるため、脳の重要な部分に電気刺激を行って、手術中に機能を確かめます。運動機能や感覚機能などをSEP(体性感覚誘発電位)やMEP(運動誘発電位)などの術中脳波や筋電図でモニターしながら手術を行います。使用する術中モニタリングの種類は腫瘍の位置で決まります。
覚醒下手術
言語機能や高次機能、運動機能を温存しながら脳腫瘍を摘出する目的で行います。手術の途中で麻酔を緩めて意識をはっきりさせ、実際に機能が保たれていることを確認しながら腫瘍を摘出します。脳は、体中の痛みを感じることができますが、脳自体の痛みを感じないため、会話しながら手術を行うことができます(脳を切除しても痛くありません)。
覚醒下手術が受けられる施設は、認定を行っている日本Awake Surgery学会のホームページで調べることができます(関連情報「日本Awake Surgery学会 認定施設」)。
術中MRI
脳などの様子をMRI画像で確認しながら手術を行うシステムです。腫瘍が摘出できたかどうかを確認するために、手術中にMRI撮影を行います。特にグレード2・3の腫瘍では、正常組織との境界が分かりにくいため、術中MRIは有用と考えられています。ただし、術中MRIが実施できる施設は限られています。
手術の合併症
手術では、脳の機能を温存しながらできる限り腫瘍を摘出します。
画像診断の進歩により、腫瘍の部位や広がりを正確に把握することができるようになり、一般に、手術前に比べ手術後の神経症状(運動や感覚、思考や言語などのさまざまな機能が障害されて起こる症状)が悪化することは少なくなりました。しかし、手術によって起こる合併症は、腫瘍の部位、大きさによってさまざまです。手術後、一時的に生じる脳浮腫(脳のむくみ)により症状が悪化したり、てんかん発作を起こしたりすることもあります。こうした脳浮腫による神経症状の多くは、適切な薬を使った治療(支持療法)により改善が期待できます。
また、手術中や手術後の出血などが原因で、麻痺や意識障害などの障害が出ることもあります。そのため、手術後に強い頭痛や吐き気がみられたり、意識障害や運動麻痺などが現れたりした場合は、早急にCT検査を行い、必要に応じて再手術などを検討します。
どのようなリスクがあるのか、手術前に担当医の説明をよく聞いて理解しておくことがとても大切です。
3.放射線治療
高エネルギーのX線やその他の放射線を照射して、腫瘍細胞にダメージを与える方法です。神経膠腫の治療において放射線治療は重要な治療法の1つであり、手術や薬物療法と組み合わせて行うこともあります。治療の際には、放射線をできるだけ腫瘍部分だけに照射し、正常組織には照射しないように、もしくは照射量が少なくなるようにします。
1)局所放射線治療
神経膠腫は周囲の正常組織に浸潤していくため、腫瘍と正常組織との境界が不明瞭で、腫瘍の広がりも大きくなります。したがって、高エネルギーの放射線をピンポイントで照射するガンマナイフやサイバーナイフなどを用いた定位放射線照射では、腫瘍全体にダメージを与えて小さくすることは困難です。そのため、初めて発見された(初発の)神経膠腫に対して、これらの治療法を行うことは通常ありません。
神経膠腫では、局所放射線治療を行います。正常な脳への影響をできるだけ少なくするために、腫瘍と腫瘍の浸潤部分に対して1回1.8~2.0グレイを週に5回、6週間かけて照射するのが一般的です(総線量54~60グレイ)。ただし、70歳以上の人では、長期の治療による体力の消耗を防ぐため、1回2.7グレイ、週に5回、3週間かけて照射することが多いです(総線量約40グレイ)。
2)強度変調放射線治療(IMRT)
脳の正常な部位への照射を防ぐために、強度変調放射線治療(IMRT:Intensity Modulated Radiation Therapy)を行うことがあります。IMRTとは、コンピューターによる緻密な計算により、腫瘍の形状に合わせて放射線を照射することで、がん組織には高い放射線量を与える一方で、隣接する正常組織にあたる線量を低く抑えることのできる治療方法です。
3)粒子線治療(陽子線治療・重粒子線治療)
粒子線治療(陽子線治療・重粒子線治療)とは、陽子や重粒子(重イオン)などの粒子放射線のビームを病巣に照射する放射線治療の1つです。これらの治療は頭頸部がんに対してはよく行われますが、神経膠腫に対して通常の放射線治療よりも効果があるかどうかは、まだ分かっていません。
グレード2の乏突起膠腫、星細胞腫に対する放射線治療
グレード2の乏突起膠腫、星細胞腫に対しては、患者の年齢が40歳未満でかつ腫瘍が手術ですべて摘出できたときは、多くの場合、そのまま経過をみます。しかし、40歳以上の場合や腫瘍が残った場合など再発リスクの高いときは、再発後に症状が悪化することがあるため、グレード2の神経膠腫に対しても、早期に放射線治療(+薬物療法)を行うことがあります(表3)。
放射線治療の副作用
放射線治療後、比較的早い段階で現れる副作用としては、放射線が照射された部位に起こる皮膚炎、中耳炎、外耳炎などや、照射部位とは関係なく起こるだるさ、吐き気、嘔吐、頭痛、食欲低下などがあります。これらの症状の多くは軽症で、通常、照射後約1カ月で消失します。
また、放射線治療が終了して数カ月から数年経ってから、認知機能の低下や運動機能障害などが起こることもあります(晩期合併症)。こうした影響は高齢者にやや多い傾向がみられますが、全般に副作用のあらわれ方や程度には個人差があります。症状が気になるときや不安がある場合は、自己判断せず、必ず担当医に確認しましょう。
4.薬物療法
グレード3および4の神経膠腫に対しては、手術の後、放射線治療に加えて薬物療法を行います。グレード2の神経膠腫では、患者の年齢が40歳未満でかつ腫瘍が全摘出できたときなど、多くの場合、そのまま経過をみます。40歳以上の場合や腫瘍が残った場合は、再発を抑えるために薬物療法を追加したり、化学放射線療法(放射線治療と薬物療法を組み合わせた治療)を行ったりすることもあります。一般的に、乏突起膠腫は星細胞腫に比べて薬物療法が効きやすい性質があります。
1)テモゾロミドを用いた治療
手術後に放射線治療と併用してテモゾロミドを6週間内服します。その後、維持療法(良好な状態を保つための治療)としてテモゾロミドを5日間、4週間おきに内服し、これを1コースとして6~12コース行います。
テモゾロミドは経口で服用する細胞障害性抗がん薬ですが、これまでの薬剤に比べて骨髄抑制(貧血、白血球減少、血小板減少などの副作用)が軽いという特徴があります。その一方で、リンパ球減少の副作用もあり、ニューモシスチス肺炎などの特殊な肺炎を合併するリスクがあるため、予防として抗菌薬を併用することがあります。
その他の主な副作用は吐き気、便秘などの消化器症状や倦怠感などがあります。これらについては、吐き気を予防する制吐剤や便秘を改善する緩下剤などの服用により症状を和らげます。
2)PAV療法
PAV療法とは内服薬のプロカルバジン(P)、注射薬のニムスチン(AまたはACNU)とビンクリスチン(V)の3種類の薬物を組み合わせた治療法で、6~8週間おきに投与します。骨髄抑制などの副作用がみられるときは、輸血を行うこともあります。
3)ベバシズマブを用いた治療
個々の状態に合わせて、血管新生(腫瘍が新たに血管を作ること)を阻害するベバシズマブという薬を用いた治療を行うこともあります。
神経膠腫は腫瘍が大きくなる過程で、血管内皮細胞増殖因子(VEGF)という物質を分泌して腫瘍内の血管を発達させ、同時に、脳浮腫(脳のむくみ)を引き起こします。この薬は、VEGFに対する抗体であり、VEGFの働きを抑えることにより腫瘍の血管新生を抑制し、脳浮腫やそれに伴う神経症状を改善します。治療の際は、高血圧やタンパク尿などの副作用をチェックします。
4)がん遺伝子パネル検査と個別化治療
神経膠腫では、標準治療がない、または標準治療が終了したなどの条件を満たす場合に、がん遺伝子パネル検査を行うことがあります(保険適用)。がん遺伝子パネル検査は、腫瘍組織の遺伝子の変異を同時に多数調べる検査で、一人ひとりに効果的な治療を探すために行うものです。
がん遺伝子パネル検査の結果、薬物療法後の再発で腫瘍の遺伝子変異の数が多い場合には、ヒト化抗ヒトPD-1モノクローナル抗体のペムブロリズマブ(遺伝子組換え)など免疫チェックポイント阻害薬の効果が期待できます。また、BRAF遺伝子に変異がある場合は、腫瘍の増殖に関わる重要な信号伝達経路(MAPK経路)が活性化されるため、変異型BRAFの活性を阻害するBRAF阻害薬(ダブラフェニブ)とMAPK経路の活性化を抑制するMEK阻害薬(トラメチニブ)を組み合わせた治療の効果が期待できます。これらはいずれも保険診療で受けることができます。
がん遺伝子パネル検査を受けても必ず治療法が見つかるわけではありませんが、標準治療がない遺伝子変異についてもさまざまな治験や臨床試験が行われており、効果が期待できる治療法が見つかることもあります。遺伝子変異が見つかり、その遺伝子変異に対して効果が期待できる薬がある場合には、臨床試験などでその薬の使用を検討します。
5)薬物療法の副作用について
薬物療法の副作用については、使用する薬剤ごとに異なり、その程度も個人差があります。最近では副作用を予防する薬なども開発され、特に吐き気や嘔吐については、以前と比べて予防(コントロール)することができるようになってきました。
しかし、副作用の種類や程度によっては、治療が継続できなくなることもあります。自分が受ける薬物療法について、いつどんな副作用が起こりやすいか、どう対応したらよいか、特に気をつけるべき症状は何かなど、治療が始まる前に担当医によく確認しておきましょう。また、副作用と思われる症状がみられたときには、迷わずに担当医に伝えましょう。
6)その他(神経膠腫に関わる症状に対する治療)
脳浮腫に対する治療
脳浮腫に対しては、ステロイドを使用します。脳浮腫によって頭痛や手足の麻痺などさまざまな症状が現れても、ステロイド治療により症状が劇的に改善することがあります。
ただし、ステロイドの効果は一時的なものです。腫瘍が増大傾向にある場合にはステロイドを増量しますが、胃潰瘍や糖尿病、感染(肺炎などが起こりやすくなる)、骨折などの副作用に注意が必要です。
また、強い脳浮腫に対してはベバシズマブの投与が効果的で、膠芽腫では手術後に強い神経症状がある場合など、初期の治療(初めて膠芽腫が見つかったときの治療)から使用することもあります。
けいれん発作(てんかん)に対する治療
脳の神経細胞は、その1つ1つが適切な信号を送り出すことによって、体の働きを調節します。ところが、何らかの刺激が原因で脳のある場所の神経細胞が一斉に興奮し、一度に信号を送ることがあります。このときに起こる発作をけいれん発作といい、発作が繰り返し起こる場合にてんかんと呼びます。脳腫瘍によって起こるほか、その摘出後でも起こることがあります。
刺激された脳とは反対側の手または足が自分の意思に反して震える、言葉が話せなくなるなど、さまざまな症状が起こります。脳全体に神経細胞の異常な興奮が広がると意識を失い、全身の筋肉が震えたり、つっぱったりする大発作となります。大発作が起こると、脳に酸素が十分行き渡らなくなり、重篤な事態を引き起こす可能性もあるため、すぐに医師にけいれん発作を止める処置をしてもらう必要があります。
けいれん発作を予防するために、抗てんかん薬を使います。規則正しく服用を続けることで、発作を起こさずに生活することが期待できます。自らの判断で薬の飲み方を変えたり、服用をやめたりしないことが重要です。
最近は、けいれんを起こしていない場合、肝機能障害や薬疹などのリスク、他の薬との相互作用を考慮し、発作を予防するための抗てんかん薬を処方しないこともあります。担当医とよく相談してください。なお、けいれん発作が認められる場合や、発作を起こす危険がある場合には原則として車の運転はできません。
5.交流電場療法
交流電場療法は頭皮に電極パッドを貼り、低周波の交流電場を脳内に発生させて腫瘍細胞の分裂(増殖)を阻害する治療法です。大脳に生じた初発の膠芽腫に対して化学放射線療法(放射線治療と薬物療法[化学療法]を併用する治療法)を行った後、テモゾロミドによる維持療法と並行して行うことがあります。交流電場療法では、交流電場腫瘍治療システムと呼ばれる治療機器を1日18時間以上装着します。
主な副作用として、電極パッドを貼った部位の皮膚に軽度から中等度の炎症が起こることがありますが、治療終了後には治まります。
6.緩和ケア/支持療法
がんになると、体や治療のことだけではなく、仕事のことや、将来への不安などのつらさも経験するかもしれません。
緩和ケア/支持療法は、がんに伴う心と体のつらさ、社会的なつらさを和らげたり、がんそのものによる症状やがんの治療に伴う副作用、合併症、後遺症を軽くしたりするために行われる予防、治療およびケアのことです。決して終末期だけのものではなく、がんと診断されたときから始まります。
緩和ケア/支持療法は、つらさを感じるときには、がんの治療とともに、いつでも受けることができます。我慢せずに医療者やがん相談支援センターなどに相談することが大切です。また、必要に応じて地域の病院と連携し、自宅でケアを継続することも可能です。お住まいの地域の医療機関や緩和ケアの詳細については、病院のソーシャルワーカーにご相談ください。
なお、がんやがんの治療によって、脱毛や皮膚・爪の変化などで外見が変化することがあります。支持療法の中でも、外見の変化によって起こるさまざまな苦痛を軽減するための支援として行われているのが、「アピアランス(外見)ケア」です。外見が変化することによる悩みや心配についても、医療者やがん相談支援センターに相談できます。
7.リハビリテーション
リハビリテーションは、がんやがんの治療による体への影響に対する回復力を高め、残っている体の能力を維持・向上させるために行います。また、緩和ケアの一環として、心と体のさまざまなつらさを和らげる目的でも行います。
一般的に、治療中や治療終了後は体を動かす機会が減り、身体機能が低下します。そこで、医師の指導の下、筋力トレーニングや有酸素運動、日常の身体活動などをリハビリテーションとして行うことが大切だと考えられています。日常生活の中でできるトレーニングについては、医師や看護師などの医療スタッフに確認しましょう。
脳腫瘍(神経膠腫)では、腫瘍や治療の影響で、運動や認知の機能にさまざまな障害が生じる可能性があります。しかし、障害の種類や程度によっては、自分で気が付くことが難しいことも少なくありません。また、入院中には分からなくても、退院後、日常生活の中で、記憶や注意などに問題が出てくることもあります。ご家族や周りの人が、患者の様子を注意深く見守ることも重要となってきます。
神経膠腫では、治療・リハビリテーションに関わる専門家(医師、看護師、理学療法士、作業療法士、言語聴覚士など)が病状と身体機能や認知機能を適切に評価しながら、リハビリテーションの実施を検討します。
1)運動障害に対するリハビリテーション
脳腫瘍(神経膠腫)では、運動機能に障害が残った場合に、リハビリテーションを行うことが推奨されています。内容は個々の状況によって異なりますが、一般的には、理学療法や作業療法、言語療法、レクリエーション、ケースワーク(日常生活が困難な人に対して相談や援助を行うこと)などを組み合わせた包括的なリハビリテーションが効果的とされています。治療後だけでなく、治療中や治療前に行うこともあります。
2)高次脳機能障害に対するリハビリテーション
脳腫瘍(神経膠腫)では、腫瘍や治療の影響により、注意障害(物事に集中できない、すぐに気が散ってしまう)、記憶障害、認知機能障害、遂行機能障害(計画を立てて物事を順序立てて行うことができない)などの高次脳機能障害が残った場合に、さまざまな訓練法を組み合わせた認知リハビリテーションの実施が推奨されています。
8.再発した場合の治療
再発とは、治療によって、見かけ上なくなったことが確認されたがんが、再び現れることです。原発巣のあった場所やその近くに、がんが再び現れることだけでなく、別の臓器で「転移」として見つかることも含めて再発といいます。
神経膠腫の種類によって異なりますが、多くの場合、もともと腫瘍があった場所の近くに再発(局所再発)が起こります。グレード4の膠芽腫は、初期治療が終わって数カ月から1年以内に再発することが多く、治療が難しくなってくるのが現状です。再発した場合には、手術や、細胞障害性抗がん薬の変更、追加などを行います。最近では、ウイルスの性質を利用した新しい治療薬(再生医療等製品)としてテセルパツレブ(商品名デリタクト)が登場し、がんウイルス療法という新しい治療法(遺伝子組換えウイルスを利用して、がん細胞を死滅させる治療方法)も注目されています。
また、再発した神経膠腫に対して、国内外で分子標的薬などの臨床試験が行われています。しかし、これらは一部の限られた病院でしか受けられません。臨床試験の実施状況、受診可能な病院に関しては、まずは担当医にご相談ください。関連情報の「全国の希少がんセンターに設置されている希少がんホットライン」に電話相談したり、「研究段階の医療(臨床試験、治験など)について」「厚生労働省 臨床研究情報ポータルサイト」「厚生労働省 臨床研究等提出・公開システム(jRCT) 臨床研究検索」などのウェブサイトで調べたりすることもできます。
再発といっても一人ひとり状況は異なります。病気の広がりや、再発までの期間、これまで受けてきた治療内容などによって総合的に治療法を検討し、状況に応じて治療やその後のケアを決めていきます。
| 2025年12月26日 | 「脳腫瘍診療ガイドライン 成人脳腫瘍編 2024年版」「脳腫瘍取扱い規約 第5版」より、内容を更新しました。 |
| 2023年10月20日 | 「脳腫瘍診療ガイドライン 1.成人脳腫瘍編・2.小児脳腫瘍編 2019年版」より内容を更新しました。 |
| 2018年07月27日 | 「脳腫瘍診療ガイドライン1 2016年版」「臨床・病理 脳腫瘍取扱い規約 第4版,2018年」より、内容の更新をしました。4タブ形式に変更しました。 |
| 2017年08月21日 | 掲載準備中として、公開を中止しました。 |
| 2006年10月01日 | 内容を更新しました。 |
| 1997年08月23日 | 掲載しました。 |
神経膠腫(グリオーマ) 療養
1.経過観察
一通りの治療を終えた後も、定期的に通院して検査を受けます。検査を受ける頻度は、がんの悪性度(グレード)や治療法によって異なります。
神経膠腫では、定期的にMRI検査による頭部の画像診断を行います。検査の間隔は、個々の状態によって変わってきますが、グレード2の腫瘍では、治療開始から5年目までは3~6カ月ごと、6年目以降は6~12カ月ごとを実施の目安としています。グレード3の腫瘍では、3~4カ月ごとの造影MRI検査の実施が目安となります。神経膠腫は10年以上経ってから再発することもあるため、長期にわたって通院して検査を受ける必要があります。
またテモゾロミドなどの薬物療法を継続している場合には、白血球や血小板が減少していないかどうかを定期的に採血して調べます。ベバシズマブの場合には、高血圧やタンパク尿などのチェックも行います。
神経膠腫の症状は一人ひとり異なり、治療法もいまだ課題が多いのが現状です。しかし、新しい薬剤や治療法も、臨床試験が行われて少しずつ開発されており、神経膠腫の治療をしながらこれまで通りに仕事をしている人も少なくありません。
神経膠腫の治療ではほとんどの場合、入院や定期的な通院、自宅療養が必要となります。そのため、できれば周りの人に病気のことを伝えておくと、理解と協力を得やすくなります。
生活や仕事、暮らしのこと、周囲への伝え方などについては、関連情報「周りの人に病気のことを伝える」もご参照ください。
2.日常生活を送る上で
規則正しい生活を送ることで、体調の維持や回復を図ることができます。禁煙すること、飲酒をひかえること、バランスのよい食事をとること、適度に運動することなどを日常的に心がけることが大切です。
症状や治療の状況により、日常生活の注意点は異なります。そのため、体調をみながら、無理のない範囲で過ごしましょう。
神経膠腫では腫瘍や治療の影響で、運動機能や認知機能に障害が起こることがあるため、これら機能の評価を行いながら、必要に応じてリハビリテーション(リハビリ)を行います。担当医が自宅で生活ができると判断した場合は、自宅でのリハビリを検討しますが、治療後の身体機能の回復が十分でない場合は、リハビリテーション病院に転院してリハビリを続けます。また、自宅で生活するために必要な動きが十分ではない場合は、その後に介護老人保健施設(介護を必要とする高齢者などの自立支援と家庭への復帰を目指す施設)で必要なリハビリを行うこともあります。自宅で訪問リハビリを行う場合は、個別の状況に応じて、健康保険または介護保険のいずれかが適用されます。
運動機能障害や高次脳機能障害は、一人ひとりの状況によってさまざまです。入院中には分からなくても、退院して普段の仕事や生活に戻ったときに、以前できたことが同じようにできないなど、障害に気付くこともあります。日常生活の中で、困ったことや気になることがあれば早めに担当医や看護師、リハビリのスタッフ(一般に、作業療法士や理学療法士、言語聴覚士など)に相談しましょう。
神経症状(運動や感覚、思考や言語などのさまざまな機能が障害されて起こる症状)が強い場合には、訪問看護師や医師による在宅緩和ケアを受けることもできます。
また、患者会や患者サロンなどでは、同じ病気や障害、症状がある、同じ治療を受けたなど、共通の体験をもつ人から、生活などについて情報を聞くことができます。患者会や患者サロンなどの情報は、がん相談支援センターにお問い合わせください。
1)薬物療法中の日常生活
支持療法が進歩したため、薬物療法の副作用を予防したり、症状を緩和したりできるようになりました。このため、通院で薬物療法を行うことが増えています。
通院での薬物療法は、仕事や家事、育児、介護など、日常生活を続けながら治療を受けることができますが、体調が悪くても、無理をしてしまうことがあります。今まで通りの日常生活を送っているとしても、治療により万全の体調ではないことを忘れないようにしましょう。また、いつも医療者がそばにいるわけではないため、不安に感じることもあるかもしれません。予想される副作用やその時期、対処法について医師や看護師、薬剤師に事前に確認し、通院時には疑問点や不安などを相談しながら治療を進めるとよいでしょう。
2)性生活について
治療中や治療後の性交渉が、がんを進行させたり、パートナーに悪い影響を与えたりすることはありません。したがって、性交渉を控える必要はありません。
ただし、薬物療法中やその直後は、腟分泌物や精液に薬の成分が含まれる可能性があるため、パートナーが薬の影響を受けないように、コンドームを使いましょう。また、薬は胎児にも影響を及ぼすため、治療中や治療後の一定期間は、妊娠を望む場合でも避妊が必要です。経口避妊薬などのホルモン剤を使用するときは、担当医に相談してください。
なお、がんやがんの治療は、性機能そのものや、性に関わる気持ちに影響を与えることがあります。具体的な性生活への影響や相談先などに関する情報は、「がんやがんの治療による性生活への影響」をご覧ください。
以下の関連情報では、療養中に役立つ制度やサービスの情報を掲載しています。
| 2025年12月26日 | 「脳腫瘍診療ガイドライン 成人脳腫瘍編 2024年版」「脳腫瘍取扱い規約 第5版」より、内容を更新しました。 |
| 2025年04月01日 | 内容を確認し、一部更新しました。 |
| 2023年10月20日 | 「脳腫瘍診療ガイドライン 1.成人脳腫瘍編・2.小児脳腫瘍編 2019年版」の内容を確認し、更新しました。 |
| 2018年07月27日 | 「脳腫瘍診療ガイドライン1 2016年版」「臨床・病理 脳腫瘍取扱い規約 第4版,2018年」より、内容の更新をしました。4タブ形式に変更しました。 |
| 2017年08月21日 | 掲載準備中として、公開を中止しました。 |
| 2006年10月01日 | 内容を更新しました。 |
| 1997年08月23日 | 掲載しました。 |
神経膠腫(グリオーマ) 臨床試験
より優れた標準治療の確立を目指して、臨床試験による研究段階の医療が行われています。
現在行われている標準治療は、より多くの人により優れた治療を提供できるように、研究段階の医療による研究・開発の積み重ねでつくり上げられてきました。
神経膠腫(グリオーマ)の臨床試験を探す
国内で行われている神経膠腫(グリオーマ)の臨床試験が検索できます。
がんの臨床試験を探す チャットで検索
※入力ボックスに「神経膠腫」もしくは「グリオーマ」と入れて検索を始めてください。チャット形式で検索することができます。
がんの臨床試験を探す カテゴリで検索 脳腫瘍
※国内で行われている脳腫瘍の臨床試験の一覧が出ます。神経膠腫(グリオーマ)は、脳腫瘍の1つです。
臨床試験への参加を検討する際は、以下の点にご留意ください
- 臨床試験への参加を検討したい場合には、担当医にご相談ください。
- がんの種類や状態によっては、臨床試験が見つからないこともあります。また、見つかったとしても、必ず参加できるとは限りません。
神経膠腫(グリオーマ) 患者数(がん統計)
1.患者数
年に日本全国で、神経膠腫(グリオーマ)を含めて悪性の脳腫瘍と診断されたのは(小児を含めて)例(人)です。
2.生存率
がんの治療成績を示す指標の1つに、生存率があります。生存率とは、診断からある一定の期間経過した時点で生存している割合のことで、通常はパーセンテージ(%)で示します。生存率の中でも、がんの診断から5年後の数値である5年生存率がよく参考にされます。
以下に、日本脳神経外科学会脳腫瘍全国統計委員会(The Committee of Brain Tumor Registry of Japan)が公表している全国調査から算出された神経膠腫の5年生存率を示します(表4)。このデータは、およそ10年前のがんの診断、治療に基づくものです。現在の治療成績は、診断や治療の進歩により、下記の数字より向上していると考えられます。データは平均的、かつ確率として推測されるものであるため、すべての人に当てはまる値ではありません。
神経膠腫(グリオーマ) 予防・検診
1.発生要因
神経膠腫の発生要因はほとんど明らかになっていません。ごくまれに家族性遺伝性疾患(神経線維腫症など)の一部として発生することがありますが、遺伝子の突然変異が主な要因であり、遺伝的素因や環境因子(周囲の環境、食生活、ストレスなど)の関与は少ないと考えられています。
※神経膠腫を引き起こす確率を高める危険因子については、がん情報サービスの発生要因の記載方針に従って、主なものを記載することを原則としています。記載方針については関連情報をご覧ください。
2.予防とがん検診
1)予防
日本人を対象とした研究では、がん全般の予防には禁煙すること、飲酒をひかえること、バランスのよい食事をとること、活発に身体を動かすこと、BMIを基準とした適正体重を維持すること等が有効であることが分かっています。
神経膠腫については、現在のところ、特有の予防法は確立されていません。
2)がん検診
がん検診の目的は、がんを早期発見し、適切な治療を行うことで、がんによる死亡を減少させることです。がん検診は、症状が現れていない人に行われます。症状があって受診したときに行われる検査や、治療後の経過観察で行われる定期検査はがん検診ではありません。
わが国では、厚生労働省の「がん予防重点健康教育及びがん検診実施のための指針(令和7年一部改正)」でがん検診の方法が定められています。
しかし、神経膠腫については、現在は指針として定められている検診はありません。
「脳の病気や脳血管疾患」の有無を調べることに特化した検査(脳ドック:MRI検査など)で脳腫瘍が見つかることはありますが、脳腫瘍の発生頻度は低く、がんの発見を目的とした定期的な脳ドックが推奨されているわけではありません。
悪性脳腫瘍は症状が急速に進行することが特徴のため、気になる症状がある場合は、脳神経外科や脳神経内科(神経内科)を早めに受診することが大切です。具体的な症状については、関連情報の「神経膠腫(グリオーマ)について 3.症状」をご確認ください。
| 2025年12月26日 | 「脳腫瘍診療ガイドライン 成人脳腫瘍編 2024年版」「脳腫瘍取扱い規約 第5版」より、内容を更新しました。 |
| 2025年04月01日 | 内容を確認し、一部更新しました。 |
| 2023年10月20日 | 内容を更新しました。 |
| 2019年05月13日 | 関連情報として「脳腫瘍(成人)」へのリンクを追加しました。 |
| 2018年07月27日 | 「脳腫瘍診療ガイドライン1 2016年版」「臨床・病理 脳腫瘍取扱い規約 第4版,2018年」より、内容の更新をしました。4タブ形式に変更しました。 |
| 2017年08月21日 | 掲載準備中として、公開を中止しました。 |
| 2006年10月01日 | 内容を更新しました。 |
| 1997年08月23日 | 掲載しました。 |
神経膠腫(グリオーマ) 関連リンク・参考資料
1.神経膠腫(グリオーマ)の相談先・病院を探す
がん診療連携拠点病院・地域がん診療病院は、専門的で質の高いがん医療を提供する病院として国が指定した病院です。これらの病院では、がんに関する相談窓口「がん相談支援センター」を設置しており、病院の探し方についても相談できます。
以下の「相談先・病院を探す」では、脳腫瘍の診療を行うがん診療連携拠点病院などの病院やがん相談支援センターを探すことができます。また、診療や治療の実施状況や病院の種類などで絞り込んで検索することや、院内がん登録の件数などを確認することもできます。神経膠腫(グリオーマ)は脳腫瘍の1つです。
2.関連リンク
3.参考資料
- 日本脳腫瘍学会編.脳腫瘍診療ガイドライン 成人脳腫瘍編2024年版.2024年,金原出版.
- 日本脳神経外科学会・日本病理学会編.臨床・病理 脳腫瘍取扱い規約 第5版.2023年,金原出版.
- WHO Classification of Tumours Editorial Board, editors. World Health Organization Classification of Tumours of the Central Nervous System. 5th ed. 2021, International Agency for Research on Cancer.
- 国立がん研究センター内科レジデント編.がん診療レジデントマニュアル 第9版.2022年,医学書院.
- 厚生労働省ウェブサイト.抗がん剤報告書:塩酸プロカルバジン(脳腫瘍);2004年(閲覧日2025年9月30日)https://www.mhlw.go.jp/
- 厚生労働省ウェブサイト.抗がん剤報告書:硫酸ビンクリスチン(脳腫瘍);2004年(閲覧日2025年9月30日)https://www.mhlw.go.jp/
- 日本分子腫瘍マーカー研究会編.分子腫瘍マーカー診療ガイドライン 第2版.2021年,金原出版.
- Ostrom QT, et al. CBTRUS Statistical Report: Primary brain and other central nervous system tumors diagnosed in the United States in 2014–2018. Neuro Oncol. 2021; 23(s3): iii1–iii105.
作成協力
| 2025年12月26日 | 「脳腫瘍診療ガイドライン 成人脳腫瘍編 2024年版」「脳腫瘍取扱い規約 第5版」より、内容を更新しました。 |
| 2023年10月20日 | 内容を更新しました。 |
| 2021年07月01日 | 「1.神経膠腫(グリオーマ)の相談先・病院を探す」を追加しました。 |
| 2019年05月13日 | 関連情報として「脳腫瘍(成人)」へのリンクを追加しました。 |
| 2018年07月27日 | 「脳腫瘍診療ガイドライン1 2016年版」「臨床・病理 脳腫瘍取扱い規約 第4版,2018年」より、内容の更新をしました。4タブ形式に変更しました。 |
| 2017年08月21日 | 掲載準備中として、公開を中止しました。 |
| 2006年10月01日 | 内容を更新しました。 |
| 1997年08月23日 | 掲載しました。 |